Хирургическое лечение вальгусной деформации стоп (удаление косточки на стопе)
Содержание:
- Профилактика вальгусной деформации стопы
- Диагностика плоско-вальгусной деформации
- Хирургическое лечение
- 2.3. Оценка положения референтных линий и образуемых ими углов
- Причины вальгуса
- Симптомы вальгусной деформации стопы
- Лечение и реабилитация вальгусной деформации
- Лечение
- Клиническая картина
- Причины вальгусной деформации стопы
- Признаки и диагностика деформаций стопы
- Заключение
Профилактика вальгусной деформации стопы
Профилактика заболевания включает в себя следующие пункты:
- Не следует ставить ребенка на ноги до 9 месяцев.
- Исключить развитие рахита (профилактический прием витамина Д).
- Покупать обувь с ортопедическими стельками. Задник детских ботинок должен быть на 3-4 см выше, чем пятка. Подошва должна хорошо гнуться. Обязательное условие — наличие супинатора.
- Делать массаж стоп.
Также не следует игнорировать плановые осмотры у ортопеда, хирурга, невролога. В возрасте 1 месяца врач может диагностировать наличие врожденных болезней скелета, в 3 и 6 месяцев — исключить развитие рахита, в 1 год — оценить объем движений суставов, правильность позвоночных изгибов, в 3 года — проверить постановку стопы, осанку, измерить длину конечностей.
Быстро выздороветь при вальгусном искривлении невозможно. Оценить первые результаты родители смогут не ранее, чем через полгода с момента начала консервативной терапии.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Диагностика плоско-вальгусной деформации
Для установления диагноза в клинике Мануальной Медицины «Galia Ignatieva M.D» применяют следующие методы:
- клинические;
- физикальные;
- инструментальные;
- лучевые.
Клинические методики включают:
- опрос;
- осмотр ребенка и его обуви;
- замер высоты свода.
Высота свода ступни измеряется при построении треугольника, основание которого берет начало от головки кости большого пальца нижней конечности до пяточного выступа. Вершина треугольника располагается на выступе кости внутренней части лодыжки. Правильный угол отведения должен быть не более 95°. При плоско-вальгусной деформации этот угол может составить 105° и больше.
В течение последних 5-10 лет было предложено большое количество методик определения анатомо-физиологических характеристик элементов стопы в статике (неподвижной) и динамике (в движении). Инновационными методиками исследования состояния анатомических структур ступни и анализа распределения давления подошвы на плоскость являются:
- фотоплантография;
- рентгенография;
- педобарометрия.
Первые 2 метода позволяют выявить аномалии строения стопы в статике, а последний – фиксирует локальные статико-динамические значения давления на подошвенный отдел ступни.
Родители и самостоятельно могут выявить нарушение у ребенка. Первый метод выявления плоско-вальгусных изменений ступни – контурограмма. Ребенка ставят на плотный лист бумаги, положенный на ровную поверхность, ножки на ширине плеч. Карандашом обводят стопу, плотно прижимая его к ноге.
Второй метод – плантография. Ножка малыша с подошвенной и боковой части стопы окрашивается акварельной краской. Ребенка ставят на лист бумаги двумя ножками, в положении «на ширине плеч». Затем такую же манипуляцию проводят со второй ножкой. Нагрузка на обе конечности должна распределяться равномерно. Оценивают степень искажения по наклону, проведенного от внутреннего края пятки через максимально выступающую точку свода. При правильном формировании ступни эта линия проходит через 3 межпальцевый промежуток.
3 степени тяжести аномалии:
- легкая – линия проходит через 2 межпальцевый промежуток;
- средняя – через первый;
- тяжелая – с внутренней стороны первого промежутка.
Также у ребенка, который уже ходит, осматривают обувь. В норме стоптанная часть обуви располагается немного снаружи пятки, а при вальгусной установке – на внутренней части обувь стаптывается больше, задник заминается наружу.
Простой метод, который можно применить дома – замер угла наклона пятки. Фломастером проводят линию посредине голени через щиколотку, пяточный выступ до середины пятки.
Плоско-вальгусная деформация стопы у ребенка. Методы диагностики заболевания.
Транспортиром замеряют угол. При легкой степени вальгусное отклонение составляет до 10°; средней тяжести деформации – 11-15°. При легкой и средней стадии отклонения тыльного отдела ступни ставят диагноз «вальгусная установка стоп». Для тяжелой стадии вальгусное отклонение составляет более 15°.
Плоско-вальгусные стопы у ребенка создают трудности при ходьбе. Малыш жалуется на усталость, боль в ногах. Он двигается неуклюже, часто падает, не любит бегать. При тяжелой вальгусной установке мышцы голени находятся в гипотонусе, боль ощущается в икроножной мышце, возможны ночные судороги в ногах.
При тяжелой степени отмечается вальгусное отклонение большого пальца. Плоскостопие не просто выражено. Нижний отдел стопы выпуклый и приобретает вид «качалки». Движения в суставе ограничены. Ребенок с тяжелой степенью плоско-вальгусной деформации начинает ходить позже сверстников – в 1-1, 5 года.
Выраженная степень аномалии суставов плюсны при плоско-вальгусной деформации стопы.
Без лечения плоскостопие прогрессирует, изменения охватывают все структуры стопы. Впоследствии развивается варикоз, артроз и артрит суставов, скручивание таза, нарушение осанки, развиваются патологии позвоночника – сколиоз, остеохондроз.
Хирургическое лечение
Если все консервативные меры оказываются не эффективными, то принимается решение об оперативном лечении. В настоящее время, существует более 100 оперативных методик по лечению Hallus valgus.Основные задачи при хирургическом лечении следующие :
- удалить бурсит большого пальца стопы
- реконструировать кости, из которых состоит большой палец ноги
- уравновесить мышцы вокруг сустава так, чтобы не было рецидива деформация
Удаление «нароста»
В некоторых умеренных случаях формирования бурсита большого пальца стопы, при операции может быть удален только нарост на сумке сустава. Эта операция, выполняется через маленький разрез на стороне ноги в области бурсита большого пальца стопы. Как только кожа разрезана удаляется нарост с помощью специального хирургического долота. Кость выравнивается и разрез кожи ушивают маленькими швами.
Более вероятно, что реконструкция большого пальца ноги также будет необходима. Главное решение, которое должно быть принято, состоит в том, надо ли разрезать метатарзальную кость и также ее реконструировать . Для решения этого вопроса имеет значение угол между первой метатарзальной и второй костью.Нормальный угол — приблизительно девять или десять градусов. Если угол будет 13 градусов или больше, то скорее всего необходимо разрезать и реконструировать метатарзальную кость. Когда хирург разрезает и производит репозицию кости, то это называется остеотомией. Есть два основных метода, используемых, чтобы выполнить остеотомию и реконструкцию первой метатарзальной кости..
Дистальная Остеотомия
В некоторых случаях дистальный конец кости разрезается и перемещается в латерально (это называется дистальной остеотомией). Это позволяет эффективно уменьшить угол между первыми и вторыми метатарзальными костями. Этот тип операции обычно требует одного или двух маленьких разрезов в ноге. Как только хирург достигает удовлетворительного положения костей, остеотомия сопрождается фиксацией костей с помощью металлических булавок .После операции и заживления булавки удаляются( обычно их удаляют через 3-6 недель после операции).
Прокимальная остеотомия
В других же ситуациях, первая метатарзальная кость разрезается в проксимальном конце кости. Этот тип операции обычно требует двух или трех маленьких разрезов в ноге. Как только кожа разрезана , хирург выполняет остеотомию. Кость подвергается реконструкции и фиксируется на время металлическими булавками. Эта операция тоже уменьшает угол между метатарзальными костями.Кроме того, производится релизинг сухожилия мышцы, приводящей большой палец стопы. Поэтому, после операции надевается специальный бандаж.
Реабилитация после операции
Необходимо в среднем 8 недель для того, чтобы произошло заживление мягких тканей и костей. Ногу на этот период лучше поместить в обувь с с деревянной подошвой или специальный бандаж для того, чтобы исключить травматизацию оперированных тканей и дать возможность нормальной регенерации. Непосредственно после операции могут понадобиться костыли.
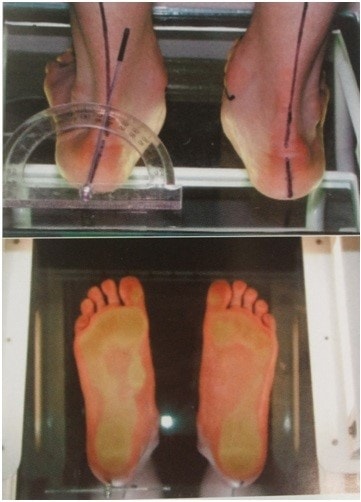
2.3. Оценка положения референтных линий и образуемых ими углов
Вальгусная деформация нижних конечностей обусловлена отклонением определенных осей сегментов от нормального (или среднего) положения. Поэтому для оценки величины деформации и контроля восстановления необходимо знать нормальные границы расположения осей нижней конечности целиком, отдельных сегментов, а также нормальные величины образуемых ими углов. Л. Н. Соломин называет их референтными линиями и углами (РЛУ). Они оцениваются как в прямой, так и в боковой проекции.
На Рисунках 6 и 7 представлены механические оси бедренной и большеберцовой кости, линии ориентации суставов и образуемые ими углы в прямой и боковой проекции. В практической работе используется лишь часть из них (на рисунке они выделены белым цветом). Те линии и углы, положение и величины которых оценивали в настоящем исследовании, представлены в Таблице 7.
Рисунок 6 – Механические оси бедренной и большеберцовой кости, линии ориентации суставов и образуемые ими углы в прямой проекции (слева) и в боковой проекции (справа). Белым цветом выделены наиболее часто используемые углы
Рисунок 7 – Схема расположения механической оси нижней конечности (слева) и формирования anatomic tibiofemoral angle
Таблица 7 – Основные референтные линии и углы, определяемые по рентгенограммам
|
Английская аббревиатура |
Английское название |
Русское название |
Средняя величина в норме |
|
MAD |
Mechanical axis deviation |
Отклонение механической оси |
9,7±6,8 мм |
|
ATFA |
Anatomic tibiofemoral angle |
Угол пересечения механических осей бедренной и большеберцовой костей |
6,85+1,4° |
|
aLDFA |
Anatomic lateral distal femoral angle |
Латеральный дистальный угол ориентации суставной поверхности бедренной кости к механической оси |
79–83° |
|
MPTA |
Medial proximal tibial angle |
Медиальный проксимальный угол ориентации суставной поверхности большеберцовой кости к механической оси |
85–90° |
|
aPPTA |
Anatomic posterior proximal tibial angle |
Угол наклона плато большеберцовой кости |
77–84° |
РЛУ оценивали либо вручную, либо автоматически, используя программу PacsViewer (Рисунок 8).
Ротационную деформацию при локализации её на голени у худощавых пациентов определяли клинически, как это показано на Рисунке 9.
Рисунок 8 – Рентгенограммы пациентки 47 лет с основными РЛУ,
определенными в программе PacsViewer
Рисунок 9 – Схема определения угла торсии голени
на основании клинического обследования
При выявлении ротационной деформации (или при подозрении на таковую) выполняли КТ. На основании полученных изображений ротационную деформацию определяли по схеме, представленной на Рисунке 10.
Рисунок 10 – Схема определения торсии бедра (слева) и голени (справа)
на основании КТ исследования
В этой главе представлены общие принципы рентгеновского обследования таких пациентов. В связи с внедрением новых типов рентгеновского оборудования и расширения их диагностических возможностей некоторые элементы и особенности рентгеновской диагностики являются новыми и более подробно описаны в следующей главе.
Причины вальгуса
Женщины страдают вальгусной деформацией в девять раз чаще мужчин. Традиционно это связывают с ношением ими модной, но совершенно неподходящей, неудобной и вредной для здоровья стопы обуви – на высоком каблуке, с зауженными или чересчур короткими носками. Однако повышенная и нерациональная нагрузка является далеко не единственной причиной вальгуса.
Наиболее существенным внутренним фактором развития вальгуса служат эндокринные нарушения, которым женщины также подвержены в большей степени, чем мужчины. Такие нарушения могут возникнуть на фоне нервных стрессов или же быть связаны с возрастом (половое созревание, беременность, грудное вскармливание, климакс). В частности, изменение гормонального фона может стать причиной остеопороза, разрыхления и слабости костных и соединительных тканей, что приводит к нарушению биомеханики стопы и развитию вальгусного искривления.
На ранней стадии вальгус проявляется болями при долгой ходьбе, быстрой утомляемостью ног, покраснением и отеком в области первого плюснефалангового сустава, выпиранием сустава. По мере развития заболевания размеры выпирания увеличиваются, большой палец все больше отклоняется внутрь, провоцируя деформацию остальных пальцев стопы, боль и воспаление усиливаются, что значительно снижает качество жизни. На фоне прогрессирующей вальгусной деформации развиваются такие заболевания как артроз, артрит и бурсит сустава, связанные с нерациональной нагрузкой и быстрым изнашиванием суставных тканей.
На поздних стадиях заболевания единственным эффективным средством лечения оказывается оперативное вмешательство. Тем не менее, операции при вальгусе можно избежать. Это позволяют сделать методы тибетской медицины, которые в комплексе с ударно-волновой терапией не только значительно облегчают симптомы и повышают качество жизни, но и останавливают развитие вальгуса, предупреждая дальнейшее увеличение деформации.
Вальгусная деформация стопы традиционно считается женским заболеванием. И действительно, по статистике женщины подвержены вальгусу в десять раз больше мужчин. Главной причиной косточки считается ношение не физиологичной обуви и слабость связочного аппарата, которая обычно прогрессирует с возрастом. Поэтому вальгус в наибольшей степени проявляется в среднем и старшем возрасте (после 40 лет). Однако это вовсе не значит, что вальгусная деформация не может возникнуть в молодом возрасте. Более того, существует такое явление как вальгус у детей.
Одна из наиболее частых причин, по которой возникает вальгус у детей – раннее приучение ребенка к хождению. Родители зачастую пытаются ускорить становление своих детей на ноги, забывая, что их связочный аппарат еще слаб, и чрезмерные нагрузки могут вызвать деформацию стопы.
Другая распространенная причина – неправильная обувь, которая не фиксирует стопу или оказывает нездоровые нагрузки. В этом случае врачи-ортопеды рекомендуют родителям не экономить и не покупать дешевую обувь для детей.
Быстро растущий организм ребенка делает его опорно-двигательный аппарат особенно уязвимым к любым нерациональным нагрузкам. Это может проявиться искривлением позвоночника (сколиозом) или вальгусом стопы.
Как и в случае других возрастных проблем, родители нередко утешают себя тем, что вальгус со временем пройдет сам собой. Но как правило, этого не происходит. Более того, вальгусная деформация стопы приводит к неправильной нагрузке на позвоночник, что влечет за собой новые проблемы. Поэтому лечение вальгуса необходимо.
С другой стороны, благодаря высокой восприимчивости организма ребенка, лечение вальгусной деформации ступни в детском возрасте представляет меньшую проблему, нежели в среднем или старшем возрасте. Детский организм благодарно отзывается на лечение, но при одном условии – лечение вальгуса должно быть правильным. Это значит, что не следует пытаться решить проблему самостоятельно. Лучше обратиться в клинику, где для ребенка составят индивидуальную комплексную программу лечения, включая массаж и методы физиотерапии.
В клинике «ИТВМ» лечение вальгуса проводится как во взрослом, пожилом, так и в детском возрасте.
Одним из самых эффективных методов комплексного лечения вальгусной деформации стопы является ударно-волновая терапия. По характеру воздействия эта процедура относится к физиотерапии. Фактически это тот же вибрационный массаж, но который действует внутри – непосредственно в месте деформации стопы.
Помимо терапевтического эффекта УВТ оказывает укрепляющее воздействие на связочный аппарат, способствуя его правильному развитию.
Симптомы вальгусной деформации стопы
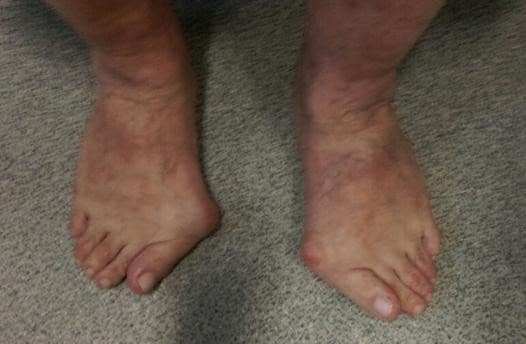
Вальгусные стопы могут не проявлять себя клинически на начальных стадиях деформации, и наличие изменений обнаруживается только у ортопеда при осмотре и с помощью инструментальных методов диагностики. Постепенно искривление стопы и голеней становится все более заметным — стопа заваливается внутрь, происходит ротация пятки с ее опорой на внутренний край. При сведенных вместе ногах и соприкасающихся щиколотках между пяточными костями определяется расстояние. Наружная лодыжка сглаживается, внутренняя, напротив, становится более выпуклой, и под ней формируется один или два костных выступа — контурируют смещенные головка таранной и рог ладьевидной костей. На фоне ротации стопы голень Х-образно искривляется, меняется походка. Формируется халюс вальгус — деформация первого пястно-фалангового сустава с искривлением большого пальца кнаружи.
Помимо внешних изменений, деформация проявляет себя болями. Сначала неприятные ощущения, повышенная утомляемость и тянущие боли появляются после длительной ходьбы или статической нагрузки, затем — присутствуют постоянно. Болевой синдром затрагивает не только стопу и голеностопный сустав — постепенно присоединяются боли в коленях, тазобедренных суставах и спине. Это связано с тем, что отсутствие амортизации от стопы приводит к перенапряжению и хронической травматизации суставов всей кинетической цепи. Пациенты с запущенной вальгусной деформацией стоп страдают от артрозов коленного и тазобедренного суставов, из-за повышенной компрессионной нагрузки на позвоночник у них возникают межпозвонковые грыжи.
Диагностика вальгусной деформации стопы
Диагноз устанавливается на основании следующих данных:
- жалобы пациента на деформацию нижних конечностей, боли, повышенную утомляемость, изменение походки;
- анамнез болезни — в каком возрасте появились первые признаки, как развивалось заболевание;
- анамнез жизни пациента — наличие в прошлом заболеваний или травм, предрасполагающих к развитию вальгусных стоп;
- объективный осмотр травматолога-ортопеда — выявляет изменение конфигурации стопы, появление точек болезненности вдоль свода, в области опорных точек, а также в проекции перенапряженных мышц голени;
- рентгенография стопы — позволяет выявить уменьшение высоты сводов стопы и нарушения пространственного взаимоотношения костей стопы, а также признаки артроза суставов стопы;
- подометрия — оценивает распределение нагрузки на стопу;
- компьютерная плантография — применяется для расчета углов свода, наклона пятки и индексов, дающих представление о пространственной организации стопы.
В сложных случаях может понадобиться компьютерная или магнитно-резонансная томографии стоп. Первая позволяет детально оценить состояние костей и суставов, вторая — в том числе и связочного аппарата стопы. При выраженной деформации и наличии жалоб необходимо обследование всех суставных структур кинетической цепи — коленных, тазобедренных суставов и позвоночника. В зависимости от причины приобретенной вальгусной деформации показана консультация эндокринолога, гинеколога, невролога.
Лечение и реабилитация вальгусной деформации
Лечение вальгусной деформации стопы на начальных этапах формирования шишки может проводиться при помощи консервативных методов – лечебная гимнастика, физиотерапия, ношение ортопедической обуви, соблюдение режима труда и отдыха. Если патология развивается во взрослом возрасте, лечение предполагает хирургическое вмешательство.
Операция по удалению косточки на ноге может проводиться двумя способами:
Классическая хирургическая методика
В этом случае операция проводится под общим наркозом или под действием эпидуральной анестезии. Специалист рассекает мягкие ткани, получает доступ к костным и суставным структурам и удаляет нарост на кости. В некоторых случаях хирургу приходится частично удалять фалангу большого пальца или вовсе производить протезирование суставов стопы. В этом случае собственные суставы иссекаются и заменяются протезами.
Реабилитация после хирургического вмешательства сложная и длительная. Первые дни после операции пациенту нельзя ходить. Далее на протяжении нескольких месяцев больному нельзя опираться на оперированную ногу. Передвигается пациент только при помощи костылей или палочки.
Для ускорения восстановления двигательной активности применяется лечебная гимнастика, физиотерапия и массаж. Только спустя несколько месяцев (4-6) пациент может вернуться к нормальной жизни и носить привычную обувь. При этом специалисты рекомендуют таким пациентам отдавать предпочтение ортопедической обуви и избегать каблуков и моделей с узкими носами.
Лазерная методика удаления шишки на ноге
Лазерный метод лечения вальгусной деформации специалисты считают самым щадящим и малоинвазивным. Операция может проводиться под спинальной и внутривенной анестезией, что снижает общую нагрузку на организм.
Хирург делает небольшой разрез тканей в области образования выпирающей косточки и удаляет нарост при помощи направленного лазерного луча. Лазер послойно испаряет клетки, формируя здоровую форму костных и суставных структур. После операции на место разреза накладывается несколько небольших косметических швов, которые снимаются уже через 10-12 дней после операции.
Важное преимущество лазерного метода удаления вальгусной деформации – отсутствие риска развития кровотечения, в связи с коагуляцией сосудов под действием лазерного луча. Кроме того, лазер обладает бактерицидной активностью, что исключает инфицирование раневой поверхности
Восстановление после лазерного лечения шишки на ноге проходит намного легче и быстрее чем после классического хирургического вмешательства. Уже на второй день пациент может ходить без костылей и дополнительной опоры.
Через 2-3 недели допускается ношение обуви без каблуков, а через 2 месяца пациент может вернуться к привычной физической активности. При этом в связи с низкой травматичностью метода проведения операции, ткани быстро заживают и восстанавливаются, исключая рецидив патологии.
Лечение
Лечить детей с варусной деформацией врачи стараются консервативными методами. При легких степенях искривления этого бывает вполне достаточно для того, чтобы полностью устранить аномалию и восстановить нормальную постановку ножек.
Начиная лечение, родители должны понимать и полностью отдавать себе отчет в том, что терапия может занять не только месяцы, но и годы. Патология устраняется еще медленнее, чем развивается.
Лечение потребует от взрослых системного подхода, неукоснительного соблюдения всех врачебных рекомендаций, серьезного отношения к домашним процедурам, многие из которых станут ежедневными и обязательными.
Ребенку может быть назначено ношение ортопедической обуви. Ее делают по специальным индивидуальным меркам, заказ можно сделать в ортопедическом салоне. Это не обычные сандалии и ботинки. У таких обувных пар серьезные супинаторы, ортопедические стельки, тяжелые и массивные подошвы, жесткие задники и боковинки для надежной фиксации стопы и голеностопа в анатомически правильном положении.
Универсальной обуви для лечения варусной деформации не существует. Для каждого ребенка с учетом его стадии, степени отклонения положения стоп от нормы, показано ношение определенной обувной пары. Именно поэтому не стоит выбирать такую обувь на свое усмотрение. Следует воспользоваться рекомендациями ортопеда.
Весь курс лечения будет сопровождаться сеансами лечебного массажа. Две недели массажа обычно чередуются с трехнедельным отдыхом, после чего массажное воздействие повторяется. Массаж не является сложным, а потому овладеть его техникой и приемами под силу абсолютно каждой маме или бабушке.
Массаж включает в себя классические приемы с растиранием, разминанием и вибрационным воздействием. Сначала массируются стопы, затем – голеностоп
При исправлении варусной деформации важно обратить внимание на область пятки и свода стопы, а также на голени. Их разминают достаточно интенсивно, отводя на эту массажную зону до половины времени всего сеанса
Родители должны приучить ребенка выполнять специальную гимнастику. Упражнения, направленные на улучшение состояния мышечной ткани, соединительной ткани и сухожилий, может показать инструктор ЛФК из любой детской поликлиники. К нему ортопед обязательно направит, назначая лечение.
От родителей зависит не только то, исправно ли будет ребенок делать упражнения, но и то, насколько эффективной будет такая гимнастика. Если малыш заинтересован в этом процессе, если мама и папа сумели обставить лечение как игру, а не как принудительное мероприятие, то эффект наступает значительно быстрее.
Как и при плоскостопии, и вальгусной стопе, при варусе вполне можно использовать в домашних условиях массажные коврики – аппликаторы для ног. Чем жестче будет материал и рельефнее рисунок покрытия, тем лучше с точки зрения пользы.
Достаточно часто ребенку придется посещать физиотерапевтический кабинет. Магнитная терапия, электрофорез, а также парафинотерапия и грязевые аппликации вместе со стимуляцией мышц ножек электрическими импульсами очень хорошо сказываются на конечном результате.
Детям с выраженным болевым синдромом, который обычно сопровождает достаточно тяжелые формы деформации стоп, может быть оказано симптоматическое лечение — обезболивающие препараты, которые посоветует доктор.
Операции по устранению варуса стопы могут проводиться по различным методикам. Достаточно часто детям проводят хирургическую коррекцию мениска, голеностопного сустава, иногда — коленного сустава. Восстановительный период достаточно длительный, несколько месяцев ребенок может провести в аппарате Елизарова.
После операции, когда ребенок встанет на ножки, ему показан весь комплекс консервативного лечения, который был описан выше, включая массаж, гимнастику, ЛФК и физиотерапию.
О том, как избежать варусной деформации стопы у ребенка, вы можете узнать в следующем видео.
Клиническая картина
Причины вальгусной деформации стопы
В основе заболевания лежит слабость костной и соединительной тканей, которая провоцирует поперечное плоскостопие. Именно поэтому вальгусной деформации в наибольшей мере подвержены женщины: у слабого пола периодически происходят серьезные гормональные перестройки в организме (в период полового созревания, при беременности и кормлении, во время и после климакса), в результате которых организм плохо усваивает кальций, что, в свою очередь, крайне негативно сказывается на состоянии костей.
Вторая по распространенности причина возникновения Hallux valgus – остеопороз, поражающий преимущественно людей в возрасте, особенно женщин, а также беременных и кормящих.
Не меньше случаев развития вальгусной деформации причиняет и неправильная обувь, особенно «модельная» – с узкими носками, высокими каблуками, или короткая обувь. Такой обувью опять-таки больше увлекаются женщины, нанося ради сиюминутной красоты серьезный удар по своему здоровью в будущем. Неправильно подобранная обувь приводит к неравномерной нагрузке на площадь стопы – большая часть веса приходится на переднюю часть, вызывая искривление и артроз сустава большого пальца.
Среди прочих причин выделяют наследственную склонность к деформациям и эндокринные нарушения в организме, особенно лишний вес при сахарном диабете, а также различные травмы стоп.
Признаки и диагностика деформаций стопы
Поскольку деформации развиваются по разным причинам и поражают различные части стопы, каждая патология обладает особенной клинической картиной. Тем не менее, имеются и общие признаки патологий в области стопы:
- дискомфорт и боли во время и после нагрузки а ноги (длительное стояние, ходьба, бег);
- хромота;
- изменения осанки;
- уменьшение амплитуды сгибания стопы.
Так, косолапости свойственна невозможность поворота больной ноги вовнутрь, а также затруднения при повороте носка. При плоскостопии страдает походка, она становится тяжелой, неуверенной. В случае развития вальгусной деформации стопы или молоткообразного искривления пациенту трудно носить тесную обувь, а также обувь на более или менее высоких каблуках.
Ортопед ставит диагноз на основании жалоб больного, результатов клинического осмотра и диагностических исследований. В процессе диагностики деформации стопы и пальцев ног применяются:
- рентгенографическое исследование;
- томография (КТ, МРТ);
- электромиография.