Кровяное давление
Содержание:
- Артериальная гипертензия у беременных
- Нормальное и повышенное артериальное давление (мм.рт.ст.)*
- Правила измерения артериального давления на приеме у врача*
- Когда назначают СМАД
- Предисловие
- Стадии гипертонии
- Особенности выполнения метода Короткова
- Правила измерения артериального давления на приеме у врача*
- Почему у взрослого человека повышается кровяное давление?
- Клинические и патофизиологические изменения в органах-мишенях
- Лечение гипертонической болезни
- Формы артериальной гипертензии
- Виды артериального давления
- Чем опасно высокое давления для жизни человека
- Как правильно измерять давление
Артериальная гипертензия у беременных
По статистике артериальную гипертензию диагностируют у 5-8% беременных женщин. Различают два вида гипертензии:
- хроническую — заболевание имелось у женщины до беременности и обострилось после зачатия;
- гестационную — формируется во второй половине беременности.
Основные причины стойкого повышения давления у беременных:
- увеличение массы тела;
- ускорение метаболических процессов;
- увеличение внутрибрюшного давления и объема крови;
- изменение гормонального фона.
Без своевременного лечения АГ во время беременности может привести к серьезным осложнениям: гестозу (преэклампсия, эклампсия), фетоплацентарной недостаточности, преждевременным родам, отслойки плаценты и другим.
При выявленной артериальной гипертензии беременная женщина должна находиться под постоянным врачебным контролем.
Нормальное и повышенное артериальное давление (мм.рт.ст.)*
| Категория | САД** | ДАД*** | |
| Оптимальное | ‹120 | и | ‹80 |
| Нормальное | 120-129 | и/или | 80-84 |
| Высокое нормальное | 130-139 | и/или | 85-89 |
| Артериальная гипертензия I степени | 140-159 | и/или | 90-99 |
| Артериальная гипертензия II степени | 160-179 | и/или | 100-109 |
| Артериальная гипертензия III степени | ≥180 | и/или | ≥110 |
| Изолированная систолическая артериальная гипертензия | ≥140 | и | ‹90 |
САД
ДАД — диастолическое артериальное давлние
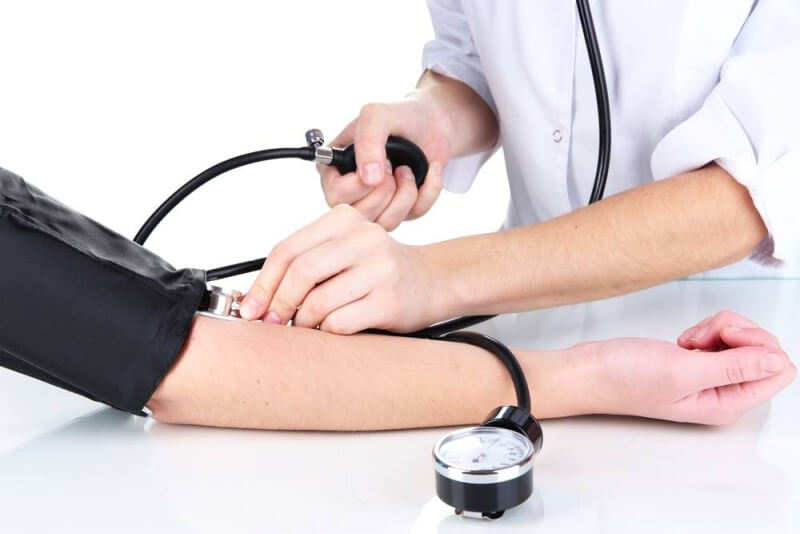
Правила измерения артериального давления на приеме у врача*
- Перед измерением артериального давления следует дать пациенту возможность отдохнуть несколько минут.
- Измерять артериальное давление следует в положении пациента сидя, как минимум дважды, рекомендованный интервал между измерениями 1-2 минуты. При значительной разнице в результате первых двух измерений необходимо измерить артериальное давление в третий раз. После чего можно либо отбросить выскакивающий показатель, либо рассчитать среднее артериальное давление
- Если у пациента аритмия, например, фибрилляция предсердий, повысить точность измерения можно выполнив повторные замеры.
- Для измерения артериального давления следует использовать стандартную манжету: ширина 12-13 см, длина 35 см. Следует помнить, что для пациентов с худыми или полными (с окружностью плеча более 32 см) руками необходимо использовать манжеты соответствующих размеров.
- Манжета располагается на уровне сердца вне зависимости от положения пациента. Если используется аускультативный метод измерения систолического и диастолического артериального давления, то фиксируются 1 и 5 фазы тонов Короткова.
- Если у пациента артериальное давление измеряется в первый раз, то следует измерить давление на двух руках, для выявления возможной разницы. За основу принимают более высокие цифры АД
- У пациентов пожилого возраста, у пациентов с сахарным диабетом, у других пациентов с подозрением на ортостатическую гипотонию артериальное давление следует измерять после пребывания в положении стоя через 1 и 3 минуты
- При измерении артериального давления сфигмоманометром следует определить частоту сердечных сокращений пропальпировав пульс в течение не менее 30 секунд
*По материалам ESH/ESC 2013 Рекомендации по лечению артериальной гипертензии
См. также:
- Базальное артериальное давление
- Боковое артериальное давление
- Диастолическое артериальное давление
- Дополнительное артериальное давление
- Остаточное артериальное давление
- Пульсовое артериальное давление
- Систолическое артериальное давление
- Случайное артериальное давление
- Среднее артериальное давление
- Ударное артериальное давление
Когда назначают СМАД
СМАД проводят в следующих случаях:
- Артериальная гипертензия (выявленные повышенные цифры АД: 135/85 мм.рт.ст. и выше при домашнем измерении; 140/90 мм.рт.ст. и выше при измерении на приеме у врача);
- артериальная гипертония при беременности;
- оценка эффективности гипотензивной терапии;
- подозрение на «гипертонию белого халата», когда повышенное давление регистрируется только при измерениях, осуществляемых медперсоналом;
- выявление повышения АД во время сна (высокий риск острого нарушения мозгового кровообращения — инсульта);
- артериальная гипотония (АД 90/60 мм.рт.ст. и ниже);
- выявление ортостатической артериальной гипотонии.
Противопоказания для исследования:
- Обострение кожных заболевания в области наложения манжеты на плечо;
- нарушения в системе свертывания крови со склонностью к кровотечениям (стадия обострения);
- травмы верхних конечностей, противопоказания к сдавливанию плеча манжетой;
- нарушение проходимости плечевых артерий, выявленное при исследованиях;
- значительные нарушения ритма сердца;
- отказ пациента.
Диагностика артериальной гипотонии посредством СМАД незаменима ввиду многофакторности развития данного состояния. Для каждого конкретного пациента гипотензия может быть как физиологической нормой, так и самостоятельным недугом; или может сопровождать другое серьезное заболевание. Поэтому перед назначением лекарственного или иного лечения необходимо разобраться в причине низкого АД у человека.
СМАД также рекомендуется при следующих симптомах:
- постоянная усталость или быстрая утомляемость;
- частые головные боли, головокружения;
- ухудшение зрения, «мушки» перед глазами;
- шум, звон, чувство заложенности в ушах.
Предисловие
В регуляции артериального давления у человека участвует ренин-ангиотензиновая система (РАС). Работа РАС тесно связана с электролитами, они поддерживают гомеостаз, что необходимо для регуляции сердечной функции, баланса жидкости и многих других процессов. Один из компонентов РАС-системы – гормон ангиотензин II, который вызывает сужение сосудов, повышение артериального давления и является основным регулятором синтеза альдостерона, образующегося в клубочковой зоне коры надпочечников, единственного поступающего в кровь минералокортикоида человека. Конечным результатом такого действия является увеличение объема циркулирующей крови и повышение системного артериального давления.
Стадии гипертонии
Болезнь развивается постепенно. Всего выделяют три стадии.
- Первая стадия: умеренная гипертоническая болезнь. Кровяное давление нестабильно, его значения могут изменяться в течение дня. На этой стадии состояние внутренних органов и центральной нервной системы остается нормальным, признаков органического поражения нет. Гипертонические кризы случаются редко и протекают относительно легко.
- Вторая стадия: тяжелая гипертония. На второй стадии происходит значительное повышение артериального давления, самочувствие часто ухудшается, гипертонические кризы становятся тяжелыми. На этом этапе из-за постоянно высокого кровяного давления начинаются изменения внутренних органов. Появляются сосудистые нарушения, ухудшается кровоснабжение головного мозга. Артерии сетчатки сужаются. Развивается гипертрофия левого желудочка сердца, и это увеличивает риск тяжелых сердечных патологий. Появляются признаки нарушений работы почек (повышение уровня альбумина в моче, повышение уровня креатинина в сыворотке крови)
- Третья стадия: очень тяжелая гипертония. Кровяное давление становится критически высоким — выше 200 мм рт. ст. для систолического и 125 мм рт. ст. для диастолического. Усиливаются органические поражения, развивается сердечная недостаточность, тромбозы мозговых сосудов, аневризмы, почечная недостаточность и другие тяжелые состояния. Часто происходят тяжелые гипертонические кризы.
Особенности выполнения метода Короткова
Для корректного измерения артериального давления необходимо соблюдать ряд условий.
Условия измерения артериального давления
Измерение должно проводиться в спокойной комфортной обстановке при комнатной температуре, после адаптации пациента к условиям кабинета в течение не менее 5-10 мин. За час до измерения исключить прием пищи, курение, прием тонизирующих напитков, алкоголя, применение симпатомиметиков, включая назальные и глазные капли.
Положение пациента
Артериальное давление может определяться в положении «сидя» (наиболее распространено), «лежа» и «стоя», однако во всех случаях необходимо обеспечить положение руки, при котором середина манжеты находится на уровне сердца. Каждые 5 см смещения середины манжеты относительно уровня сердца приводят к завышению или занижению АД на 4 мм рт.ст.
В положении «сидя» измерение проводится у пациента, располагающегося в удобном кресле или на стуле, с опорой на спинку, с исключением скрещивания ног. Необходимо учитывать, что глубокое дыхание приводит к повышенной изменчивости артериального давления, поэтому необходимо информировать об этом пациента до начала измерения.
Рука пациента должна быть удобно расположена на столе рядом со стулом, и лежать неподвижно с упором в области локтя до конца измерения. При недостаточной высоте стола необходимо использовать специальную подставку для руки. Не допускается положение руки на «весу». Для выполнения измерения артериального давления в положении «стоя» необходимо использовать специальные упоры для поддержки руки, либо во время измерения поддерживать руку пациента в районе локтя.
Кратность измерений
Повторные измерения проводятся с интервалом не менее 2-х минут. Во время первого визита пациента необходимо измерить артериальное давление на обеих руках. В дальнейшем целесообразно производить эту процедуру только на одной руке, всегда отмечая, на какой именно. При выявлении устойчивой значительной асимметрии (более 10 мм рт.ст. для систолического артериального давления и 5 мм рт.ст. для диастолического артериального давления), все последующие измерения проводятся на руке с более высокими цифрами. В противном случае измерения проводят, как правило, на «нерабочей» руке.
Если первые два измерения артериального давления отличаются между собой не более, чем на 5 мм рт.ст., измерения прекращают и за уровень артериального давления принимают среднее значение этих величин.
Если имеется отличие более 5 мм рт.ст., проводится третье измерение, которое сравнивается по приведенным выше правилам со вторым, а затем (при необходимости) и четвертое измерение. Если в ходе этого цикла выявляется прогрессивное снижение артериального давления, то необходимо дать дополнительное время для расслабления пациента.
Если же отмечаются разнонаправленные колебания артериального давления, то дальнейшие измерения прекращают и определяют среднее трех последних измерений (при этом исключают максимальные и минимальные значения артериального давления).
Особенности измерений у детей
Детям от 1 года до 18 лет АД рекомендуется измерять в одни и те же часы суток, после 10-15 минутного отдыха, на правой руке (первый раз на обеих руках), трехкратно с интервалом в 3 минуты. Предпочтительнее располагать манжету на уровне сердца.
Для определения АД у детей используются возрастные манжеты. Ширина её должна составлять половину окружности плеча ребенка. Манжета тонометра должна соответствовать возрасту (равна ½ окружности плеча). Выпускаются специальные, соответствующие возрасту манжеты, шириной 3,5 – 13 см.

Размеры манжеты для измерения АД:
- до 1 года — 2,5 см
- от 1 до 3-х лет — 5-6-см
- от 4-х до 7 лет — 8-8,5 см
- от 8 до 9 лет — 9 см
- от 10 до 13 лет — 10 см
- от 14 до 18 лет — 13 см
Новорожденным детям измерение АД производят на голени манжетой М-130, на бедре – манжетой М-180, височная артерия – М-55
- Новорожденные 70/85 — нормотензия
- Дети от года до 5 лет 80+2·n нормотензия
- Дети от 5 до 15 лет 100+n нормотензия (n – число лет)
Достигаемые результаты и их оценка
Оценка результатов производится путем сопоставления полученных данных с установленным нормативами (для относительно здорового человека).
| Нормотензия | Гипертензия | |
| День | < 135/85 | >= 140/90 |
| Ночь | < 120/70 | >= 125/75 |
При промежуточных значениях артериального давления уместно говорить о предположительно повышенном артериальном давлении.
Правила измерения артериального давления на приеме у врача*
- Перед измерением артериального давления следует дать пациенту возможность отдохнуть несколько минут.
- Измерять артериальное давление следует в положении пациента сидя, как минимум дважды, рекомендованный интервал между измерениями 1-2 минуты. При значительной разнице в результате первых двух измерений необходимо измерить артериальное давление в третий раз. После чего можно либо отбросить выскакивающий показатель, либо рассчитать среднее артериальное давление
- Если у пациента аритмия, например, фибрилляция предсердий, повысить точность измерения можно выполнив повторные замеры.
- Для измерения артериального давления следует использовать стандартную манжету: ширина 12-13 см, длина 35 см. Следует помнить, что для пациентов с худыми или полными (с окружностью плеча более 32 см) руками необходимо использовать манжеты соответствующих размеров.
- Манжета располагается на уровне сердца вне зависимости от положения пациента. Если используется аускультативный метод измерения систолического и диастолического артериального давления, то фиксируются 1 и 5 фазы тонов Короткова.
- Если у пациента артериальное давление измеряется в первый раз, то следует измерить давление на двух руках, для выявления возможной разницы. За основу принимают более высокие цифры АД
- У пациентов пожилого возраста, у пациентов с сахарным диабетом, у других пациентов с подозрением на ортостатическую гипотонию артериальное давление следует измерять после пребывания в положении стоя через 1 и 3 минуты
- При измерении артериального давления сфигмоманометром следует определить частоту сердечных сокращений пропальпировав пульс в течение не менее 30 секунд
*По материалам ESH/ESC 2013 Рекомендации по лечению артериальной гипертензии
См. также:
Почему у взрослого человека повышается кровяное давление?
Отличие кровяного давления от нормального может свидетельствовать о наследственной чувствительности организма или о назревающем заболевании.
Гипертония (высокое кровяное давление) — проблема здоровья, сопровождаемая рядом неприятных симптомов. Тяжелая форма гипертонии чревата смертельным исходом, особенно для лиц с хроническими заболеваниями и в преклонном возрасте.
Для мужчин и женщин нормальное артериальное давление изменяется с возрастом. У женщин давление повышается в среднем с 60 лет, в период пост-менопаузы. У мужчин высокое артериальное давление связано с возрастными изменениями в организме и чаще наблюдаются к 50 годам.
| До 30 лет | 30-60 лет | Старше 60 лет | |
| Мужчины | 120/80 | 127/85 | 135/88 |
| Женщины | 120/80 | 126/84 | 134/84 |
Кроме того, у женщин высокое кровяное давление связано с менструальным циклом и беременностью. Во время беременности высокое кровяное давление может быть признаком преэклампсии, потенциально опасного состояния, которое может повлиять на женщину и ее будущего ребенка.
Клинические и патофизиологические изменения в органах-мишенях
Артериальная гипертензия негативно влияет на функциональность многих органов и систем организма:
- Сердце. Чрезмерные усилия сердечной мышцы для проталкивания излишнего объема крови через суженные сосуды приводит к гипертрофии и нарушению диастолической функции левого желудочка. На фоне постоянного кислородного голодания сердце перестает полноценно сокращаться, в результате чего развивается хроническая сердечная недостаточность. Из-за того, что сосуды долго находятся в суженном состоянии, происходит замена мышечной стенки соединительной тканью. Это может стать причиной атеросклероза коронарных артерий.
- Головной мозг. Повышенное давление — основная причина внутричерепных нетравматических кровоизлияний, ишемического инсульта, гипертонической энцефалопатии, когнитивных нарушений и деменции.
- Почки. Нарушения в работе почек могут быть и причиной, и следствием артериальной гипертензии. Почечная недостаточность в результате постоянно повышенного давления проявляется в виде патологического просачивания белка через почечный фильтр (микроальбуминория) и снижением выводящей функции почек.
- Сосуды глазного дна из-за постоянного сужения затрудняют кровоснабжение тканей глаза, и они испытывают кислородное голодание.
По тяжести поражения органов-мишеней различаются 3 стадии АГ:
- на I стадии лабораторные и инструментальные исследования не показывают никаких изменений в органах-мишенях;
- на II стадии результаты анализов крови или исследования сердца и сосудов при помощи ЭКГ, УЗИ и других методов диагностики показывают наличие хотя бы одного признака поражения. Среди них: повышение уровня креатинина в крови, гипертрофия левого желудочка, наличие холестериновых бляшек и т.д.;
- на III стадии появляются клинические признаки заболеваний органов-мишеней: инсульт, инфаркт, стенокардия, аневризма аорты, сердечная или почечная недостаточность, нарушения зрения и другие.
Лечение гипертонической болезни
Артериальная гипертензия — болезнь, которую нельзя окончательно вылечить, но можно контролировать. Терапия и изменение образа жизни позволяют остановить развитие гипертонии, уменьшить частоту и тяжесть кризов и убрать симптомы. Но самое главное — снизить риски для сердечно-сосудистой системы, головного мозга, почек.
Лечение начинают с коррекции образа жизни:
- отказ от курения;
- отказ от употребления алкоголя или существенное ограничение количества спиртного;
- диета: рацион корректируют, уменьшают потребление соли (менее 3,75 г в сутки), увеличивают количество овощей и фруктов (в идеале нужно 5 порций в день), цельнозерновых, молочных продуктов, продуктов со сниженной жирностью, ограничивают потребление калорий. Если нет противопоказаний и заболеваний почек, увеличивают употребление продуктов, содержащих калий (шпинат, фасоль, тыква, рыба, молоко, кефир, йогурт и другие);
- увеличение физической активности. Рекомендуют умеренные нагрузки, способствующие снижению веса и укреплению сердечно-сосудистой системы.
Артериальное давление при лечении снижают до целевых значений (ниже 130/80 мм рт. ст.), чтобы уменьшить риск осложнений. При таком снижении нужен постоянный контроль врача. Используемый для домашних измерений тонометр должен регулярно калиброваться
Для пациентов с диабетом, беременных женщин, пожилых и ослабленных людей применение антигипертензивных препаратов требует особой осторожности
Для лечения гипертонии могут использоваться:
- адренергические модификаторы. Снижают активность симпатической нервной системы и уменьшают кровяное давление, но могут вызывать сонливость, заторможенность, и поэтому применяются редко;
- ингибиторы АПФ. Уменьшают периферическое сосудистое сопротивление, часто назначаются больным с диабетом;
- блокаторы рецепторов ангиотензина II. Имеют действие, схожее с ингибиторами АПФ, а поэтому не назначаются вместе с ними. Не назначаются при беременности;
- бета-блокаторы. Обеспечивают снижение артериального давления за счет замедления сердечного ритма;
- блокаторы кальциевых каналов. Снижают общее периферическое сосудистое сопротивление, могут провоцировать рефлекторную тахикардию;
- прямые вазодилататоры. Оказывают прямое действие на кровеносные сосуды, применяются при тяжелой гипертонии;
- диуретики. Уменьшают объем плазмы крови, что позволяет снизить артериальное давление, но при этом могут спровоцировать гиперкалиемию.
Важно! Назначать лекарства и их дозировки должен терапевт или кардиолог после обследования. Прием лекарств без назначения врача может быть опасным
Если врач назначает прием лекарств, периодически нужно проходить контрольные осмотры, чтобы оценивать эффективность лечения и корректировать его
Важно скорректировать образ жизни, восстанавливать нормальное состояние здоровья так, чтобы для контроля течения гипертонической болезни требовалось минимальное количество медикаментов
Формы артериальной гипертензии
Правильное определение формы артериальной гипертензии играет решающую роль в предупреждении развития опасных осложнений и выборе оптимальной терапевтической тактики. Особенно это касается вторичной АГ как следствия дисфункции некоторых отдельных органов и систем организма.
Нефрогенные паренхиматозные артериальные гипертензии
Чаще всего причина вторичной артериальной гипертензии — заболевание почек. Давление может повышаться при пиелонефрите, нефропатиях различной природы, опухолях, туберкулезном поражении почек и других почечных патологиях.
Эта форма гипертензий чаще встречается у более молодых людей. Для нее характерно нормальное давление на начальной стадии заболевания. Развитие заболевания и выраженное поражение тканей вызывают повышение артериального давления на фоне хронической почечной недостаточности.
Нефрогенные реноваскулярные артериальные гипертензии
Причина реноваскулярной АГ — нарушение артериального почечного кровотока, в большинстве наблюдений обусловленного атеросклерозом почечных артерий. Стойкое повышение давление развивается при сужении просвета почечной артерии более чем на 70%. Характерный признак данной формы АГ — повышение давления до 160/100 мм рт. ст. и выше.
Заболевание обычно начинается остро, при этом давление не удается сбить гипотензивными препаратами.
При ультразвуковом исследовании определяют асимметрию почек и нарушение магистрального кровотока. Болезнь часто приводит к инфаркту миокарда и инсульту. При отсутствии адекватной терапии выживаемость в ближайшие 5 лет прогнозируют только 30% людей.
Феохромоцитома
Эта АГ, причиной которой является гормонально активное новообразование надпочечников, встречается примерно в 0,3% симптоматических гипертензий. Периодический выброс в кровь адреналина, дофамина и других гормонов вызывает резкое повышение артериального давления и часто приводит к гипертоническому кризу.
Диагноз ставится на основании результатов гормональных тестов и инструментальных исследований. Феохромоцитома лечится только хирургически.
Первичный альдостеронизм
Заболевание обусловлено излишней выработкой в почках гормона альдостерона — он отвечает за задержку в организме ионов натрия и выведение ионов калия. При нарушении калиево-натриевого баланса образуется излишек калия в клетках. Из-за этого в организме накапливается жидкость и повышается артериальное давление.
Лекарственная терапия при первичном альдостеронизме не дает должного эффекта. Пациенты страдают от судорог, мышечной слабости, жажды. Патология может привести к инсульту, гипертоническому кризу, отеку легких.
Синдром и болезнь Иценко-Кушинга
Синдром и болезнь Иценко-Кушинга — изменение гипоталамуса, следствием которого становится избыточный синтез корой надпочечников глюкокортикоидных гормонов. Один из признаков заболевания — ожирение.
Повышенное из-за гормонального дисбаланса артериальное давление не снижается при приеме снижающих давление препаратов. При подтверждении диагноза на КТ и МРТ надпочечников назначается хирургическое или гормональное лечение.
Коарктация аорты
Одна из редких форм артериальной гипертензии, причина которой — затруднение кровотока в большом круге кровообращения из-за врожденного сужения просвета аорты.
Коарктация (сужение) аорты диагностируют сразу после рождения ребенка или в раннем детском возрасте. В результате сужения главного кровеносного сосуда кровоток ухудшается, что приводит к систолической перегрузке левого желудочка сердца. При измерении артериального давления отмечаются высокие показатели на руках и нормальные или пониженные на ногах.
При значительном стенозе артерии показано хирургическое вмешательство.
Лекарственные формы артериальной гипертензии
Некоторые лекарственные препараты повышают вязкость крови, задерживают в организме соль и воду, вызывают спазм сосудов, и становятся причиной артериальной гипертензии.
Среди этих лекарств — капли от насморка с производными эфедрина, нестероидные противовоспалительные препараты, некоторые гормональные контрацептивы, антидепрессанты, глюкокортикоиды.
Подобные средства следует принимать строго по назначению врача и под его постоянным контролем.
Нейрогенные артериальные гипертензии
Причинами артериальной гипертензии могут быть черепно-мозговые травмы, энцефалит, новообразования в головном мозге. Такой вид АГ называется нейрогенным.
Характерные признаки: судороги, головные боли, тахикардия. Нормализация артериального давления возможна только после успешной терапии основного заболевания.
Виды артериального давления
Показатели АД зависят от того с какой скоростью и силой работает сердце человека, а также от общего объема крови, которую оно способно пропустить через себя в течение минуты.
Систолическое артериальное давление («верхнее») показывает давление на стенки сосудов в момент выброса очередной порции крови сердцем (в систолу).
Диастолическое артериальное давление («нижнее»), обозначает давление в момент паузы в сердечной деятельности, когда сердце отдыхает и вновь наполняется кровью (в диастолу).
Пульсовое давление — это разница между систолическим и диастолическим АД.
Оно составляет 25 % от систолического, нормальный показатель — от 25 до 60 мм рт. ст. Средняя норма пульсового давления (ПАД) у здорового человека, как правило, не превышает в покое 40 мм рт. ст.Изменение ПАД в любую сторону является проявлением кардиологической патологии даже в том случае, если систолическое АД является нормальным.
При росте пульсового давления значительно увеличивается риск острой сосудистой патологии, ухудшается прогноз.
Если пульсовое давление очень высокое (>60 мм рт. ст.), что нередко бывает у пожилых людей, то это свидетельствует о повышенной жесткости артерий и само по себе является дополнительным фактором риска. При ПАД более 60 мм рт. ст. миокард сокращается с большим усилием, что приводит к быстрому истощению мышцы.
Чем меньше пульсовое давление, тем больше сердце недополучает крови для своей нормальной работы (в норме пульсовое давление не менее 25 мм рт. ст.). При пониженном (менее 25 мм рт. ст.) мышца сердца качает кровь недостаточно сильно, головной мозг недополучает кислород, что проявляется головокружением, слабостью, вплоть до потери сознания, тошнотой, утомляемостью. Аномально низким ПАД считается его уменьшение ниже 25 % от показателя систолического.
Чем опасно высокое давления для жизни человека
От высокого давления могут пострадать различные органы:
- Сердечно-сосудистая система: Высокое кровяное давление может привести к затвердению артерий, увеличивая риск закупорки.
-
Сердце: Закупорка может уменьшить приток крови к сердцу, увеличивая риск стенокардии, сердечной недостаточности или сердечного приступа.
-
Мозг: Закупорка артерий может снизить или предотвратить приток крови к мозгу, приводя к инсульту.
-
Почки: Высокое кровяное давление может привести к повреждению почек и хронической болезни почек.
Последствия высокого артериального давления систолического (верхнего) и диастолического (нижнего, в период расслабления сердечной мышцы) — могут быть одинаково опасны для жизни.
Как правильно измерять давление
При измерении АД необходимо строго придерживаться определенных правил. Эти универсальные правила следует соблюдать независимо от типа аппарата.
- За 30 мин до измерения не следует курить и пить кофе, крепкий чай.
- Перед измерением АД нужно спокойно посидеть в течение 5 мин.
- Измеряйте АД всегда в положении сидя. Руку для измерения АД необходимо расслабить и освободить от одежды.
- Расположите руку так, чтобы локтевой сгиб был на уровне сердца. Лучше всего положить руку на стол, выше уровня поясницы.
- Наложите манжету на плечо так, чтобы ее нижний край был на 2,5 см (на 2 пальца) выше локтевого сгиба. Закрепите манжету так, чтобы она плотно облегала плечо, но не вызывала ощущения сдавления или боли.
- Измерив АД, повторите измерение через 2 мин. Если два показания прибора различаются более чем на 5 мм рт. ст., нужно измерить АД еще раз. Рассчитайте среднее значение.
ВИДЕО
Артериальная гипертония. Какое давление считать нормальным?
Доктор Александр Мясников делится информацией о том, какое всё-таки давление у человека считается нормальным. Распространённые заблуждения, нюансы и суточные циклы артериального давления.
Снижение давления без лекарств. Лечение гипертонии без таблеток
Беседа о том, как снизить повышенное давление без лекарств. Дыхательная гимнастика для снижения давления.
Методики доктора Евдокименко
Елена Малышева. Возрастная норма артериального давления для человека
Как лечить гипертонию.Два простых упражнения доктора Бубновского
Как избавиться от гипертонии без лекарств
Доктор Мясников на канале «О самом главном»