Эндартерэктомия сонных (каротидных) артерий
Содержание:
- Причины появления бляшек в сонных артериях
- Cосуды подверженные атеросклерозу
- Стадии
- Какими проявлениями сопровождается патология?
- Прогноз при хемодектоме
- Симптомы
- Особенности проявления
- Диагностическая программа при заболевании
- Причины
- Диагностика стенозов сонных артерий
- Симптомы стенозов сонных артерий
- Анатомическое описание заболевания
- Методы лечения и восстановления
- Операция «Каротидная эндартерэктомия»: подготовка
- Чем тромбофлебит отличается от варикоза
- Методы лечения атеросклероза
- Мнение практика
- Эндартерэктомия: показания и противопоказания
- Симптомы
- Симптомы атеросклероза
- Ангиография сонных артерий
- Осложнения
- Диагностика
Причины появления бляшек в сонных артериях
Формирование холестериновых бляшек в сонных артериях это одна из форм системного атеросклероза, редко встречающаяся изолировано. Как правило, атеросклероз брахиоцефальных артерий (брахио – плечо, цефалис – голова (греч.)), к которым относятся сонные артерии, сочетается с атеросклерозом аорты, коронарных артерий, артерий нижних конечностей.
Атеросклероз — хроническое заболевание артерий эластического и мышечно-эластического типа, возникающее вследствие нарушения липидного обмена и сопровождающееся отложением холестерина и некоторых фракций липопротеидов в интиме сосудов. Отложения формируются в виде атероматозных бляшек. Последующее разрастание в них соединительной ткани (склероз), и кальционоз стенки сосуда приводят к деформации и сужению просвета вплоть до облитерации (закупорки). Невозможно назвать одну единственную причину, приводящую к атеросклеротической перестройке стенки артерии и формированию атеросклеротических бляшек.
Большинство исследователей согласны с тем фактом, что в основе атеросклероза лежит нарушение обмена жиров (точнее эфиров холестерина) на уровне генетической предрасположенности. Известны заболевания семейной гиперхолестеринемии (СГ). Это заболевание, вызванное снижением скорости удаления липопротеинов низкой плотности (ЛНП) из кровотока вследствие мутаций в гене специфического рецептора ЛНП. Семейная гиперхолестеринемия, является наиболее распространенным генетическим заболеванием вследствие мутации одного гена (моногенное заболевание). Современное медицинское научное сообщество, на основании многочисленных исследований, считает главными пусковыми механизмами прогрессирования атеросклероза (увеличение размера и количества бляшек) факторы риска.
Cосуды подверженные атеросклерозу
При атеросклерозе поражаются крупные магистральные артерии — аорта и её ветви. Среди отделов аорты больше всего подвержена атеросклерозу брюшная аорта. Клинически значимый атеросклероз дуги аорты и грудного отдела аорты встречается значительно реже.
Из периферических артерий и непосредственно ветвей аорты следует выделить:
- коронарные (венечные) сосуды,
- питающие сердце,
- брахиоцефальные артерии (БЦА),
- подключичные артерии,
- общие и внутренние сонные артерии (ВСА),
- позвоночные артерии,
- артерии конечностей,
- почечные артерии,
- чревный ствол,
- мезентериальные артерии.
При поражении нескольких артериальных бассейнов говорят о генерализованном (распространенном) атеросклерозе. Наиболее часто атеросклероз поражает коронарный, брахиоцефальный бассейны, а также сосуды, кровоснабжающие нижние конечности.
Стадии
Последовательность развития заболевания следующая:
- Острая стадия. Клинические признаки тромбофлебита яркие и появляются неожиданно. Повышается температура, кожа вокруг зоны поражения краснеет, больного знобит. Если начать лечение в двухнедельный срок, развитие болезни удается избежать. Кровяной сгусток рассосется. Длительность обострения – до одного месяца.
- Подострая стадия. Длится до двух месяцев. Признаки болезни стихают, но не угасают. Кожа остается красной, а вздувшиеся вены синеют. Отек проходит, но уплотнения сохраняются.
- Хроническая стадия. Диагностируется через два-три месяца после выявления болезни. Симптомы то отсутствуют, то обостряются. Во время ремиссии конечности остаются отекшими, быстро устают и зудят, при этом боль отсутствует. Возникает дискомфорт в нижних конечностях при длительной ходьбе.
Какими проявлениями сопровождается патология?
Клинические проявления заболевания зависят от того, в каком месте локализована проблема. Также, важную роль играет характер возникновения заболевания, который может быть резким или постепенным. Стоит помнить, что на первых стадиях болезни всегда включаются компенсаторные механизмы. Например, если кровоток нарушен частично — развивается система коллатералей, которая обеспечит альтернативные пути кровоснабжения головного мозга. Компенсируется также недостаток поступления кислорода — учащается пульс и дыхание, меняются внутриклеточные процессы. Для кратковременных состояний этого достаточно, однако для серьезной патологии — нет. В таких случаях развивается симптоматика состояния. Естественно, при резком начале и значительном стенозе компенсаторные силы не срабатывают и клиника имеет ярко выраженный характер, что говорит об инсульте.
Один из первых сигналов тревоги — транзиторная ишемия головного мозга. Это кратковременные эпизоды нарушения кровоснабжения, которые могут компенсироваться коллатеральным кровотоком. Распознать состояние можно по снижению чувствительности и двигательной активности, а также расстройствами зрения. Пациенты, как правило, жалуются на ощущение онемения в верхней конечности, половине лица, выпадение полей зрения. Снижается сила мышц в руке или предплечье. Пациент ощущает движение темных пятен перед глазами, а также снижение остроты зрения. В некоторых случаях страдает отдел артерии, который кровоснабжает сетчатку глаза. При некоторых локализациях возникают соответствующие нарушения — затруднение речи, слуха, глотания, наблюдается асимметрия лица, сильная боль. Более распространенные симптомы — головокружение, плохое самочувствие, слабость, судороги.
Если стеноз развивается постепенно, так же медленно развивается и клиническая картина. В некоторых случаях она настолько неспецифична, что сложно распознать болезнь. Длительное время и пациент, и врач может ошибочно полагать, что причина плохого самочувствия — усталость или повышенные нагрузки. Также, симптомы окклюзии перекликаются с симптоматикой опухолевого процесса, деменции. На это указывают повышенная раздражительность, депрессивные расстройства, резкая смена настроения, повышенная сонливость, снижение памяти и умственных способностей.
Неспецифическая симптоматика требуют от пациента и врача высокого уровня ответственности, так как необходима качественная диагностика. От постановки диагноза зависит то, насколько правильным будет лечение патологии и результат.
Прогноз при хемодектоме
Что касается прогноза, то однозначного ответа здесь дать невозможно. Доброкачественные опухоли протекают десятилетиями и могут вообще никак не беспокоить пациента. В 9-10% случаев они могут трансформироваться в рак, но даже здесь могут быть варианты. Некоторые пациенты с единичными метастазами живут и десятилетиями, а другие погибают через несколько лет.
В нашей клинике занимаются лечением данного заболевания опытные врачи в соответствии с современными протоколами. Это позволяет в каждом случае достигать максимально возможного результата.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Симптомы
Наиболее распространенный симптом – это аорталгия, то есть боль в аорте. Она может быть как давящей, так и жгучей, но интенсивность ее всегда высокая. Такая боль не всегда связана с физической нагрузкой. Она может продолжаться от нескольких часов до нескольких суток. В редких случаях наблюдается атипичный болевой синдром, когда боль сначала появляется в области спины или по бокам грудной клетки.
Другие симптомы:
- парестезии (покалывания, ощущения мурашек);
- обмороки;
- приступы головокружения;
- ксантомы и ксантеплазмы – появление на коже желтоватых холестериновых бляшек (чаще – на коже лица и век);
- вздутие живота и задержка стула;
- скачки артериального давления;
- онемение конечностей;
- снижение массы тела (как следствие нарушения пищеварения);
- затрудненное глотание.
Сама по себе аорталгия должна стать поводом для срочного визита к врачу. Если же она сочетается с любым из перечисленных выше симптомов, есть все основания для вызова бригады скорой помощи.
Особенности проявления
Атеросклеротическая бляшка формируется в несколько стадий:
- Липоидоз. На сосудистой стенке образуются липидные пятна размером не более 1,5 мм. Постепенно пятна сливаются, их размер увеличивается.
- Липосклероз. На этой стадии появляется фиброзная бляшка. Начинает разрастаться соединительная ткань с липидным ядром в центре.
- Образование атеросклеротической бляшки. По мере прогрессирования заболевания липидное ядро увеличивается на 30% от общего объёма бляшки.
Нарушение кровообращения при атеросклерозе бывает как острым, так и хроническим. При остром нарушении кровообращения возможно резкое прекращение кровотока, которое ведёт к тромбозу и ишемическому инсульту. Хроническое нарушение кровообращения характеризуется постепенным сужением сосудов и ухудшением кровоснабжения головного мозга.
Диагностическая программа при заболевании
Прежде всего, необходимо своевременное начало диагностического поиска. Лучше исключить заболевание и спокойно продолжать жить, чем откладывать визит к врачу “на потом”. При симптомах, которые вызывают настороженность, необходима профессиональная медицинская помощь. Врач начинает постановку диагноза с опроса пациента и общих клинических исследований. Если есть неврологическая симптоматика, оцениваются рефлексы, чувствительность, двигательная активность, работа мышц и анализаторов. Из инструментальных методик применяются:
-
УЗИ артерий головы и шеи с допплерографией — триплексное сканирование. Безопасный, быстрый и недорогой метод, который позволяет исключить диагноз или подтвердить его;
-
Функциональные пробы во время ультразвукового исследования;
-
Компьютерная томография ангиография — визуализация кровотока по сосудам с использованием контрастного вещества;
-
Магнитно-резонансная томография головного мозга.
Для диагностики атеросклероза применяется лабораторный метод — пациент сдает кровь на липидограмму. Также, необходимо оценить систему свертывания крови, её коагуляционные свойства. В обязательном порядке происходит измерение пульса и артериального давления. Для идентификации системных васкулитов применяются специфические лабораторные тесты, иммунологические исследования.
МРТ и КТ — “золотой стандарт” в диагностике ишемических нарушений, в том числе инсульта. В зависимости от локализации и распространенности очага назначают лечение.
Причины
Специалисты выделяют несколько основных причин возникновения АА, хотя при этом их мнения относительно приоритетности того или иного фактора расходятся. Проще говоря, врачи пока не пришли к единому мнению, какая из перечисленных ниже причин наиболее важнее. Однако с уверенностью можно сказать, что чем больше факторов риска сочетается в анамнезе отдельно взятого пациента, тем выше риск возникновения АА.
Основные причины атеросклероза аорты:
- Стресс. На первый взгляд, какая может быть взаимосвязь нервного напряжения и отложений холестерина в сосудах? Между тем, она есть, причем самая прямая. Согласно нервно-метаболической теории А.Л. Мясникова, нервные стрессы приводят к нарушению нейроэндокринной регуляции белково-липидного обмена. В результате возникает гиперхолестеринемия – повышенное содержание холестерина в крови. Именно эти излишки и откладываются на внутренних стенках сосудов.
- Артериальная гипертензия. При стойком повышении артериального давления изменяется гемодинамика, в результате чего кислые мукополисахариды постепенно накапливаются в стенках аорты.
- Несбалансированное питание. Употребление жирной пищи в больших количествах повышает содержание холестерина в крови. У людей, страдающих ожирением, риск возникновения атеросклероза аорты возрастает многократно.
- Эндокринный фактор. При сахарном диабете происходят нарушения липидного обмена, которые приводят к гиперхолестеринемии. Кроме того, опытным путем доказано, что эстрогены снижают уровень содержания холестерина в крови. Вероятно, из-за более высокого уровня этих гормонов у женщин АА возникает уже в более преклонном возрасте.
5. Генетическая предрасположенность. Этот вопрос вызывает разногласия среди специалистов. Однако у людей, чьи близкие родственники страдали от сосудистых дефектов, случаи АА отмечаются чаще. Противники этой теории настаивают на том, что для ее подтверждения и формирования доказательной базы необходимо проводить дополнительные исследования.
6. Нарушение свертываемости крови. Фибрин и фибриноген входят в состав холестериновых бляшек, которые чаще формируются именно в тех местах, где тромб прилегает к стенке сосуда.
7. Курение. Врачи сходятся во мнении, что курение повышает риск АА, однако причины при этом объясняют по-разному. Одни специалисты считают, что предпосылки к АА у курящих пациентов развиваются из-за нарушений регионарного кровотока, другие считают, что никотин вызывает ухудшения состояния сосудистой стенки.
Диагностика стенозов сонных артерий
Для того чтобы определить есть ли у Вас стенотические поражения сонных артерий или нет, Ваш врач осмотрит Вас.
Даже при отсутствии у Вас симптомов болезни, врач может выслушать шум над сонными артериями, вызванный током крови через стенозированный участок.
В случае необходимости Вам будет назначена ультразвуковая допплерография магистральных артерий головы (УЗДГ МАГ), электроэнцефалография головного мозга (ЭЭГ) или компьютерная томография (КТ).
Для более детальной оценки состояния сонных артерий врач может порекомендовать Вам сделать ангиографию (рентгенологическое исследование кровеносных сосудов).
Это исследование проводится путем катетеризации, как правило, бедренной артерии под местной анестезией в специальной операционной, оснащенной ангиографической установкой.
После исследования врач определит наличие поражения и выберет для Вас оптимальный способ лечения.
Симптомы стенозов сонных артерий
Большинство людей с поражениями сонных артерии не имеют никаких симптомов. При наличии симптомов риск возникновения ишемического инсульта повышается в несколько раз.
Наиболее частыми симптомами являются транзиторные (т.е. приходящие) ишемические атаки, которые иногда называются малым инсультом.
Во время ишемической атаки снижается кровоснабжение определенных участков головного мозга. Это может вызвать временные головокружения, нарушения зрения, онемение и покалывание кожи конечностей, слабость в руке или ноге, которые обычно длятся не более 30 минут.
Риск возникновения инсульта очень высок у людей, перенесших транзиторные ишемические атаки.
Инсульт возникает при резком снижении кровоснабжения по сосуду питающему головной мозг или при его окклюзии. В зависимости от страдающего участка мозга инсульт проявляется параличом руки и/или ноги, нарушениями зрения и речи, изменениями поведения.
Чем больше поражается участок мозга, тем больше риск для жизни.
Факторы риска возникновения инцульта:
- Атеросклероз
- Сахарный диабет
- Повышенное кровяное артериальное давление
- Курение
- Употребление жирной пищи
- Лишний вес
- Повышенное тромбообразование
Анатомическое описание заболевания
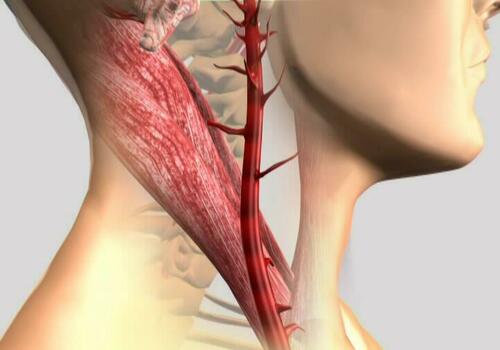 Окклюзия каротидных (сонных) артерий представляет собой частичное сужение или полное перекрытие крупных каналов, снабжающих головной мозг. Имеют место эпизоды бессимптомного протекания, чаще сопровождается систематическим кислородным голоданием зон мозга, артериальными инсультами. По медицинским статистическим данным к ишемии чаще приводит поражение внечерепных отделов кровеносной системы. Внутримозговая дегенерация сосудистых путей выявляется в четыре раза реже. Закупорка сонных протоков выступает причиной ишемической болезни ЦНС в 56% случаев. Треть всех зафиксированных ударов происходят в результате смыкания этих каналов.
Окклюзия каротидных (сонных) артерий представляет собой частичное сужение или полное перекрытие крупных каналов, снабжающих головной мозг. Имеют место эпизоды бессимптомного протекания, чаще сопровождается систематическим кислородным голоданием зон мозга, артериальными инсультами. По медицинским статистическим данным к ишемии чаще приводит поражение внечерепных отделов кровеносной системы. Внутримозговая дегенерация сосудистых путей выявляется в четыре раза реже. Закупорка сонных протоков выступает причиной ишемической болезни ЦНС в 56% случаев. Треть всех зафиксированных ударов происходят в результате смыкания этих каналов.
Сужение кровеносного пути может иметь частичный характер, тогда ставится диагноз – стеноз. При полном перекрытии сосуда происходит формирование инсульта, иногда заболевание становится причиной внезапной смерти.
Методы лечения и восстановления
Основой лечения в большинстве прецедентов является хирургическое вмешательство. Тактика оперативной инвазии подбирается индивидуально, в зависимости от степени пораженности путей, месте расположения тромба, уровне альтернативного питания мозга. При прогрессирующей апоплексии смертность от операции после 6-8 часов от начала приступа составляет почти половину эпизодов. Именно поэтому медики стараются приступить к лечению до формирования инсультных изменений в мозге. После первых ТИ-атак производится профилактическое лечение. При минимальных неврологических последствиях может быть произведено стентирование, эндартерэктомия. Хирургическим путем создаются «обходные» пути кровоснабжения аномальных участков. Для этого вводятся стенты (протезы), присоединенные к здоровым зонам сонной артерии в подключичной области.
Операция «Каротидная эндартерэктомия»: подготовка
Перед эндартерэктомией наши специалисты проводят комплексные диагностические исследования, которые позволяют:
- исключить противопоказания;
- определить степень нарушения тока крови;
- оценить состояние кровеносных сосудов;
- детально спланировать проведение операции.
Для этого они назначают пациенту прохождение следующих диагностических исследований:
- Анализ крови (общий и биохимия);
- Измерение АД;
- Коагулологические тесты (свёртываемость крови);
- Электрокардиография;
- УЗ-сканирование кровеносных сосудов и сердца;
- Магниторезонансная томография черепа;
- Ангиография кровеносных сосудов головного мозга.
За неделю до эндартерэктомии пациенту назначают приём антикоагулянтов (для угнетения активности свёртываемости крови) и антиагрегантов (для препятствия тромбообразованию). В течение двенадцати часов перед операцией ему нельзя кушать и пить.

Чем тромбофлебит отличается от варикоза
Варикоз – это повышенное давление в истонченных и неэластичных венах, а тромбофлебит – это воспаление венозных стенок с последующим образованием сгустков крови. Чаще всего диагноз тромбофлебит становится следствием варикоза.
Тромбофлебит отличается от варикоза следующими симптомами:
|
Признак |
Варикоз |
Тромбофлебит |
|
Боль |
тянущая |
распираюзая и колющая |
|
Судороги |
да |
нет |
|
Изменение внешнего вида ног |
заметна извилистость и выпирание вен |
уплотнения и комки при прощупывании |
|
Изменение цвета кожи |
бледная кожа, синие вены |
красная кожа |
|
Чувство жжения |
да |
нет |
Обе патологии развиваются в результате нарушенного гемостаза, но воспаление венозных стенок чаще связано с попаданием инфекционного агента. Разница в отсутствии локального воспаления. При варикозе вены не воспаляются. В этом случае только нарушена циркуляция крови.
Методы лечения атеросклероза
Эффективное лечение атеросклероза должно быть комплексным и включать в себя
как медикаментозные, так и немедикаментозные методы.
Медикаментозная терапия
Медикаментозное лечение при атеросклерозе в первую очередь направлено на
снижение синтеза холестерина организмом пациента, уменьшение его
внутриклеточного содержания, усиление выведения холестерина и его метаболитов
из организма, торможение абсорбции холестерина в кишечнике.
Немедикаментозные методы лечения
Немедикаментозное лечение атеросклероза направлено на устранение модифицируемых факторов заболевания. Прежде всего, это:
отказ от курения и злоупотребления алкоголем;
нормализация массы тела;
правильное питание. Необходимо сократить употребление пищи с высоким содержанием холестерина (от жирной и жареной пищи желательно отказаться). Оптимальное меню должно содержать значительное количество овощей и фруктов, богатых клетчаткой и витаминами. А мясо можно (и нужно) заменить рыбой;
повышение физической активности. Физические нагрузки необходимы, но они должны быть дозированными (согласованными с врачом)
Также важно следить, чтобы организм получал при этом достаточно кислорода (оптимально заниматься физкультурой на свежем воздухе);
исключение конфликтных ситуаций и переутомления (антистрессовая психотерапия).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Мнение практика
Большинство пациентов и даже некоторые врачи уверены, что атеросклероз сонных артерий провоцирует развитие гипертонии. В свою очередь доктор Шишонин, основатель «Клуба Бывших Гипертоников», отмечает, что атеросклеротические бляшки в сонных артериях никакого отношения к повышенному давлению не имеют. Для того чтобы расставить все точки над «і», внести полную ясность, нужно обратиться к анатомии.
Секреты анатомии
Александр Юрьевич акцентирует внимание на том, что бляшки формируются в месте раздвоения (бифуркации). Иногда они закрывают до 70 % просвета сосуда
В целом сонные артерии питают переднюю часть головного мозга и верхние его отделы.
Центр регуляции сосудистой деятельности, прежде всего сердца и тонуса сосудов, находится в ромбовидной ямке. Нужно отметить, что сонная артерия не питает данный отдел головного мозга. Эту функции выполняют позвоночные артерии.
Присоединяйтесь к Клубу Бывших Гипертоников, скачивайте гимнастику, которая помогла уже сотням тысяч человек победить скачки давления и гипертонию. Получайте самую актуальную и правильную информацию о проблемах, связанных с артериальным давлением, остеохондрозом, атеросклерозом, задавайте свои вопросы доктору Шишонину и просто общайтесь.
Как устранить проблему?
Иногда в «Клинику Доктора Шишонина» обращаются пациенты, у которых одна сонная артерия полностью закрыта бляшками, а вторая функционирует на 60 %. У большинства из них также наблюдаются проблемы с работоспособностью позвоночных артерий, так как они зажаты позвонками шейного отдела позвоночника.
Таким пациентам показана операция, но осуществлять ее крайне опасно, так как человек может умереть на операционном столе. Перед проведением оперативного вмешательства нужно освободить позвоночную артерию от зажима и восстановить ее функции.
Неоперабельным пациентам специалисты «Клиники Доктора Шишонина» предлагают пройти курс лечебной гимнастики. Такая процедура позволяет восстановить кровоток в позвоночных артериях, в результате чего нормализуется питание ромбовидной ямки. Указанные действия помогают нормализовать давление у больного.
Рекомендация от доктора Шишонина. Если врач сказал, что причиной гипертонии являются атеросклеротические бляшки в сонных артериях, и он назначает вам статины, то этого специалиста нужно сменить. Повышенное давление, если оно не связано с поражением внутренних органов, а это бывает только в 5 % случаев, наблюдается только при нестабильности позвонков и защемлении позвоночных артерий и вен.
Эндартерэктомия: показания и противопоказания
Коронарная эндартерэктомия считается безопасным и эффективным методом лечения атеросклероза. За счёт удаления атеросклеротических масс она позволяет устранить опасные для здоровья и жизни пациента стенозы кровеносных артерий и улучшить кровоснабжение тканей головного мозга.
Показания
Эндартерэктомию назначают пациентам, страдающим от тяжёлых форм атеросклероза, при которых консервативное лечение не даёт желаемых результатов. Проведение данной операции целесообразно при:
- стенозе просвета кровеносного сосуда более чем на 70%;
- формировании нестабильных тромбов, способных оторваться в любой момент;
- ишемических атаках;
- нарушениях чувствительности различных частей тела пациента;
- развитии сосудистой деменции;
- интенсивных ;
- двухстороннем поражении сонных артерий на фоне гипертонической болезни;
- некротических процессах и серьёзных нарушениях в работе внутренних органов;
- уже перенесённом инсульте для исключения его рецидивов.
Противопоказания
Эндартерэктомию не проводят при существовании рисков для жизни пациента. Противопоказаниями являются:
- Сужение сосуда менее чем на 30%;
- Пожилой возраст (старше семидесяти лет);
- Инфаркт или инсульт, перенесённый ранее чем за полгода до эндартерэктомии;
- Наличие в анамнезе прогрессирующей сенильной деменции альцгеймеровского типа;
- Тяжёлые и острые формы гипертонической болезни;
- ;
- Серьёзные заболевания сердца;
- Опухоли злокачественной этиологии;
- Серьёзные нарушения кровообращения в хронической форме;
- заболевания.
Симптомы
Признаки тромбофлебита проявляются сразу. Заподозрить заболевание можно по следующей клинической картине:
- конечность отекает;
- кожа над воспаленной веной краснеет, а сам сосуд темнеет и четко прослеживается под кожей;
- на ощупь чувствуется уплотнение по ходу сосуда;
- ощущается тяжесть в ногах и распирание вен;
- в лежачем положении больной не может поднять ногу и вращать стопой;
- на ощупь нога холодная.
На начальной стадии симптомы местные, то есть общее состояние не изменяется. По мере прогрессирования болезни нарушается подвижность. Больной отмечает слабость в ногах и не может долго стоять. При сгибании стопы чувствует напряженность голени и бедра. Температура варьируется от 37 °С до 39 °С.
Отличительные признаки тромбофлебита голени – икроножная мышца синеет, на ней вздуваются вены. Боль настолько сильная, что пациент не может наступать на ногу.
Тромбоз подвздошно-бедренной вены проявляется болью в пояснично-крестцовом отделе позвоночника, болью в паху и нижней трети живота с одной стороны.
Тромбоз бедренной вены отличается разбуханием вен в верхней части бедра, дискомфортом в области паха.
Симптомы атеросклероза
Поскольку атеросклероз обычно поражает сразу несколько крупных кровеносных магистралей, его признаки могут быть многообразны и зависеть от того, какой орган в большей степени недополучает кислород и питание.
Характерные симптомы атеросклероза:
- Головокружения;
- одышка;
- нарушения памяти;
- боли в груди, за грудиной;
- боли в ногах (мышцах голени) при ходьбе, похолодание конечностей.
При атеросклерозе сосудов в начале заболевания выявить изменения может лишь ультразвуковая диагностика (дуплексное/триплексное сканирование артерий).
Основные трудности с кровоснабжением начинаются, когда просвет артерии закрывается более, чем на половину. В этом периоде симптоматика становится выраженной, с четким «указанием» на органы-мишени: сердце, мозг (атеросклероз артерий головного мозга), нижние конечности (атеросклероз артерий нижних конечностей) и т.д.
Ангиография сонных артерий
Во время этого исследования очень тонкий катетер вводится в артерию на Вашей ноге и продвигается к шее. После этого через катетер вводится контрастное вещество, делающее видимыми сонные артерии и другие артерии шеи под рентгеновскими лучами.
Накануне исследования Вам следует побрить кожу в паховой области. Вам также следует с вечера воздержаться от приема пищи и жидкости (кроме лекарств). В операционной Вас укроют стерильными простынями, до которых нельзя дотрагиваться, чтобы не нарушить стерильность.
Во время исследования врач будет контролировать Вашу электрокардиограмму (ЭКГ) и кровяное давление (АД). Место введения катетера будет обработано антисептиком и обезболено.
После этого врач произведет пункцию Вашей артерии, через которую проведет катетер к Вашей шее. Вы не почувствуете этого, но сможете видеть катетер на мониторе.
Вы должны выполнять все указания врача. Иногда нужно будет задерживать дыхание и не шевелиться. Периодически, от введения контрастного вещества, Вы можете ощущать тепло или прилив жара в голове. Врач произведет съемку артерии. Если у Вас имеются стенозы или окклюзии сонных артерий – они будут обнаружены.
В зависимости от полученных результатов Вам может быть рекомендована лечебная процедура или назначено повторное обследование на более поздний срок.
Осложнения
Одно из наиболее распространенных и опасных осложнений АА – формирование аневризмы аорты. Это выпячивание в стенке сосуда, которое со временем под давлением тока крови разрывается, и в результате обширного внутреннего кровоизлияния пациенты в большинстве случаев погибают. Главная опасность аневризмы аорты – ее бессимптомное течение, затрудняющее диагностику.
В результате нарушения кровоснабжения головного мозга может возникнуть инсульт (как ишемический, так и геморрагический), который, в свою очередь, ведет к нарушениям речевой функции, парезам и параличам, летальному исходу.
Еще одно опасное осложнение АА – тромбоз мезентериальных артерий, обеспечивающих кровоснабжение органов брюшной полости. Возникающие участки омертвения кишечника из-за недостаточного кровоснабжения способствуют быстрому развитию перитонита.
При тромбозе брюшной аорты в области ее разветвления нарушается кровоснабжение нижних конечностей, что может быть чревато развитием гангрены ног.
Существует также риск инфаркта миокарда, который может произойти в результате эмболии (закупорки) коронарных сосудов оторвавшейся атероматозной бляшкой.
Пациенты с заболеваниями сердечно-сосудистой системы относятся к группе высокого риска – у них осложнения, связанные с атеросклерозом, возникают особенно часто.
Диагностика
Для диагностики атеросклероза сосудов шейного отдела на ранних стадиях проводится сбор анамнеза. Врач расспрашивает пациента о проблемах со здоровьем, наследственных заболеваниях, принимаемых лекарственных средствах. Для подтверждения диагноза применяются инструментальные методы (УЗИ с допплерографией, МРТ, энцефалография, ангиография) и лабораторные методы (общий и биохимический анализ крови и мочи, дополнительный анализ на аполипротеин). Современные методы диагностики предполагают использование специального оборудования, которое позволяет выявить состояние сосудов и артерий.