Диагностика и лечение гипертонического криза (александров)
Содержание:
- Классификация сосудистых кризов
- Симптомы гипертонического криза
- ЛЕЧЕНИЕ
- Основные источники
- 3.Диагностика гипертонического криза
- Врачебная помощь
- Что провоцирует / Причины Тиреотоксического криза (тиреоидного криза):
- Симптомы и признаки гипертонического криза
- Профилактика гипертензивного церебрального криза
- 2.Причины
- Причины гипертонического криза
- 3.Симптомы и диагностика
- Лечение сосудистых кризов
- Причины развития
- Не играйте в рулетку с жизнью!
- Лечение гипертензивного церебрального криза
- Анатомия сосудов и строение сердечно-сосудистой системы
- Кто в группе риска?
- Роковое стечение обстоятельств…
Классификация сосудистых кризов
Термин сосудистый криз объединяет в себе две патологии:
- Гиперкинетический тип криза, характеризующийся спазмом сосудов и повышением давления без увеличения объема циркулирующей крови;
- Гипокинетический (водно-солевой) характеризуется одновременным повышением давления и формированием отеков областей тела. При этом рост давления сопровождается увеличением объема крови в сосудах, которые теряют тонус своих стенок, становятся более проницаемыми.
По распространенности гемодинамических расстройств сосудистые кризы делят на:
- системные (гипертонические, гипотонические, вегетативные кризы);
- регионарные (мигрень, ангионевротические отеки, ангиотрофоневроз).
Системные кризы возникают тогда, когда нарушена общая емкость периферических вен или изменено периферическое сопротивление кровотока. При этом может произойти падение или повышение артериального давления. Кроме того, при подобных состояниях имеются признаки нарушения сердечной деятельности вторичного характера. При резком повышении давления будет иметь место гипертонический криз, при снижении давления — сосудистый коллапс или гипотонический криз.
Регионарные кризы возникают при нарушении кровоснабжения ткани или органа. Здесь при высоком давлении может быть значительное снижение притока крови к органу или вообще его прекращение. При артериальной гипотонии наоборот, приток крови к органу превышен. При пониженном давлении в венах и нарушении в них сосудистого тонуса нарушается отток крови от органов и тканей. При этом происходит застой крови в венах и капиллярах. С регионарными расстройствами кровотока напрямую связаны такие заболевания, как болезнь Рейно (имеется ишемия пальцев), мигрень (резкая боль в какой-либо части головы), гипертоническая болезнь (церебральные кризы).

Симптомы гипертонического криза
Резкое повышение давления характерно для любого типа криза. В большинстве случаев криз развивается, если систолическое давление выше 180 мм рт. ст., а диастолическое выше 120 мм рт. ст. У беременных, детей и подростков картина криза проявляется уже при умеренном повышении давления. Криз может длиться несколько часов или несколько суток. В большинстве случаев для этого состояния характерна триада — головная боль, тошнота, головокружение. При кризах на первый план выступают признаки вегетативной дисфункции: беспокойство, озноб, страх, тревога, потливость, жар, обильное мочеиспускание. Возможны неврологические нарушения — диссоциация рефлексов на руках и ногах.
Признаки гипертонического криза у женщин зависят от того, какой орган больше страдает при этом, в связи с чем выделяют гипертонический криз по кардиальному типу и церебральному типу. Гипертензивный церебральный криз сопровождается выраженной головной болью (больше в затылочной области), тошнотой, головокружением, нарушением зрения (двоение, «мушки» перед глазами и даже преходящая слепота). У некоторых больных церебральный криз протекает с судорогами, преходящими в гемипарезами (паралич), спутанностью (или потерей) сознания.
Такие симптомы как сердцебиение, боль в сердце, перебои и одышка характерны для кардиального гипертонического криза. К особенностям гипертензии у женщин относят форму климактерического синдрома, который вызывает периодический (циклический) гипертонический криз у женщин в определенные дни месяца. Признаки такой «кризовой» формы циклически повторяются обычно в первые 3-4 года менопаузы. Симптомы этой формы климактерия сходны с предменструальным синдромом — отеки, раздражительность, плохой сон, резкие скачки давления, приливы жара, сердцебиение. Последствия не отличаются от последствий гипертонической болезни — инфаркт миокарда, нарушения ритма, нарушения мозгового кровообращения.
ЛЕЧЕНИЕ
ВОЗ и Международное общество гипертензии (1999) считают, что у лиц молодого и среднего возраста, а также у больных сахарным диабетом необходимо поддерживать АД на уровне не выше 130/85 мм рт.ст. У лиц пожилого возраста следует добиваться снижения АД ниже уровня 140/90 мм рт.ст. Вместе с тем необходимо помнить, что чрезмерное снижение АД при значительной длительности и выраженности заболевания может привести к гипоперфузии жизненно важных органов — головного мозга (гипоксия, инсульт), сердца (обострение стенокардии, инфаркт миокарда), почек (почечная недостаточность). Целью лечения АГ служит не только снижение высокого АД, но также защита органов-мишеней, устранение факторов риска (отказ от курения, компенсация сахарного диабета, снижение концентрации холестерина в крови и избыточной массы тела) и, как конечная цель, снижение сердечно-сосудистой заболеваемости и смертности.
План лечения артериальной гипертензии
• Контроль АД и факторов риска.
• Изменение образа жизни (см. главу 3 «Профилактика ишемической болезни сердца»).
• Лекарственная терапия (рис. 4-2, 4-3).
Рис. 4-2. Начальное лечение больных АГ (рекомендации ВОЗ и Международного общества гипертензии, 1999). САД — систолическое АД; ДАД — диастолическое АД; ФР — факторы риска.
Рис. 4-3. Стабилизация и продолжение лечения больных АГ (рекомендации ВОЗ и Международного общества гипертензии, 1999).
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Немедикаментозное лечение показано всем больным. Без применения ЛС АД нормализуется у 40-60% пациентов с начальной стадией АГ при невысоких значениях АД. При выраженной АГ немедикаментозная терапия в комбинации с лекарственным лечением способствует снижению дозы принимаемых ЛС и тем самым уменьшает риск их побочного действия.
Основные источники
При стабильном функционировании система, осуществляющая контроль над регулированием кровообращения в мозге срабатывает так, что при скачке АД начинается возрастание тонуса церебральных артерий, которое дает возможность предотвратить попадание в сосуды большого количества крови. При нарушении деятельности данного механизма случается недостаток или избыток тонического влияния. Если у пациента, увеличивается АД, то реакция церебрального отдела тонической природы мала, поэтому происходит поступление большого числа кровеносных телец в сосуды. Также, при таком раскладе, обязательно должен сработать второе устройство компенсаторного характера, принцип действия которого заключается в повышении тонуса венозного участка. Благодаря ему в черепной коробки обеспечивается снижение скопления крови. В том случае, если не происходит достаточного возрастания тонуса, то у больного начинает развиваться описываемое заболевание.
Главной составляющей гипертензивного церебрального криза являются застойные скопления в венозном районе мозга, вызывающие набор избыточного числа жидкости в замкнутой полости черепа, что и провоцирует скачок АД. Далее большой рост тонуса артерий дает сигнал в ответ на возрастание давления, вследствие чего происходят сбои кровоснабжения мозговых тканей с последующим распространением гипоксии и проявлениями ишемического вида болезни. В первую очередь патологический процесс захватывает максимально чувствительные к нехватке кислорода отделы, например кора. Недостаточная равномерность полости сосудов мозга и вероятное присоединение ангиоспазма локального происхождения могут вызывать возникновение аномальных мест с наиболее сильным приступами ишемии, с которыми имеет связь диагностируемые клинические симптомы.
Совокупностью последовательных явлений, определяющих механизмы формирования и течения недуга сложного гипертензивного церебрального криза, считается проявление гипотонии с депонирование кровеносных телец в венозной области и ишемии некоторых зон головного мозга вследствие проблем, возникшим в капиллярном кровотоке из-за шунтового попадания крови в вены, избегая капиллярный отдел.
3.Диагностика гипертонического криза
Диагностика гипертонического криза главным образом подразумевает под собой измерение артериального давления и фиксирование признаков острого повреждения органов. Если у вас есть симптомы гипертонического криза, то доктор сделает следующее:
Прослушает ваши сердце и лёгкие на предмет аномальных шумов; Осмотрит глаза на предмет повреждения сосудов.
Также может потребоваться следующее:
- Анализы крови на азот мочевины и креатинин;
- Свёртываемость крови;
- Клинический анализ крови;
- Анализ крови на натрий и калий;
- Анализ мочи на наличие крови, белка или аномальных гормонов.
Кроме этого могут потребоваться различные исследования органов:
- Эхокардиография;
- Электрокардиография (ЭКГ);
- Рентген грудной клетки;
- Различные исследования почек и артерий.
Врачебная помощь
Скорую медицинскую помощь следует вызывать в случаях:
- если в течение часа лечение в домашних условиях не приводит к снижению давления;
- боли за грудиной, не проходящие после приема нитроглицерина;
- ощущение нарушения ритма сердца, перебоев в его работе;
- нарушений зрения, слуха;
- снижение чувствительности, онемение конечностей, лица;
- нарушение двигательных функций конечностей.
Неосложненный гипертонический криз лечится в домашних условиях самим пациентом или бригадой скорой медицинской помощи. Снижается АД не более чем на 25% от исходного в течение 2 часов с помощью каптоприла, нифедипина или моксонидина. Госпитализация в стационар рекомендуется только в случае развития осложненного гипертонического криза или подозрении на вторичных характер артериальной гипертензии.
Лечение осложненного гипертонического криза проводится в условиях реанимации, палаты интенсивной терапии кардиологического или терапевтического отделения. При подозрении на инсульт больного переводят в ПИТ (палату интенсивной терапии) неврологического отделения.
Давление снижается также не слишком быстро — не более чем на 25% от исходного за 2 часа. Для этой цели используют внутривенное введение препаратов:
- нитроглицерина или нитропруссида натрия;
- ингибиторов АПФ (эналаприлат);
- бета адреноблокаторов (метопролол, эсмолол);
- альфа адреноблокаторов (фентоламин);
- мочегонные (фуросемид);
- нейролептики (дроперидол).
После стабилизации уровня давления и возвращения его к нормальным значениям следует пересмотреть антигипертензивную терапию, возможно добавить или поменять какие-либо препараты. Это все происходит в амбулаторных условиях. поскольку подбор терапии — процесс длительный, занимает от недели до нескольких месяцев.
В отделении реанимации или палате интенсивной терапии пациенты с гипертоническим кризом лежат до момента стабилизации состояния и снятия острых симптомов. Когда врач по результатам обследования решит, что жизни больного ничего не угрожает, человек переводится в терапевтическое , кардиологическое или неврологическое отделение в зависимости от наличия осложнений.
Бывает так, что пациенты лежат в палате интенсивной терапии несколько недель и врачи не могут справиться с повышенным артериальным давлением. Но в основном это больные, у которых есть тяжелая сопутствующая патология: сахарный диабет, почечная недостаточность, заболевания щитовидной железы, нарушения ритма сердца.
Процесс реабилитации зависит от возникшего осложнения. При инсульте реабилитация очень длительная, сюда входят не только постепенное восстановление утраченных и нарушенных функций, но и лечебная гимнастика, массаж, направленные на предотвращение ограничений подвижности суставов и нормализации тонуса мускулатуры. При инфаркте миокарда — постепенное расширение двигательной активности.
Что провоцирует / Причины Тиреотоксического криза (тиреоидного криза):
Возникновению тиреотоксического криза обычно предшествует хирургическое вмешательство по поводу гиперфункции щитовидной железы. Частота хирургически обусловленного криза значительно снизилась в последнее время благодаря применению антитиреоидных препаратов и препаратов йода при лечении и предоперационной подготовке больных с гиперфункцией щитовидной железы. В настоящее время тиреотоксического криза чаще всего возникает по ятрогенным причинам. По имеющимся данным, тиреотоксический криз наблюдается у 1-2% больных, госпитализированных по поводу гипертиреоидизма.
Фактором риска тиреотоксического криза является нераспознанный или нелеченый гипертиреоз. Dobyns утверждает, что истинный тиреотоксический криз возникает только при болезни Грейвса (диффузный токсический зоб), наиболее частой причине гипертиреоидизма. Другие же авторы сообщают об интоксикации мультинодулярного зоба как о предшествующем (провоцирующем) факторе тиреотоксического криза. Распределение частоты тиреотоксического криза среди обоих полов такое же, как при болезни Грейвса: у женщин тиреотоксический криз наблюдается в 9 раз чаше, чем у мужчин.
Длительность неосложненного тиреотоксикоза, предшествующего возникновению криза, варьирует от 2 месяцев до 4 лет. Больных с тиреотоксическим кризом имеют симптомы гипертиреоза на протяжении менее 2 лет. Точное прогнозирование развития тиреотоксикоза у того или иного больного невозможно ввиду отсутствия связанных с возрастом, полом или расой предрасполагающих факторов.
Провоцирующие факторы тиреотоксического криза
В качестве провоцирующих описано множество различных факторов. Наиболее же частой причиной криза является хирургическая операция на щитовидной железе при лечении гипертиреоза. Современная предоперационная подготовка больного значительно уменьшает это осложнение, но не исключает его возникновения. Другие факторы хирургического плана, которые, как было показано, провоцируют тиреоидный криз, включают операции не на щитовидной железе и эфирный наркоз.
Медикаментозные причины тиреотоксического криза многочисленны и в настоящее время преобладают над хирургическими. Наиболее частым провоцирующим фактором тиреотоксического криза является инфекция, особенно бронхолегочная. У больных сахарным диабетом тиреотоксический криз провоцируется кетоацидозом, гиперосмолярной комой и гипогликемией, вызванной инсулином. Возникновению тиреотоксического криза у чувствительных пациентов способствуют факторы, повышающие уровень циркулирующих гормонов щитовидной железы; они включают следующее: преждевременную отмену антитиреоидных препаратов; введение радиоактивного йода; использование йодсодержащих контрастов при рентгенологическом исследовании; отравление тиреоидным гормоном; применение насыщенное раствора йодида калия у больных с нетоксическим зобом; грубая пальпация щитовидной железы у больных с тиреотоксикозом. Дополнительные факторы, связанные с развитием криза, включают нарушения мозгового кровообращения, эмболию в системе легочной артерии, токсикоз беременных и эмоциональный стресс. Наконец, к кризу может привести госпитализация, связанная с проведением грубых диагностических процедур.
Симптомы и признаки гипертонического криза
Профилактика гипертензивного церебрального криза
Главной профилактической мерой данного заболевания будет правильная гипотензивная терапия в случае артериальной гипертензии.При даже незначительном повышении артериального давления необходимо исключить работу, связанную с физической нагрузкой, наклонами или постоянным фиксированным положением тела. Не следует также переохлаждаться (особенно голову), необходимо избегать эмоциональной перегрузки.
Если у человека каждый день по утрам болит голова, следует использовать для сна высокую подушку, а также прохаживаться перед сном на свежем воздухе. Следует помнить, что усиливающаяся головная боль может быть признаком развивающегося церебрального криза. С целью избежать подобного следует регулярно проводить массаж шейно-воротниковой зоны, согревать голову теплым душем или выпивать крепкий чай. В случае сильных головных болей необходимо принять кофеин в таблетках (или седуксен). В случае усиления головной боли гипертоникам рекомендуется принимать белласпон или винкапан в течение последующих двух недель.
Следует всегда акцентировать внимание и не игнорировать появившуюся симптоматику, поскольку та часто является предупредительным сигналом такого серьезного заболевания как гипертензивный церебральный криз, протекающий в одной из трех выше представленных формах. Предупредить заболевание куда легче, чем потом лечить его, применяя комплексную терапию
2.Причины
Наиболее распространенной и «логичной» причиной аддисонического криза является хроническая надпочечниковая недостаточность, – например, если больной произвольно прерывает заместительную гормональную терапию или снижает дозу препарата (что является безрассудной и смертельно опасной самодеятельностью), либо же в случаях, когда организм подвергается тяжелому инфекционному воздействию, травматизации и т.п.
Однако и вне аддисоновой болезни может развиться кризовая несостоятельность надпочечниковой коры. Как правило, это происходит при инфаркте надпочечников (острый очаговый некроз), массивной кровопотере, сепсисе, а также при агрессивных аутоиммунных атаках на кору надпочечников.
Причины гипертонического криза
Рассматривая причины этого состояния, можно назвать наиболее частые:
- психоэмоциональные перегрузки;
- наличие болевого синдрома;
- метеорологические влияния;
- обструктивное апноэ сна;
- неправильная постоянная терапия гипертонии;
- невыполнение больным назначений;
- злоупотребление алкоголем;
- прием гормональных контрацептивов;
- операции и травмы;
- обструкция мочевыводящих путей;
- прием наркотических средств;
- курение.
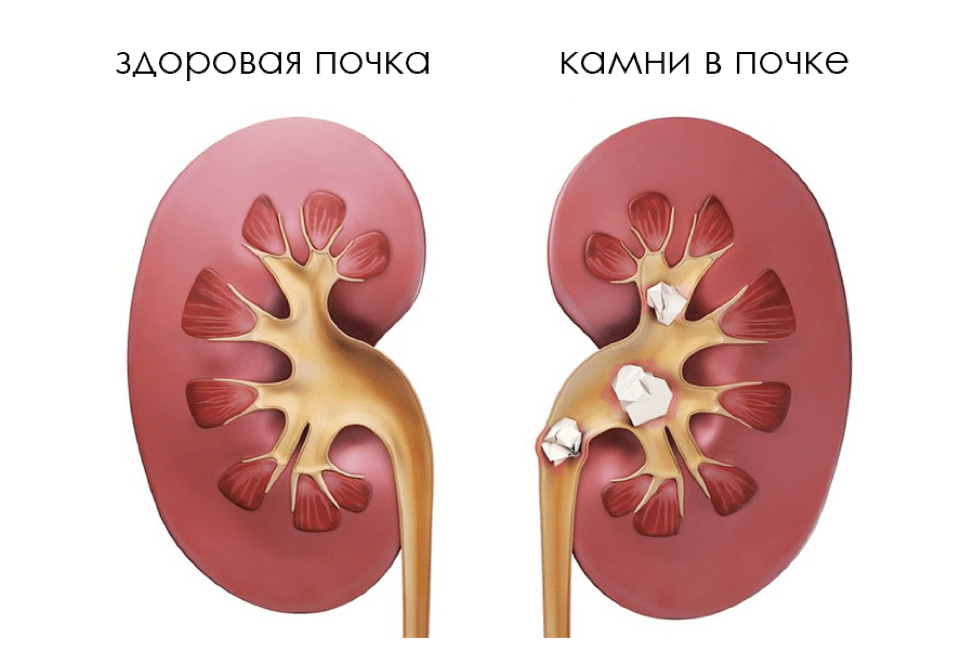
Помимо гипертонической болезни гипертонический криз развивается при феохромоцитоме, заболеваниях почек (острый гломерулонефрит, мочекаменная болезнь, диабетическая нефропатия, заболевания соединительной почек), эклампсии беременных, травмах черепа.
3.Симптомы и диагностика
Клиническая картина аддисонического криза обычно развивается стремительно и включается в себя следующие проявления:
- провал артериального давления (гипергидроз, аритмия, холодные конечности, общая слабость и т.п.);
- мышечные боли;
- интенсивная абдоминальная боль и диспепсия (тошнота, рвота, диарея);
- симптоматика обезвоживания и нарастающей почечной недостаточности;
- последовательные изменения патологических состояний сознания – галлюцинаторные переживания, обморок, а затем и кома.
К этому моменту «Скорая помощь» должна быть, как минимум, уже вызвана.
Предположительный диагноз устанавливается клинически и анамнестически (если кто-либо присутствовал при развитии криза и может сообщить врачу значимые сведения). Проводится дифференциальная экспресс-диагностика, – прежде всего, с состояниями острого живота, острой сердечной недостаточности, интоксикации соединениями свинца и т.п. Больной госпитализируется в неотложном порядке. Окончательно диагноз подтверждается биохимическим и гормональным анализом крови.
Лечение сосудистых кризов
Для ликвидации сосудистых кризов требуется неотложное лечение. При выборе лекарственных средств ориентируются на тип патологии. В ряде случаев больной нуждается в экстренной госпитализации, и если он пытается от нее отказаться, то он должен знать, что последствия этого могут быть очень неприятными. Если симптомы сосудистых кризов беспокоят больного неоднократно, то ему следует обратиться к грамотному специалисту. Диагностика обычно не составляет особого труда, важнее выяснить основную причину патологического состояния и скорректировать лечение основного заболевания. Если доктор сможет подобрать лекарственные средства и их дозировку индивидуально, то при соблюдении врачебных рекомендаций кризов можно избежать вообще и жить нормальной жизнью.
В стационаре или в поликлинике необходимо пройти всесторонне обследование для выяснения имеющихся заболеваний, а также причин, приводящих к возникновению кризов. Это поможет подобрать соответствующее лечение и выбрать необходимые рекомендации, как в плане курсовой или поддерживающей терапии, так и по приему препаратов в «экстренных случаях».
В нашем Медицинском центре «Север» г. Александров прием ведет опытный врач-кардиолог, специалист высокого класса, который проведет комплексную диагностику заболевания и назначит необходимое лечение.
Обращаясь к нам, Вы можете быть уверены в качественном результате!
Записаться на прием к специалисту и узнать все подробности можно по телефону: 8 (49244) 9-32-49
Причины развития
Гипертонический криз развивается в основном вследствие гипертонической болезни, или как ее еще называют, эссенциальной или первичной гипертензии.
Реже причиной становится обострение при вторичной артериальной гипертензии. Она развивается в результате следующих заболеваний:
- Патология почек и их сосудов (пиелонефрит, гломерулонефрит, поликистоз почек, диабетическая нефропатия, стенозы почечных артерий и др);
- Феохромоцитома — опухоль надпочечников, вырабатывающая в большом количестве адреналин, который и повышает давление.
- Первичный альдостеронизм (синдром Конна) — врожденное заболевание надпочечников.
- Синдром и болезнь Иценко-Кушинга.
- Коарктация (сужение просвета) аорты.
- Тиреотоксикоз (избыточная продукция гормонов щитовидной железы).
- Лекарственные формы артериальной гипертензии: постоянный прием глюкокортикоидов (преднизолон), нестероидных противовоспалительных препаратов (индометацин, напроксен, диклофенак).
Кто в группе риска
Для сердечно-сосудистой патологии, в частности для развития гипертонического криза характерны общие факторы риска:
- мужской пол
- возраст старше 50 лет;
- наследственная отягощенность;
- курение;
- нерациональное питание;
- ожирение;
- низкая физическая активность;
- наличие храпа и эпизодов остановки дыхания во сне.
Существуют общие провоцирующие факторы внезапного повышения артериального давления:
- прекращение приема препаратов, снижающих давление;
- стресс;
- хирургическая операция;
- избыточный прием соли и жидкости;
- прием гормональных контрацептивов;
- злоупотребление алкоголем.
Также выделяют рефлекторные факторы, способствующие резкому повышению уровня артериального давления:
- боль;
- тревога;
- острое нарушение мочеиспускания при аденоме предстательной железы или мочекаменной болезни;
- синдром апноэ (остановки дыхания) во сне.
Частота резких скачков давления зависит от нескольких факторов:
Во-первых, это приверженность терапии (регулярный прием правильно подобранной схемы лечения) и коррекции образа жизни: снижение веса, полноценное питание с пониженным содержанием жиров, соли, увеличение в рационе доли растительных продуктов, отказ от курения, алкоголя, уменьшение количества стрессовых ситуаций
возможно, смена работы.
Во-вторых, от своевременности начатого лечения основного заболевания — гипертонической болезни или или причин вторичной артериальной гипертензии (патологии почек, надпочечников, синдром и болезнь Иценко-Кушинга, тиреотоксикоз и другие).
В-третьих, немаловажной причиной высокой частоты гипертонических кризов является генетика.
Не играйте в рулетку с жизнью!
Людям, попадающим в группу риска, надо быть особенно бдительными – не пропустить «предвестников» мозговой катастрофы, которые часто маскируются под другие, очень распространенные болезни. Мучают приступы , случаются головокружения, периодически и кратковременно нарушаются зрение, речь, ухудшилась память, ощущается (даже незначительное) онемение конечностей, неустойчиво сердцебиение? Визит к врачу в подобных ситуациях откладывать опасно. Если же, несмотря на выполняемые рекомендации, неприятные симптомы не проходят, не тратьте время: берите направление в специализированный медицинский центр, где есть квалифицированные специалисты и современная медицинская техника.
На базе ЦЭЛТ существует специализированная служба «СТОП-Инсульт, которая имеет все необходимое техническое оснащение, позволяющее быстро и с высокой степенью достоверности не только установить степень риска мозговой катастрофы, но и эффективно предотвратить ее. Программа обследования построена не по традиционной схеме (консультации сначала у одного, другого, возможно еще и третьего специалиста, затем, как правило, консилиум…), а основана на тесной интеграции ангионеврологии и кардиологии.
Каждый противоинсультный «маршрут» начинается с кабинета высококвалифицированного специалиста – ангионевролога. Вам предложат заполнить своеобразную анкету, которая позволяет судить о прединсультном статусе каждого пациента, объеме и характере необходимого ему пакета медицинских услуг. На основании всестороннего обследования каждый пациент получает подробный план лечения, которое надежно избавит его от одного из самых серьезных заболеваний нашего времени – инсульта.
Лечение гипертензивного церебрального криза
Госпитализация будет необходимой в случае ишемического и смешанного типов гипертензивного церебрального криза. Если говорить о неосложненной форме ангиогипотонического криза, то его лечение в госпитале будет определяться тяжестью протекания данной формы.
Лечение любого вида гипертензивного церебрального криза должно быть комплексным, что подразумевает общую терапию (транквилизирующую и антигипертензивную). Кроме того, специалистами назначаются вазоактивные препараты (в зависимости от вида протекающего криза), и не исключается симптоматическое лечение.
Очень важно при лечении гипертензивного церебрального криза соблюдать постельный режим вплоть до полной стабилизации артериального давления и полного исчезновения неврологических клинических проявлений. Гипотензивная терапия церебрального криза обычно проходит с традиционными мерами скорой помощи, как в случае гипертонического криза
Не исключено применение вазодилататоров или, так называемых, блокаторов кальциевых каналов. Кроме того, назначают: ингибиторы АПФ и ß-адреноблокаторы. Такие транквилизаторы, как реланиум, седуксен, феназелам, элениум, назначают в первую очередь, поскольку данные препараты помогают справиться с эмоциональным напряжением, страхом и паническими атаками, которые развиваются на фоне
Гипотензивная терапия церебрального криза обычно проходит с традиционными мерами скорой помощи, как в случае гипертонического криза. Не исключено применение вазодилататоров или, так называемых, блокаторов кальциевых каналов. Кроме того, назначают: ингибиторы АПФ и ß-адреноблокаторы. Такие транквилизаторы, как реланиум, седуксен, феназелам, элениум, назначают в первую очередь, поскольку данные препараты помогают справиться с эмоциональным напряжением, страхом и паническими атаками, которые развиваются на фоне.
Вводят вазоактивные препараты обычно внутривенно капельно или струйным способом. Ишемический тип гипертензивного церебрального криза хорошо устраняется посредством введения девинкана. Не исключено применение но-шпы, папаверина или эуфиллина.
При лечении ангиогипотонического типа криза используются венотоники. Действующий эффект оказывает кофеин, но его нельзя применять в случае желудочной экстрасистолии и ИБС, а также не рекомендуется при повышенной чувствительности организма пациента. Обычно применение кофеина назначают вместе с но-шпой или девинканом.
Анатомия сосудов и строение сердечно-сосудистой системы
Сердечно-сосудистая система вместе с системой органов кроветворения служит для того, чтобы обеспечить все другие органы организма притоком крови, содержащей кислород и питательные вещества с целью создания благоприятных условий для функционального состояния всех других органов и систем. Сердечно-сосудистая система включает в себя:
- сердце (благодаря ритмичным сокращениям обеспечивает непрерывный ток крови внутри кровеносных сосудов);
- кровеносные сосуды (эластичные трубчатые образования, по которым циркулирует кровь).
Различают следующие виды кровеносных сосудов:
- артерии (несут кровь от сердца, посредством артерий кровь насыщенная кислородом поступает к органам и тканям);
- вены (несут кровь от органов и тканей к сердцу, выводят углекислый газ);
- капилляры (микроциркуляторное русло).
По сосудам с силой ритмично сокращающегося сердца движется кровь. Регуляция уровня артериального давления — это сложный и многокомпонентный процесс. Система сосудов обеспечивает адекватную подачу артериальной крови ко всем органам и тканям вне зависимости от их потребностей. Артериальное давление обуславливается:
- увеличением сердечного выброса и повышенным объемом циркулирующей крови (например, при употреблении большого количества поваренной соли);
- повышением тонуса сосудов (например, при психоэмоциональных стрессах), которое характеризуется выбросом адреналина и норадреналина, которые спазмируют сосуды.
Причины, способствующие расширению и сужению сосудов: Рецепторы, находящиеся на стенках сосудов и в мышечной оболочке сердца, реагируют даже на незначительные изменения тканевого обмена. В случае если ткани обеспечиваются питательными веществами недостаточно, рецепторы быстро передают информацию в кору головного мозга. Дальше с центральной нервной системы направляются соответствующие импульсы, которые вызывают расширение сосудов, что обеспечивает усиленную работу сердца. Мышечные волокна сосудов реагируют на количество поступающей в сосуд крови. Если ее много сосуд расширяется, а поскольку стенки сосудов плохо растягиваются, давление крови на них увеличивается. Сужение или расширение сосудов очень сильно зависит от поступающих в них минеральных веществ — калия, магния и кальция. Например, недостаточность калия может стать причиной повышения артериального давления. Так же как и содержание большого количества кальция в крови может стать причиной расширения стенок сосудов, а вследствие, и повышения давления.
Кто в группе риска?
Известен ряд факторов, которые значительно повышают риск гипертонии. Это состояния или события, которые определяют вероятность стойкого повышения АД.
Их можно разделить на две основные категории — неуправляемые (неизменяемые, немодифицируемые) и управляемые (изменяемые, модифицируемые).
Неуправляемые факторы риска
Шансы развития гипертонии неизбежно увеличиваются с возрастом: в группу риска попадают мужчины в возрасте от 55 лет и женщины после достижения 65-летнего возраста.
Кроме того, к неуправляемым факторам риска гипертонии относят:
- Наследственность. Семейную историю повышенного АД в разных исследованиях указывают как основу 30–60% случаев развития заболевания. Ученые доказали, что формированию гипертонии способствуют около 30 патологических комбинаций в генетическом коде. Этот вопрос еще подлежит длительному изучению: известные методы исследования не позволяют с максимальной точностью определить конкретные мутации, которые становятся причиной развития гипертонии.
- Пол. Известно, что до 64 лет повышению давления больше подвержены мужчины, а в возрасте старше 65 лет ситуация меняется: в основную группу риска попадают женщины. Это связано с наступлением климакса — до менопаузы женские половые гормоны оказывают естественное защитное действие на сосуды. Затем уровень эстрогенов постепенно снижается, и женщины становятся более уязвимыми в отношении сердечно-сосудистых заболеваний.
Управляемые факторы риска
Сами по себе состояния из этого списка не становятся причиной повышения АД, но они постепенно влияют на сосуды и «запускают» механизмы гипертонии. Поэтому для минимизации рисков заболевания нужно пересмотреть свой образ жизни и стараться следовать рекомендациям по профилактике гипертонии.
К основным управляемым факторам повышенного риска относятся:
- Избыточный вес. Увеличенная масса тела — это причина дополнительной нагрузки на сердце и сосуды. У людей с ожирением (если индекс массы тела (ИМТ) составляет более 30 кг/м2) гипертония встречается примерно в 5 раз чаще по сравнению с людьми с нормальным весом. При этом снижение веса на 10 кг позволяет уменьшить давление на 5–20 мм рт. ст.
- Большое количество соли в рационе. Эта привычная пищевая добавка вызывает жажду и параллельно задерживает жидкость в организме, что негативно отражается на работе сердца и сосудов. Уменьшение количества соли в рационе до 5 г в день позволяет снизить систолическое давление на 10–15 мм рт. ст (рис. 2).
- Несоблюдение правил здорового питания. Жиры животного происхождения провоцируют отложение «вредного холестерина» на стенках сосудов. Это становится причиной нарушения проходимости артерий и повышения АД. Также повышают давление «простые» углеводы — сладости, хлебобулочные изделия, каши быстрого приготовления.
- Употребление алкоголя. Этанол вызывает учащение сердцебиения за счет выброса адреналина и других гормонов с похожим стимулирующим действием. Это определяет дополнительную нагрузку на сердце и сосуды, провоцируя развитие гипертонии. Эксперты в сфере здравоохранения всех стран мира приходят к единому мнению о том, что «безопасной дозы» алкоголя не существует: для поддержания своего здоровья стоит полностью отказаться от спиртных напитков.
- Курение. Никотин способствует сужению сосудов. Это и становится причиной повышения давления. Временный спазм под воздействием курения со временем приводит к стойкому изменению эластичности артерий. Риск гипертонии повышается и у пассивных курильщиков.
- Гиподинамия — недостаточная подвижность. Отсутствие рациональных физических нагрузок считается причиной развития большинства хронических заболеваний в мире. Малоподвижный образ жизни повышает риск ожирения, вызывает застойные явления в организме, препятствует нормальному обмену веществ. Для профилактики гипертонии нужно увеличить физическую активность: как можно чаще проводить время на свежем воздухе, подобрать оптимальный вид спорта.
- Частые стрессы. Выброс адреналина, которым сопровождается каждый всплеск негативных эмоций, ускоряет работу сердца и определяет дополнительную нагрузку на сосуды. При хроническом стрессе в кровь выделяются гормоны, которые оказывают сосудосуживающее действие. В комплексе это существенно увеличивает вероятность гипертонической болезни.
При желании управляемые факторы риска возможно если не устранить полностью, то хотя бы минимизировать их негативный эффект.
Роковое стечение обстоятельств…
Гемодинамический криз – острое нарушение системной или региональной гемодинамики, приводящее к нарушению функции или повреждению мозга. Гемодинамический криз развивается в результате декомпенсации в работе сердца, нарушений ритма, внезапных изменений сосудистого тонуса, увеличения вязкости крови, внутрисосудистого тромбообразования, активации атеросклеротических бляшек. А чаще гемодинамический криз – результат стечения обстоятельств (стресс, геомагнитные бури и колебания атмосферного давления, погрешности в питании, воздействие экстремальных факторов и др.), нарушивших равновесие в системе регуляции кровоснабжения мозга. Гемодинамические кризы — это причины острого нарушения мозгового кровообращения (ОНМК), поскольку именно они непосредственно связаны с развитием инсульта. Современные методы исследования позволяют выделить и клинически идентифицировать несколько вариантов гемодинамических кризов: гипертонический, гипотонический, коронарный, аритмический, ангиодистонический, гемореологический, нейроэндокринный и обтурационный.