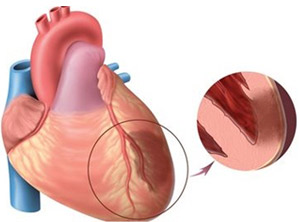
Инфаркт миокарда
Содержание:
- Профилактика
- Дополнительные методы диагностики
- Что такое крупноочаговый (обширный) инфаркт миокарда?
- Жизнь после инфаркта миокарда
- Интрамуральный инфаркт миокарда
- Осложнения
- Симптомы заболевания
- Классификация
- Диагностика и лечение в CBCP
- Периоды (стадии) инфаркта миокарда
- Формы инфаркта миокарда
- Лечение инфаркта миокарда
- Клиническая картина нетипичных случаев
- Лечение
- Угрожающие жизни опасности и осложнения инфаркта миокарда
- Симптомы инфаркта
- Стадии инфаркта миокарда на ЭКГ
Профилактика
- Антитромботическая терапия аспирином и/или клопидогрелом снижает риск рецидива инфаркта миокарда. Применение клопидогрела и аспирина снижает риск сердчечно-сосудистых событий, но в то же время повышает риск развития кровотечений.
- Бета-блокаторы могут применяться для профилактики инфаркта миокарда у людей, перенёсших инфаркт миокарда в прошлом. Из всех бета-блокаторов бисопролол, метопролола сукцинат и карведилол улучшают прогноз у людей со сниженной фракцией выброса левого желудочка ниже 40 %. Бета-блокаторы после перенесённого инфаркта миокарда снижают смертность и заболеваемость.
- Терапия статинами после инфаркта миокарда снижает смертность.
- Применение полиненасыщенных длинноцепочечных омега-3 жирных кислот (докозагексаеновой и эйкозапентаеновой) в больших дозах также улучшает прогноз после перенесённого инфаркта миокарда.
- Применение нефракционированного гепарина внутривенно или низкомолекулярного гепарина подкожно у лиц с первичной нестабильной стенокардией снижает риск инфаркта миокарда.
- Ингибиторы АПФ также применяют для профилактики инфаркта миокарда у людей со сниженной фракцией выброса левого желудочка ниже 40 %.
Дополнительные методы диагностики
Помимо ЭКГ пациентам показано лабораторное исследование крови. Типичными для инфаркта миокарда являются следующие признаки возрастания:
- лейкоцитов, СОЭ;
- миоглобина в первые 4 часа;
- активности КФК-МВ через 8 часов (анализ проводится каждые 8 часов, при 3 отрицательных результатах диагноз инфаркта снимается);
- лактатдегидрогеназы на вторые сутки и возвращения к норме через неделю;
- тропонина с 4 часа и до 1 — 2 недель;
- аминотрансфераз (АЛТ и АСТ).
При коронарографии можно обнаружить закупорку венечной артерии и степень развития коллатеральных путей кровотока, определить показания для стентирования.
Диагноз ставится только на основании наличия всех этих параметров, при этом нормальные показатели ферментов и изменения ЭКГ расцениваются как нестабильная стенокардия, а появление лабораторных признаков при типичной или атипичной клинике – как инфаркт.
Что такое крупноочаговый (обширный) инфаркт миокарда?
Важно понимать, что миокард представляет собой основную мышцу сердца, благодаря которой и формируется здоровый сердечный ритм, а также происходит периодическое расслабление главного органа. Именно здоровый миокард обеспечивает нормальную работу сердца, а значит, и всего организма. Инфарктом основной мышцы сердца (миокарда) называют резкое нарушение проходимости коронарных сосудов, при котором миокард недополучает кровоснабжения
То есть таким образом проявляет себя ИБС (ишемическая болезнь сердца). В свою очередь сужение коронарной артерии происходит по нескольким причинам:
Инфарктом основной мышцы сердца (миокарда) называют резкое нарушение проходимости коронарных сосудов, при котором миокард недополучает кровоснабжения. То есть таким образом проявляет себя ИБС (ишемическая болезнь сердца). В свою очередь сужение коронарной артерии происходит по нескольким причинам:
- спазм артерии;
- ее закупорка тромбом.
В результате такого нарушения кровоснабжения у пациента отмечаются некрозы сердечных мышц. И чем большее их число отмирает в течение инфаркта, тем более обширным он считается. При крупноочаговом (обширном) инфаркте у пациента погибает от некроза максимальное число сердечных мышц.
Жизнь после инфаркта миокарда
После стабилизации состояния больного, перенесшего острый инфаркт, усилия врачей направляются прежде всего на уменьшение риска прогрессирования атеросклероза и ИБС. Для вторичной профилактики используются лекарственные средства, эффективность которых доказана во множестве крупных международных исследований, и одни из них — антитромбоцитарные препараты, или антиагреганты .
Антиагреганты уменьшают агрегацию, то есть объединение тромбоцитов, чем препятствуют формированию кровяных сгустков. Один из самых известных антиагрегантов — ацетилсалициловая кислота. Она уменьшает содержание вещества, активирующего процесс тромбообразования, — тромбоксана А2, необратимо подавляя таким образом агрегацию тромбоцитов, а также незначительно расширяет сосуды. Даже после однократного применения ацетилсалициловой кислоты ее антиагрегантный эффект сохраняется на протяжении до 7 суток.
В начале 2000-х годов ученые выяснили, что антиагрегантная терапия, направленная на предотвращение риска повторных сердечно-сосудистых событий, может быть гораздо эффективней, если наряду с ацетилсалициловой кислотой назначать антиагрегант с другим механизмом подавления активности тромбоцитов, например, клопидогрел, тикагрелор или прасугрел. Такая схема лечения получила название двойной антитромбоцитарной терапии (ДАТТ). Сегодня в составе ДАТТ используются комбинации ацетилсалициловой кислоты с новыми антиагрегантами, например, ингибиторами P2Y12 тромбоцитов.
В большинстве случаев для снижения риска рецидива инфаркта миокарда ДАТТ назначают на протяжении года после первичного сердечно-сосудистого события. Решение о длительности терапии принимает врач с учетом индивидуальных особенностей пациента. Эффективность профилактики во многом зависит от дисциплинированности пациента. Известно, что самостоятельная отмена лекарств в течение полугода после эпизода острого коронарного синдрома по сравнению с дальнейшим профилактическим лечением приводит к повышению риска смертности в 2,7 раза. Если же пациент прекращает принимать ДАТТ в течение 7-12 месяцев после первичного ИМ, риск рецидива возрастает в 2,3 раза.
Таким образом, в значительной мере люди, перенесшие ИМ, сами влияют на его прогноз. Изменение образа жизни, соблюдение всех рекомендаций врачей и аккуратный прием назначенных препаратов — залог успешного восстановления и полноценной жизни после эпизода острого коронарного синдрома.
Интрамуральный инфаркт миокарда
При этой разновидности инфаркта существенно не изменяется вектор возбуждения миокарда, излившийся из некротизированных клеток калий не достигает эндокарда или эпикарда и не формирует токов повреждения, способных отобразиться на ЭКГ ленте смещением сегмента S-T.
Следовательно, из известных нам ЭКГ признаков инфаркта миокарда остался только один – отрицательный зубец T. Это и есть признак интрамурального инфаркта.
Отличительной особенностью этого отрицательного зубца T от аналогичных изменений при ишемии является сохранение негативности 12-14 дней. Затем зубец T постепенно поднимается к изолинии или становится положительным. Поэтому электрокардиографически интрамуральный инфаркт миокарда можно установить только в динамике, осуществляя ЭКГ контроль в течение 12-14 дней.
|
ЭКГ признаки |
Мелкоочаговые инфаркты |
Крупноочаговые инфаркты |
||
|
Субэндокардиальный |
Интрамуральный |
Субэпикардиальный |
Трансмуральный |
|
|
1. Зубец R |
не изменен |
не изменен |
уменьшен в амплитуде в отведениях над областью инфаркта |
отсутствует в отведениях над областью инфаркта |
|
2. Патологический зубец Q |
нет |
нет |
имеется в отведениях над областью инфаркта |
имеется в отведениях над областью инфаркта |
|
3 Подъем сегмента ST выше изолинии |
нет |
нет |
в отведениях, расположенных над областью инфаркта |
в отведениях, расположенных над областью инфаркта |
|
4 Депрессия сегмента S-T |
более 0,2 mV в отведениях, расположенных над областью инфаркта |
нет |
в отведениях, противоположных области инфаркта |
в отведениях, противоположных области инфаркта |
|
5 Отрицательный зубец T |
не имеет диагностического значения |
сохраняется 12-14 дней в отведениях, расположенных над областью инфаркта |
появляется в подострой стадии в отведениях над областью инфаркта |
появляется в подострой стадии в отведениях над областью инфаркта |
Локализация. Стадии.Описание курса Дополнительно
Осложнения
Ранние:
- острая сердечная недостаточность (отёк лёгких, шок)
- кардиогенный шок
- нарушения ритма и проводимости. вплоть до фибрилляции желудочков; Довольно частое осложнение.
- тромбоэмболические осложнения
- разрыв миокарда с развитием тампонады сердца. Вероятность данного осложнения при современной терапии составляет около 1 %.
- перикардит
- рецидив ангинозной боли
- артериальная гипотензия (в том числе медикаментозная);
- артериальная гипотензия, аллергические, аритмические, геморрагические осложнения при введении стрептокиназы
- нарушения дыхания при введении наркотических анальгетиков;
Поздние:
- постинфарктный синдром (синдром Дресслера)
- тромбоэмболические осложнения
- хроническая сердечная недостаточность
- аневризма сердца
Симптомы заболевания
Классификация
По стадиям развития:
- Острейший период (до 2 часов от начала ИМ)
- Острый период (до 10 дней от начала ИМ)
- Подострый период (с 10 дня до 4-8 недель)
- Период рубцевания (с 4-8 нед до 6 месяцев)
По анатомии поражения:
- Трансмуральный
- Интрамуральный
- Субэндокардиальный
- Субэпикардиальный
По объёму поражения:
- Крупноочаговый (трансмуральный), Q-инфаркт
- Мелкоочаговый, не Q-инфаркт
- Локализация очага некроза.
- Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний).
- Изолированный инфаркт миокарда верхушки сердца.
- Инфаркт миокарда межжелудочковой перегородки (септальный).
- Инфаркт миокарда правого желудочка.
- Сочетанные локализации: задне-нижний, передне-боковой и др.
По течению:
- Моноциклическое
- Затяжное
- Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг некроза от 72 часов до 8 дней)
- Повторный ИМ (в др. кор. арт., новый очаг некроза через 28 дней от предыдущего ИМ)
Клиническая классификация, подготовленная объединённой рабочей группой Европейского общества кардиологов, Американского кардиологического колледжа, Американской ассоциации сердца и Всемирной кардиологической федерации (2007):
- Спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события, такого как эрозия бляшки и/или разрушение, растрескивание или расслоение.
- Вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением недостатка кислорода или его поступления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии.
- Внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами предполагаемой ишемии миокарда с ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или аутопсии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров.
- ЧКВ-ассоциированный ИМ (тип 4а).
- ИМ, связанный с тромбозом стента (тип 4б), который подтверждён ангиографией или аутопсией.
- АКШ-ассоциированный ИМ (тип 5).
Нужно иметь в виду, что иногда у пациентов может возникать несколько типов ИМ одновременно или последовательно. Следует учесть, что термин «инфаркт миокарда» не входит в понятие «некроз кардиомиоцитов» вследствие проведения АКШ (отверстие в желудочке, манипуляции с сердцем) и влияния следующих факторов: почечной и сердечной недостаточности, кардиостимуляции, электрофизиологической абляции, сепсиса, миокардита, действия кардиотропных ядов, инфильтративных заболеваний.
Диагностика и лечение в CBCP
Центр патологии органов кровообращения предоставляет пациентам широкие возможности для диагностики, лечения и реабилитации после инфаркта.
Заметили первые признаки нарушения работы сердца? Не ждите, когда они разовьются в серьезное заболевание с негативным прогнозом. Пройдите диагностику в CBCP на современном оборудовании европейского уровня. Наши специалисты выявят малейшие изменения в сердечно-сосудистой системе и назначат лечение, которое в максимальной степени предотвратит у вас развитие инфаркта миокарда.
Нуждаетесь в профессиональной реабилитации после заболевания? Мы предлагаем эффективные методики, основанные на инновациях в кардиологии.
Периоды (стадии) инфаркта миокарда
В ряде случаев инфаркт миокарда развивается стремительно и неожиданно. Однако существует несколько предварительных стадий заболевания (длящихся от 2-3 дней до нескольких месяцев), по которым опытный врач всегда определит степень опасности для пациента.
-
Первый период называют стадией повреждения. Происходит острое нарушение сердечного кровообращения, что фиксируется с помощью ЭКГ. На данном этапе появляются явные признаки инфаркта миокарда. В сердечной мышце образуется зона омертвевших тканей. Чаще всего это происходит через 1-2 суток после начала инфаркта, хотя в ряде случаев процесс занимает несколько недель. По данным ЭКГ врач делает прогноз развития ситуации.
-
Второй период – острая стадия. Острый инфаркт миокарда может длиться несколько дней или 1-2 недели — вследствие того, что часть тканей отмирает, а часть восстанавливается.
-
Третий период – подострая стадия, в ходе которой в сердце очерчивается определенная область некроза, по размерам которой можно определить степень и характер инфаркта. Этот период может длиться несколько недель.
-
Четвертый период – стадия рубцевания – может продолжаться несколько лет. Ткани сердца, подверженные поражению, постепенно рубцуются. Сердечная мышца восстанавливает работу и адаптируется в новых условиях. В ряде случаев возможно исчезновение рубца.
Формы инфаркта миокарда
Классификация заболевания достаточно обширна и зависит от локализации и характера развития.
Пораженный участок сердца может находиться:
- в левом желудочке (различают передний, задний, боковой, нижний инфаркт миокарда);
- в верхушке сердечной мышцы;
- в межжелудочковой перегородке;
- в правом желудочке (наименее распространенная форма).
Также известны различные сочетания: задне-передний, нижне-боковой инфаркт.
В зависимости от ширины области поражения различают мелкоочаговый и крупноочаговый (обширный) инфаркт миокарда. Последняя форма охватывает большую часть миокарда и вызывается тромбозом крупного сосуда или спазмом артерии. Мелкоочаговые инфаркты занимают около 20% от всего числа. При развитии могут отсутствовать разрывы сосудов и другие проявления.
В зависимости от поражения того или иного сердечного слоя бывает субэндокардиальный, субэпикардиальный, интрамуральный, острый трансмуральный инфаркт миокарда.
В зависимости от характера течения случается моноциклический, затяжной, рецидивирующий, повторный инфаркт миокарда.
Существует ряд атипичных форм заболевания:
- абдоминальная – симптомы похожи на острый панкреатит;
- астматическая – схожа с приступом астмы с одышкой;
- церебральная – сопровождается головокружениями, нарушениями сознания;
- бессимптомная – характерна для людей с пониженной чувствительностью (например, при сахарном диабете).
Также известны специфические формы патологии, в частности инфаркт миокарда q, название которому дал определенный зубец на ЭКГ, который фиксируется только при данной форме. В сердечных тканях увеличивается уровень ферментов, происходят обширные ишемические изменения (омертвение участка мышцы).
Наиболее тяжелой формой считается острый трансмуральный инфаркт миокарда – поражению подвергаются все слои сердца. Такое заболевание всегда обширное крупноочаговое, а среди последствий часто фиксируется постинфарктный кардиосклероз – рубцевание крупных участков ткани.
Точно определить форму, степень сложности и стадию патологии может только опытный и квалифицированный врач. Он примет экстренные меры для того, чтобы вы смогли избежать неприятностей.
Лечение инфаркта миокарда
Инфаркт миокарда — неотложное заболевание в кардиологии и служит показанием для безотлагательной госпитализации в реанимацию.
Задачей номер один для докторов является максимально быстрое восстановление кровотока в тромбированном сосуде. Добиваются этого по-разному. Приоритетным и наиболее эффективным является хирургическое вмешательство — ангиопластика со стентированием пораженного участка артерии или аортокоронарное шунтирование. Параллельно используют медикаменты, тормозящие развитие тромба — дезагреганты (аспирин, клопидогрел) и антикоагулянты (гепарин), а в случае невозможности немедленной операции тромболитики — препараты, растворяющие тромб (альтеплаза, проурокиназа).
Купирование болевого синдрома осуществляется наркотическими анальгетиками, нейролептиками, внутривенными инфузиями нитроглицерина.
Уменьшить размер зоны некроза позволяет снижение потребления кислорода миокардом использованием бета-блокаторов (метопролол, бисопролол, атенолол), ингибиторов АПФ (эналаприл, лизиноприл, рамиприл), оксигенотерапия.
При аритмиях применяют антиаритмики (магнезия, лидокаин, амиодарон), атропин при брадикардии. Анксиолитики, седативные средства назначают с целью обеспечения психоэмоционального покоя больного.
Крайне важное значение имеют строгий постельный режим на ранних сроках лечения и дробное питание, ограниченное по объему и калорийности
Клиническая картина нетипичных случаев
К сожалению, иногда инфаркт сердечной мышцы развивается нестандартно, усложняя его диагностику и раннее обнаружение.
К примеру, некоторые пациенты могут сталкиваться со следующими скрытыми симптомами проблемы сужения коронарных артерий:
- ощущениями боли в области нижней челюсти, левой руки или даже ноги, левого бока;
- возникновением болей в подложечной области, с добавлением тошноты, вздутия живота, рвоты;
- некоторым пациентам может просто не хватать воздуха, при отсутствии иной симптоматики.
Несколько реже при рассматриваемых приступах могут встречаться симптомы, сходные с проявлениями совсем иных недугов:
- приступ, астматического типа с развитием бронхоспазма, отека легких, сильнейшей одышки и пр.;
- приступ, сходный с обострением панкреатита – с возникновением тошноты, обильной рвоты, общей слабости, появлением боли в животе;
- приступ неврологического типа, с развитием невроза, панической атаки, с расстройствами сознания, зрения, с появлением головокружений, головных болей.
Описанная клиническая картина также должна заставить пациента срочно вызвать бригаду скорой помощи – самостоятельное лечение в таких случаях запрещено!
Лечение
Терапия проводится исключительно в стационарных условиях, в специализированных медицинских учреждениях с кардиологическим отделением и палатами интенсивной терапии.
- Пациентам показан постельный режим, который необходимо строго соблюдать.
- Питание больного во время лечения должно быть витаминизированным и щадящим.
- Так как основным симптомом развития инфаркта является боль, врачи назначают специальные лекарства, чтобы устранить ее, как правило, это ненаркотические анальгетики.
- Чтобы предупредить серьезные нарушения и последствия, специалисты прописывают больным антиаритмические средства, блокаторы бета-рецепторов, а также антагонисты кальция.
- Лечение мелкоочагового инфаркта миокарда помогает предупредить и устранить аритмию, сердечную недостаточность, кардиогенный шок. Пациенту прописывают магнезию, нитраты и спазмолитические лекарства.
Пациентам с лишним весом необходимо сбросить лишние килограммы. Для этого можно заняться ходьбой и физическими упражнениями. Уменьшить количество холестерина помогут статины. Кроме того, пациенты должны принимать нитроглицерин.
Угрожающие жизни опасности и осложнения инфаркта миокарда
Смерть до приезда в больницу наступает у 25% людей с инфарктом; остальные 75% подвержены риску появления осложнений после инфаркта, которыми являются:
- инсульт;
- аритмия;
- сердечная недостаточность;
- образование тромбов в ногах или сердце;
- аневризма.
Стоит отметить, что люди, пережившие сердечный приступ без проявления осложнений через несколько часов после инфаркта, имеют большие шансы на полное восстановление.
Восстановление после инфаркта – это всегда сложный процесс, поскольку любой инфаркт в большей или меньшей степени ослабляет сердце. В зависимости от серьезности пережитого инфаркта, дальнейшего рубцевания сердца, а также скорости оказания медицинской помощи, сердечный приступ может привести к:
- сердечной недостаточности, при которой сердце не может надлежащим образом перекачивать кровь;
- аритмии или аномальным ритмам сердечных сокращений;
- остановке сердца или внезапной сердечной смерти (сердце перестает биться);
- кардиогенный шок (в случае которого сердце повреждено настолько, что человек находится в шоковом состоянии);
- смерти.
Симптомы инфаркта
Предвестниками инфаркта могут быть самые разнообразные болевые ощущения, которые возникают не только в области сердца, но под лопатками, в животе или горле. Тянущие боли в конечностях также могут свидетельствовать о наличии проблем с работой сердца.
Основной симптом инфаркта – это резкая нестерпимая боль в грудной клетке. Приступ может длиться несколько минут или не проходить часами. Инфаркт может быть первичным (спонтанным) или повторяться через определенные промежутки времени.
В медицине выделяется пять основных разновидностей инфаркта, каждая из которых проявляется разными симптомами. С резкой жгучей боли в области сердца развивается типичная форма инфаркта.
При астматической форме возникает резкий приступ удушья. Больному не хватает воздуха, его дыхание учащается в несколько раз. Веки, пальцы, губы и область носа при этом приобретают насыщенный синий оттенок. Основные кожные покровы внезапно бледнеют. Сопровождаться такой инфаркт может кровохарканьем, кашлем и шумным неравномерным дыханием.
Аритмическая форма напрямую связана с изменением ритма сердцебиения. У больного учащается пульс, биение сердца становится заметным визуально, артериальное давление снижается в несколько раз. Данная форма инфаркта чаще всего приводит к клинической смерти.
Церебральная форма сопровождается внезапной потерей сознания. Причем первоначальные признаки инфаркта очень сильно напоминают инсульт. Больной не может связно произносить слова, его речь становится не понятной, координация движений нарушается, а в области грудной клетки возникает резкая боль.
Абдоминальная форма инфаркта считается самой редкой. Болевые ощущения в данном случае возникают не в области сердца, а в брюшной полости ближе к животу. По некоторым признакам такой приступ напоминает обострение язвы или гастрита. Инфаркт сопровождается обильным потоотделением, учащенным сердцебиением, тахикардией, аритмией, тошнотой и рвотой.
Стадии инфаркта миокарда на ЭКГ
Инфаркт протекает в несколько стадий, и каждый период отмечается особыми изменениями на ЭКГ.
- Ишемическая стадия (стадия повреждения, острейшая) связана с развитием острой недостаточности циркуляции в тканях сердца. Эта стадия длится недолго, поэтому ее редко успевают зарегистрировать на ленте кардиограммы, но ее диагностическое значение довольно высоко. Зубец T при этом увеличивается, заостряется – говорят о гигантском коронарном T, являющимся предвестником инфаркта. Затем ST поднимается над изолинией, ее положение тут стойко, но возможна дальнейшая элевация. Когда эта фаза длится дольше и переходит в острую, можно наблюдать уменьшение зубца T, так как очаг некроза распространяется на более глубокие слои сердца. Возможны реципрокные, обратные изменения.
- Острая стадия (стадия некроза) возникает через 2-3 часа после начала приступа и длится до нескольких дней. На ЭКГ она выглядит как деформированный, широкий QRS комплекс, образующий монофазную кривую, где практически невозможно выделить отдельные зубцы. Чем глубже на ЭКГ зубец Q, тем более глубокие слои были затронуты ишемией. На этой стадии можно распознать трансмуральный инфаркт, речь о котором пойдет позже. Характерны нарушения ритма – аритмии, экстрасистолы.
- Распознать начало подострой стадии можно по стабилизации сегмента ST. Когда он возвращается к изолинии, инфаркт больше не прогрессирует вследствие ишемии, начинается процесс восстановления. Наибольшее значение в этом периоде имеет сравнение существующих размеров зубца T с первоначальными. Он может быть как положительным, так и отрицательным, но будет медленно возвращаться к изолинии синхронно с процессом заживления. Вторичное углубление зубца Т в подострой стадии свидетельствует о воспалении вокруг зоны некроза и длится, при правильной медикаментозной терапии, недолго.
- В стадии рубцевания, зубец R снова поднимается до свойственных ему показателей, а Т уже находится на изолинии. В целом электрическая активность сердца ослаблена, ведь часть кардиомиоцитов погибла и заменена соединительной тканью, которая не обладает способностью к проводимости и сокращению. Патологический Q, при его наличии, нормализируется. Эта стадия длится до нескольких месяцев, иногда полугода.