Ишемический инсульт (инфаркт мозга)
Содержание:
- Реабилитация при левосторонней парализации
- Комментарии экспертов
- Возможные последствия
- Диагностика ишемического инсульта у пожилых людей
- Симптомы левостороннего инсульта
- Виды ишемического инсульта у пожилых людей
- Методы диагностики и лечения
- Причины возникновения
- Функциональные особенности левого полушария
- Борьба с осложнениями после инсульта
- Причины инсульта
- Симптомы
Реабилитация при левосторонней парализации
Восстановление после инсульта левой стороны необходимо начинать как можно раньше — сразу после разрешения лечащего врача. Оптимально — еще на стационарном этапе с продолжением после выписки. Направления реабилитации пациентов с инсультами:
- терапия положением;
- кинезотерапия;
- медикаментозная поддержка.
Эффективность восстановительных мероприятий зависит от многих факторов, в том числе и от возраста пациента. С годами клетки головного мозга теряют способность к образованию новых связей, здоровые нейроны не способны к функциональному замещению погибших участков ЦНС. Поэтому в старческом возрасте пациенту труднее добиться положительной динамики состояния.
Лечение положением
Терапевтический эффект заключается в снижении тонуса мышц конечностей и туловища, нормализации чувствительности, предотвращении развития осложнений (контрактур, патологических поз и стереотипов).
Основные правила в лечении положением:
Методика подходит для пациентов с разной тяжестью заболевания.
Важно соблюдать симметричность укладки конечностей. Так на них будет действовать одинаковая гравитационная нагрузка.
Положение тела должно быть комфортным, время пребывания на спине ограничивают.
Кинезотерапия
Методика направлена на постепенное восстановление движений в пораженной мускулатуре. Этот процесс длительный и требует усилий не только от самого больного, но и от лиц, ухаживающих за ним. Этапы восстановления:
- Простые движения плечевым и тазовым поясом.
- Обучение передвижению по кровати, переворачиванию.
- Ходьба, развитие мелкой моторики.
Медикаментозная поддержка
В восстановительном периоде используются разные группы лекарственных препаратов. Упор делается на улучшение кровоснабжения поврежденных и здоровых участков головного мозга. Это позволяет избежать гипоксии нервной ткани и дальнейшего повреждения нейронов.
Комментарии экспертов
Эльдар Салихов, офтальмолог-хирург, заведующий отделением офтальмологии Московского городского офтальмологического центра Боткинской больницы
Чаще всего подергивание глаза указывает на неврологические нарушения. Но если рассматривать офтальмологические причины, такой симптом может проявляться при зрительном перенапряжении. Когда мы длительно работаем на близком расстоянии, глаза устают. И наоборот, если мы смотрим вдаль — они находятся в состоянии покоя. Существует теория, что эволюционно вся наша оптическая система была предназначена для того, чтобы смотреть вдаль. Человеку нужно было охотиться и защищаться от хищников.
Поэтому при длительной работе на близком расстоянии наступает повышенная зрительная утомляемость. Особенно если человеку нужны очки для чтения, а он их не носит. В результате может дергаться веко.
Кроме того, при патологии роговицы может наблюдаться блефароспазм. Но тут уже дергается не веко — глаз закрывается полностью. В роговице много нервных окончаний, она очень чувствительна. Поэтому если что-то попадает на роговую оболочку или ее случайно задевают, мы непроизвольно зажмуриваемся. Это защитная реакция организма. Кстати, именно она проявляется во время нанесения макияжа. То же самое происходит при воспалении и повреждении роговицы. Но если блефароспазм возникает в спокойном состоянии, без травм и воспалительных заболеваний глаз, это неврологическая симптоматика.
Вообще, офтальмолога желательно посещать дважды в год — для профилактических осмотров. Но если вы стали хуже видеть, быстрее устаете при работе на близком расстоянии, чувствуете дискомфорт и сухость в глазах, испытываете головные боли — это повод записаться на прием. Специалист за 10-15 минут определит, нужно ли вам лечение или достаточно просто отдохнуть.
Есть старая пословица: «Береги платье снову». То же самое и со здоровьем. Не стоит относиться к себе пренебрежительно. Пациенты часто думают: «Посижу, потру глаза, отдохну — пройдет само». И потом запускают все до такой стадии, когда восстановить зрение становится проблематично.
Городская система здравоохранения сегодня максимально доступна. Если раньше, чтобы попасть на прием к врачу, нужно было отстоять очередь, то теперь достаточно открыть интернет и в пару касаний записаться на удобное время. Я уже не говорю про частные клиники. А если у вас оформлен доступ к единой электронной медицинской карте, даже запоминать ничего не придется: врач все рекомендации оставит там. Если возникли какие-то сомнения, потратьте время на визит к врачу, это поможет избежать серьезных проблем.
Дарья Коробкова, невролог «Университетской клиники головной боли», кандидат медицинских наук
Чаще всего миокимия не вызвана серьезными нарушениями. Она появляется у тех, кто испытывает стресс, физическое и эмоциональное переутомление, мало спит, злоупотребляет кофеинсодержащими напитками и алкоголем. Иногда миокимия возникает как побочный эффект от приема некоторых препаратов или появляется после воспаления лицевого нерва.
Лишь в очень небольшом проценте случаев это симптом заболеваний глаз — блефарита (воспаления века), кератита (воспаления роговицы), увеита (воспаления сосудистой оболочки глаза), синдрома сухого глаза. Еще реже непроизвольные сокращения век могут указывать на наличие рассеянного склероза, нарушений мозга или заболеваний экстрапирамидной нервной системы. Однако во всех этих случаях будут обязательно присутствовать другие симптомы. Подергивание века лишь один из них.
Чтобы миокимия прошла, достаточно отказаться от алкоголя и кофеина, хорошо отдохнуть. Если других симптомов нет и спазмы исчезают в течение двух недель — скорее всего, лечение не нужно. Если же они продолжаются более длительное время и затрагивают обе стороны века, а глаза в момент подергивания зажмуриваются, безусловно, стоит обратиться к врачу. Лучше всего к неврологу. Кстати, симптомы можно заранее записать на видео.
Когда ничего не помогает, подергивания не прекращаются более трех месяцев и доставляют значительные неудобства, врач может рекомендовать локальные подкожные инъекции ботулиническим токсином. Как правило, необходимый эффект наступает после одной процедуры. Также в качестве терапии часто назначают препараты кальция, калия, магния, фолиевой кислоты, поливитамины. Однако убедительных доказательств в пользу этих методов лечения не существует.
Возможные последствия
Отвисание мышц правой стороны тела, невнятная речь или полное ее отсутствие, судорожные подергивания и трудности при артикуляции, затруднения или частичная потеря памяти, трудности при анализе ситуации, с трудом воспринимается любая новая информация, неадекватное восприятие услышанного, депрессивное состояние – все это ощущают люди, перенесшие левосторонний ишемический инсульт. Последствия перечислены далеко не все. Несмотря на то, что процесс лечения и восстановления после инсульта всегда долгий и утомительный, шансы вернуть прежние способности есть. Главное — своевременно оказать пострадавшему помощь.
Клинический институт мозга
Рейтинг: 4/5 —
12 голосов
Диагностика ишемического инсульта у пожилых людей
Диагностировать ишемический инсульт у пожилых людей помогут данные объективного и инструментального методов исследования, их всесторонняя грамотная оценка:
- неврологический осмотр;
- УЗ-исследование артерий головы и шеи;
- компьютерная и магниторезонансная томография;
- ангиография;
- транскраниальная ультразвуковая допплерография;
- электроэнцефалографическое исследование.
Правильно проведенная диагностика поможет отличить ишемический инсульт от поражения геморрагического типа. Важную роль здесь играют нейровизуализационные методики исследования заболевания. Необходимо определить и разграничить ишемический инсульт и другие болезни мозга, например, гипертоническую энцефалопатию острого типа
Важно отличать нарушение мозговой деятельности вследствие закупорки или спазма сосудов от токсического или метаболического типов энцефалопатии, от опухолей мозга, абсцессов, энцефалитов и других поражений мозга, имеющих инфекционную природу.
Симптомы левостороннего инсульта
Патология нарушает нормальную работу клеток головного мозга, выполняющих перечисленные в предыдущем разделе функции. Поэтому помимо общих проявлений нарушения церебрального кровообращения, клиническая картина у таких пациентов имеет характерную симптоматику:
- резкая боль в левой части головы;
- головокружение, потеря сознания;
- нарушение саливации (слюноотделения);
- тахикардия, нарушение ритмической картины работы сердца;
- тошнота, рвота;
- судорожный синдром;
- повышение температуры тела;
- тахипноэ (учащенное поверхностное дыхание);
- чувство страха.
Специфические признаки:
- Правосторонний гемипарез. Снижение мышечной силы в одной половине тела — наиболее частый признак полушарной локализации патологии. Гемипарез диагностируют у 80-90% пациентов (по данным ММА им. Сеченова). При этом если после инсульта парализована левая сторона тела, то, скорее всего, патологический очаг располагается в правом полушарии. Если же мышечная слабость и снижение контроля движений наблюдается справа — ишемический или геморрагический инсульт поразил левую часть головного мозга. Кроме мышц, в процесс вовлекаются сухожилия, формируя контрактуры. Правая сторона тела не только парализована, но и утрачивает чувствительность.
- Нарушение речи. Больной перестает понимать смысл обращенных к нему слов, не может рассказать о себе, описать окружающую обстановку. В тяжелых случаях он полностью теряет способность говорить.
- Нарушение памяти. Инсульт левой стороны головного мозга приводит к ухудшению или полной утрате способности к запоминанию числовых значений. Больной путается в календарных датах, телефонных номерах, адресах, неспособен к простым арифметическим действиям.
Виды ишемического инсульта у пожилых людей
Острое нарушение мозгового кровообращения по ишемическому типу имеет несколько стадий. Каждая развивается по-своему и обладает собственными признаками.
1. Острый инсульт.
Считается начальным периодом развития ишемического инсульта и длится не более 21 дня. Патогенетические изменения тканей мозга особенно быстро происходят в течение первых 6 часов болезни. За 5–7 минут из поврежденных клеток образуется ядро, через полтора часа пенумбра вокруг него увеличивается на 50 %, а через 6 часов – на 80 %.
При оказании необходимой медицинской помощи в первые 6 часов ишемический инфаркт мозга пройдет, почти не оставив у пожилых людей серьезных негативных последствий. Поскольку в результате патогенетических процессов клетки мозга начинают погибать уже с первых минут, если лечение вовремя не начнется, то апоптоз будет распространяться в геометрической прогрессии. А через 3–5 дней наступит некроз поврежденных клеток.
Интенсивная терапия в период первых 6 часов включает в себя:
- улучшение кровоснабжения тканей мозга;
- защиту клеток от разрушения;
- улучшение вязкости, свертываемости и микроциркуляции крови в мельчайших сосудах головного мозга;
- профилактику отека мозга.
Кроме острого существуют и другие, более сложные виды мозговых нарушений.
2. Обширный инсульт.

Обширному ишемическому инсульту подвержены крупные сосуды, подающие кровь в мозг. Состояние, при котором поражено много маленьких участков мозговой ткани или, наоборот, большой фрагмент, также считается обширным инсультом. Это тяжелое заболевание с явно выраженными симптомами поражения мозга у пожилых людей:
- угнетение сознания;
- отек мозга;
- гемипарез или гемиплегия противоположной поражению стороне;
- парез взгляда в сторону парализованных конечностей;
- расстройство сознания;
- вегетативные нарушения;
- трофические нарушения.
На проявлении тех или иных симптомов сказывается расположение поврежденного полушария – справа или слева. Частый признак ишемического инсульта у пожилых людей – глубокий обморок, при котором следует внимательно посмотреть на зрачки больного, посветив ему прямо в глаза. Если зрачки не реагируют на свет, не расширяются, то, возможно, это начинается обширный инсульт. Пожилого пациента может спасти только срочная госпитализация в реанимационное отделение, где он будет подключен к системе жизнеобеспечения.
3. Лакунарный инсульт.

Самый частый вид патологии сосудов головного мозга – лакунарный. Но определить его можно только в больнице, хотя и на самых ранних стадиях. Лакунарный инсульт повреждает глубинные слои мозговой ткани, в результате чего появляются полости (лакуны) диаметром от 1 до 15 мм. Мелкие лакуны, сливаясь, образуют более крупные, а в них уже может накапливаться кровь или плазма и фибрин.
Развитие лакунарного ишемического инсульта не нарушает зрение, речь, сознание, другие функции коры головного мозга, поскольку все патологические процессы происходят глубже. Отсутствуют и симптомы поражения ствола головного мозга. Подобные отличия выделяют эту разновидность инсульта среди других видов заболевания.
Рекомендуемые статьи по данной теме:
- Как предотвратить инсульт народными и медицинскими средствами
- Лекарства для мозга для пожилых людей: топ-10 лучших препаратов
- Уход за пожилыми людьми после инсульта: особенности, правила и рекомендации
Спровоцировать возникновение лакунарного ишемического инфаркта головного мозга у пожилых людей могут резкие скачки артериального давления. Поэтому в группе риска те пациенты, у которых наблюдаются следующие патологии:
- гиалиновая дистрофия АГ;
- атеросклероз;
- инфекционное воспаление артериола;
- сахарный диабет;
- васкулиты.
Последствия лакунарного ишемического инсульта у пожилых людей весьма печальны: провалы в памяти, нарушение пространственной ориентации, глубокая депрессия, а впоследствии и слабоумие.
Методы диагностики и лечения
Тактика лечения зависит от вида обширного инсульта, возраста пациента, сопутствующих заболеваний и других факторов
При геморрагическом типа важно устранить источник кровотечения, а некоторым пациентам может потребоваться хирургическое вмешательство, с целью удаления гематомы либо аневризмы. При ишемическом инсульте терапия проводится в нескольких направлениях:
- коррекция дыхания и сердцебиения;
- устранение и профилактика отечности головного мозга;
- разжижение крови и недопущение образования тромбов;
- симптоматическое лечение, направленное на снятие судорожного синдрома, лихорадки и других клинических признаков.
В Клиническом Институте Мозга есть все необходимые условия для лечения и реабилитации пациентов с инсультов. На первом этапе все процедуры обязательно проводятся в стационаре, под круглосуточным наблюдением врачей
Кроме того, в первые недели повышена вероятность повторного приступа, и важно не пропустить его первые симптомы. После полной стабилизации лечение продолжается дома, с прохождением обязательных обследований и постоянного контроля состояния пациента
Причины возникновения
Инсульт – внезапное нарушение мозгового кровообращения в результате разрыва или закупорки сосуда в голове, которое, как и все другие заболевания, не возникает беспричинно. У патологии имеется несколько серьезных предпосылок
Следует обязательно обращать на них внимание, тогда лечить последствия будет намного легче, и удастся избежать многих осложнений. Кроме того, благодаря правильному выполнению рекомендаций врачей и соблюдения предписанного режима, есть достаточно большой шанс вернуться к полноценной жизни и предотвратить развитие инсультного состояния. Так, например, одной из наиболее распространенных причин возникновения подобного состояния является повышенное артериальное давление
Однако при постоянном контроле его показателей и приёме таблеток для снижения показателей АД можно минимизировать риск развития патологии. При этом необходимо установить первопричину гипертонии: ведь если давление повышается из-за нарушения функций почек, то нужно незамедлительно заняться их лечением. В противном случае никакие препараты не помогут справляться с проявлениями первопричины на протяжении долгого времени. К тому же, при параличе левой половины тела обычно возникают подозрения на проблемы с сердцем
Так, например, одной из наиболее распространенных причин возникновения подобного состояния является повышенное артериальное давление. Однако при постоянном контроле его показателей и приёме таблеток для снижения показателей АД можно минимизировать риск развития патологии. При этом необходимо установить первопричину гипертонии: ведь если давление повышается из-за нарушения функций почек, то нужно незамедлительно заняться их лечением. В противном случае никакие препараты не помогут справляться с проявлениями первопричины на протяжении долгого времени. К тому же, при параличе левой половины тела обычно возникают подозрения на проблемы с сердцем.
При более детальном рассмотрении причин инсульта специалисты выделяют несколько провоцирующих факторов: лишний вес и неправильное питание, при которых, соответственно, следует ждать ожирение, а также значительное повышение концентрации холестерина, содержащегося в крови.
В группу риска, больше всего подверженную инсульту, входят:
- пожилые люди;
- пациенты, страдающие сахарным диабетом;
- люди с наследственной предрасположенностью.
Человеку, относящемуся к данной категории, нужно более внимательно следить за состоянием своего здоровья: контролировать хронические заболевания, придерживаться правильного питания, соблюдать здоровый образ жизни.
Функциональные особенности левого полушария
Функциональные особенности головного мозга сложные и до конца не изученные. Американские ученые доказали, что разные полушария отвечают за одинаковые аспекты восприятия окружающего мира, но с различных сторон. Если левое полушарие в основном занимается анализом и логикой, то правое — воображением.
Специализация левого полушария:
- Логическое мышление. С помощью левого полушария мы способны запоминать отдельную информацию и аналитически связывать ее в цепочку, делая выводы на основании имеющихся фактов. Распознавание числовых значений и символов — тоже работа этой части головного мозга.
- Речь. Отделы левого полушария обеспечивают понимание смысла отдельных слов, их грамматическую составляющую.
- Контроль правой половины тела. Левое полушарие контролирует двигательную активность правых конечностей.
- Память. Запоминание новой и хранение имеющейся информации.
Правое же полушарие отвечает за считывание невербальной информации (образов, символов), ориентацию в пространстве, эмоции и контроль левой половины тела.
Острое нарушение мозгового кровообращения в разных участках головного мозга имеет отличающуюся клиническую картину: страдают те центры, которые находятся на противоположной стороне от очага заболевания.
Борьба с осложнениями после инсульта
Одним из грозных осложнений постинсультного периода является нарастание тонуса (спастичности) в мышцах пораженных конечностей. Мероприятия, направленные на уменьшение спастичности и предотвращение развития контрактур, включают:
- лечение положением (укладка конечностей с использованием специальных лонгет на 2 часа (1-2 раза в день) таким образом, чтобы мышцы, в которых наблюдается повышение тонуса, были растянуты);
- массаж тех мышц, где тонус повышен (например, в сгибателях предплечья, кисти, пальцев и разгибателях голени), заключается лишь в легком поглаживании в медленном темпе; при массаже мышц-антагонистов, где тонус или не изменен, или слегка повышен, используются растирание и неглубокое разминание в более быстром темпе;
- теплолечение — парафиновые или озокеритовые аппликации на спастичные мышцы;
- назначение препаратов-миорелаксантов.
Больным со спастичностью запрещены упражнения (часто рекомендуемые несведущими людьми), которые могут ее усилить: сжимание резинового мяча или кольца, использование эспандера для развития сгибательных движений в локтевом суставе.
Другим осложнением, возникающим у ряда (в 15-20 % случаев) больных в постинсультном периоде (первые 1-3 месяца), являются изменения в суставах пораженных конечностей. Лечение при этом включает:
- обезболивающие процедуры: электротерапия, магнитотерапия, лазеротерапия и иглотерапия;
- процедуры, улучшающие трофику пораженных тканей: парафиновые или озокеритовые аппликации, гидропроцедуры и анаболические гормоны;
- при т.н. синдроме больного плеча — ношение фиксирующей повязки.
Причины инсульта
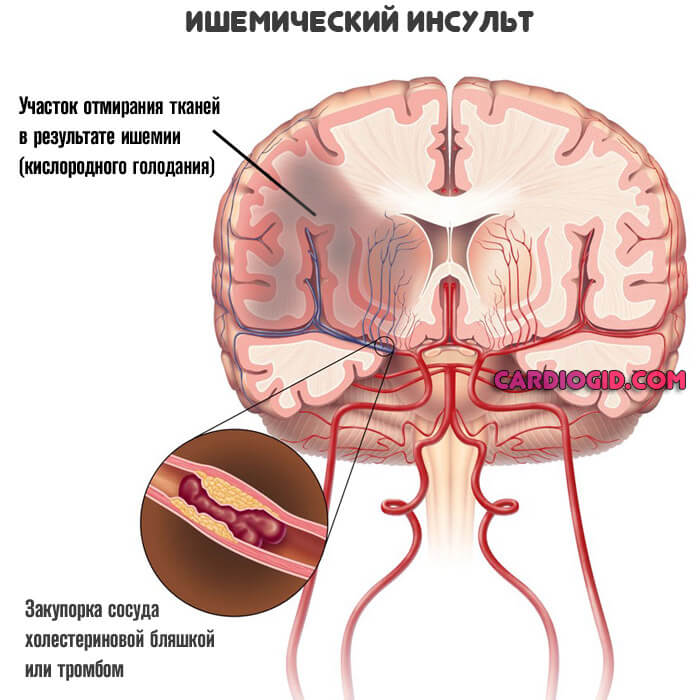
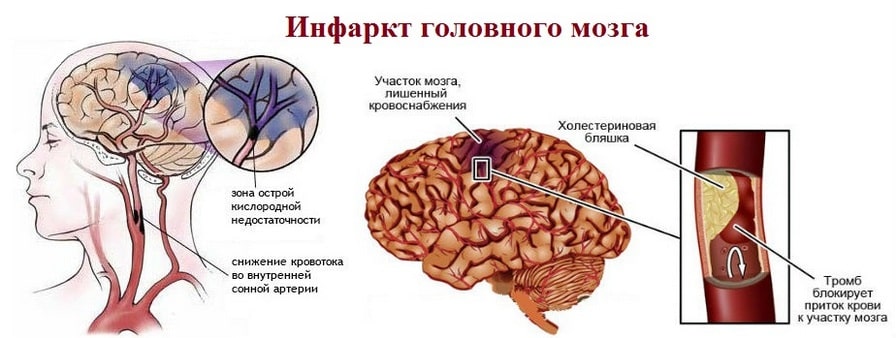
При инсульте нарушается ток крови через мозг и происходит повреждение мозговой ткани. Есть два основных типа инсульта. Самый распространенный тип — ишемический инсульт — результат блокады тока крови по артерии. Другой тип — геморрагический инсульт — происходит в результате кровоизлияния из сосуда мозга. Транзиторная ишемическая атака (ТИА) — иногда называют микроинсультом — возникает в результате временного нарушения кровотока через мозг.
Ишемический инсульт
Почти 90 процентов инсультов — ишемические инсульты. Они происходят, когда артерии вашего мозга сужаются или заблокированы, в результате чего резко сокращается кровоток в мозге (ишемия). Отсутствие кровотока лишает клетки мозга кислорода и питательных веществ, клетки могут начать умирать в течение нескольких минут. Наиболее распространенными видами ишемического инсульта являются:
- Тромботический инсульт. Этот тип инсульта возникает, когда сгусток крови (тромб) формируется в одной из артерий, снабжающих кровью мозг. Сгусток обычно формируется в участках, пораженных атеросклерозом — болезнью, при которой артерии забиты жировыми отложениями (бляшками). Процесс может происходить в одной из двух сонных артерий, проходящих по шее и несущих кровь к мозгу, а также в других артериях шеи или мозга.
- Эмболический инсульт. Эмболический инсульт возникает, когда сгусток крови формируется в кровеносных сосудах вне мозга — обычно в вашем сердце — и с током крови попадает в более узкие артерии мозга. Этот вид кровяного сгустка называется эмболом. Причина — нерегулярное сердцебиение (мерцательная аритмия). Это нарушение сердечного ритма может привести к формированию кровяных сгустков в камерах сердца, отсюда они путешествуют в другие части тела.
Геморрагический инсульт
Кровоизлияние — это медицинский термин для кровотечения. Геморрагический инсульт происходит, когда кровеносный сосуд в мозге протекает либо разрывается. Кровоизлияния в мозг могут возникнуть в результате ряда причин, влияющих на кровеносные сосуды, в том числе неконтролируемое высокое кровяное давление (гипертония) и слабые места в стенках сосудов (аневризмы). Менее распространенной причиной кровоизлияния является разрыв артериовенозной мальформации (АВМ), представляющей собой клубок тонкостенных кровеносных сосудов и являющейся врожденной патологией. Есть два типа геморрагического инсульта:
- Внутримозговое кровоизлияние, при этом типе инсульта происходит излияние крови из кровеносного сосуда мозга в окружающие ткани с повреждением клеток. Клетки мозга повреждаются также вследствие нарушения кровоснабжения. Высокое кровяное давление является частой причиной этого типа геморрагического инсульта. При длительной гипертонии высокое кровяное давление может стать причиной трещин и разрушения мелких артерий внутри мозга, что приводит к кровоизлиянию.
- Субарахноидальное кровоизлияние, при этом типе инсульта кровотечение развивается в артериях вблизи поверхности мозга, и кровоизлияние происходит в пространство между поверхностью мозга и черепом. О кровотечении часто сигнализирует внезапная сильная головная боль. Этот тип инсульта обычно связан с разрывом аневризмы, которая может быть врожденной или развивается с возрастом. После кровоизлияния кровеносные сосуды мозга могут хаотично расширяться или сужаться (спазм сосудов), вызывая повреждение клеток мозга, дальнейшее ограничение притока крови к частям мозга.
Транзиторная ишемическая атака (ТИА)
Транзиторная ишемическая атака (ТИА) — иногда называют микроинсультом — это кратковременный эпизод появления симптомов, аналогичных тем, которые возникают при инсульте. Причиной транзиторной ишемической атаки является временное снижение притока крови к части мозга. В большинстве случаев ТИА длится меньше пяти минут.
Как и при ишемическом инсульте, при TИA тромб нарушает приток крови к части мозга. Но в отличие от инсульта, для которого характерно более длительное отсутствие кровоснабжения и часто необратимые повреждения тканей, TИA не вызывает значительных повреждений, поскольку блокирование сосуда является временным.
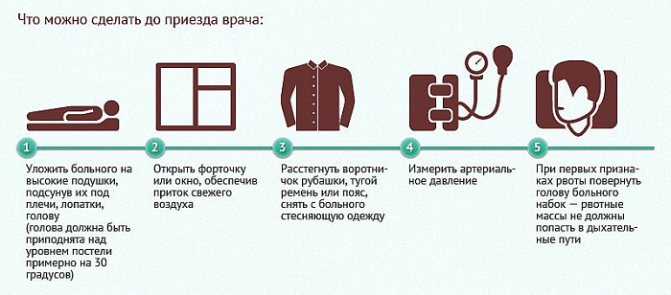
Вызывайте неотложную медицинскую помощь, даже если симптомы болезни начинают исчезать. Если у вас наблюдался эпизод TИA, это означает, что сосуды, идущие к мозгу, частично заблокированы или сужены и вы имеете большой риск развития инсульта со значительными повреждениями. Трудно дифференцировать инсульт и ТИА, руководствуясь только наличием симптомов болезни. Часть симптомов проходит даже при наличии инсульта с повреждением головного мозга.
Симптомы
Симптоматика имеет общемозговые, очаговые и вегетативные проявления. Первые проявляются в нарушении общих жизненных функций. Очаговые показывают локализацию поражения. Вегетативные проявляются в изменении чувствительности.
Общемозговые
У больных, переживших инсульт левой стороны, отмечаются трудности в поддержании равновесия, нарушается координация движения, они жалуются на головокружение. В особо сложных случаях нарушается способность вставать с постели и ходить.
Очаговые
При поражении лобных долей пациент жалуется на нечеткость изображения, двоение в глазах, частичную или полную потерю зрения.
Вегетативные
После инсульта левой стороны перекашивается правая сторона лица. Рот при улыбке искривляется. Немеют руки, возможен полный или частичный паралич всей руки, кисти или ноги.