Сердечная недостаточность
Содержание:
- Диагностика ХСН
- Профилактика и прогноз
- Диагностика
- Симптомы сердечной недостаточности
- Симптомы сердечной недостаточности
- Стадии болезни
- Основные причины заболевания
- Почему слабеет сердце
- Лечение
- Профилактика и лечение сердечной недостаточности
- Методы выявления
- Возможные осложнения
- Причины левожелудочковой недостаточности
- Хирургическое лечение недостаточности митрального клапана
- Течение заболевания и стратификация риска при ОСН
- Печальные факты
Диагностика ХСН
Пациентам с ХСН нужно сдать общие анализы крови и мочи, биохимический анализ крови (почечные, печеночные пробы, уровень глюкозы, электролитный состав, липидограмму, белковые фракции).
Среди специфических лабораторных тестов пациентам с подозрением на ХСН проводят определение мозгового натрийуретического пептида (BNP). Это вещество считается маркером диагностики СН, поскольку выделяется в большей степени в случае перегрузки желудочков сердца. Особенно повышен уровень BNP у пациентов с систолической дисфункцией левого желудочка, а его концентрация увеличивается с повышением класса ХСН. По этому показателю можно определить тяжесть ХСН, прогнозировать течение заболевания, оценивать эффективность лечения.
Дополнительные методы диагностики (исследование уровня гормонов, УЗИ щитовидной железы, определение функции внешнего дыхания и др.) назначают в случае подозрения на патологии других органов и систем организма.
В некоторых случаях для определения ХСН достаточно только клинической оценки пациента: наличие хронической патологии сердечно-сосудистой системы с признаками недостаточности кровообращения считаются основанием для постановки диагноза. В начале заболевания изменения могут быть не настолько очевидны, поэтому врачи назначают ряд дополнительных методов исследования.
Критерии постановки диагноза ХСН включают в себя характерные жалобы пациента, клинические признаки и результаты дополнительных методов исследования.
Основной план диагностики пациентов с подозрением на ХСН включает в себя:
- ЭКГ;
- рентгенографию органов грудной клетки;
- УЗИ сердца — эхокардиографию;
- общие и специфические лабораторные тесты;
- дополнительные инструментальные методы исследования.
Электрокардиография (ЭКГ)
Электрокардиография — обязательный этап диагностики для всех пациентов с подозрением на сердечную патологию (рис. 3). Результаты ЭКГ не могут достоверно подтвердить ХСН, но существуют признаки, которые косвенно указывают на высокую вероятность формирования сердечной недостаточности. К ним относятся:
- тахикардия — учащенное сердцебиение;
- тахиаритмия — учащенное сердцебиение и неритмичная работа сердца;
- гипертрофия миокарда левого желудочка вследствие перегрузки камеры;
- изменения в связи с перенесенным ранее инфарктом;
- нарушения сердечной проводимости.
ЭКГ позволяет выявить причину ХСН и назначить соответствующее лечение патологии.
Рентгенография
На рентгенограмме органов грудной клетки особое внимание уделяют размерам сердца и состоянию легких. Основные признаки ХСН на рентгеновских снимках:
Основные признаки ХСН на рентгеновских снимках:
- увеличение камер сердца — расширение его тени;
- жидкость в плевральной полости (между слоями ткани, которая окружает легкие);
- проявления венозного застоя в верхних отделах легких.
Рентгенография позволяет отличить сердечные болезни от патологий легких (пневмоний, ХОБЛ, онкологических заболеваний).
УЗИ сердца (Эхо-ЭКГ)
УЗИ сердца (Эхо-КГ) — метод исследования, который помогает оценить функцию сердца. Именно по результатам эхокардиографии устанавливают значение фракции выброса, определяют функцию клапанного аппарата, подвижность стенок камер сердца. Также на УЗИ можно обнаружить гидроперикард — патологическое скопление жидкости в перикардиальной полости, кальцификаты, опухоли и другие образования в сердце. Благодаря цветному исследованию (допплерографии) врач функциональной диагностики может оценить направление движения крови и выявить пороки сердца.
Дополнительные инструментальные методы исследования
Тесты с физической нагрузкой (велоэргометрия, тредмил-тест) помогают установить функциональный класс сердечной недостаточности.
В некоторых случаях пациентам с ХСН необходимо провести КТ-коронарографию — это исследование показано пациентам с подозрением на ИБС.
Редкие инструментальные методы диагностики при хронической сердечной недостаточности — это МРТ (магнитно-резонансная томография) и радиоизотопное сканирование, а также биопсия эндокарда. Необходимость проведения этих диагностических процедур определяет врач в индивидуальном порядке для каждого пациента с ХСН.
Профилактика и прогноз
Основные профилактические меры направлены на борьбу с развитием возможных осложнений, обострений или прогрессирования патологического процесса. Человеку следует четко соблюдать режим физической активности, обеспечить правильную трудовую обстановку.
Левожелудочковая недостаточность причиной смерти становится в 70% случаев. Исход напрямую зависит от множества факторов:
- Общее состояние здоровья.
- Наличие соматических патологий.
- Рабочий уровень артериального давления.
- Семейная история.
- Время течения ЛЖН и прочих заболеваний.
- Качество проводимого лечения.
- Возраст.
- Пол.
- Телосложение, масса, наличие лишнего веса и ожирения.
- Характер питания.
- Вредные привычки, образ жизни.
- Эмоциональное состояние.
- Гормональный фон.
- Тип профессиональной активности.
В сочетании эти факторы дают неповторимую, уникальную картину. Соответственно, прогноз зависит от массы моментов.
Если примерно формализовать цифры: вероятность выживания на первой стадии — 95% при грамотном лечении. Процесс купируется полностью.
Начиная со второй, значения пропорционально снижаются:
| Стадия | Процент выживаемости |
|---|---|
| 2А | 75% |
| 2В | 30% |
| 3 | 5% |
Диагностика
Для установления диагноза ОСН нужен осмотр врача-кардиолога с оценкой жалоб, данных объективного осмотра, измерения АД, пульса, выслушивания сердца и легких, пальпации. Для подбора правильного лечения врачу необходимо выявить причинные факторы патологии, ее вид и степень тяжести. Для этих целей назначают:
- ЭКГ в 12 отведениях. Электрокардиограмму необходимо провести в максимально быстрые сроки для определения нарушений ритма, проводимости и исключения инфаркта.
- Определение сатурации крови (насыщения кислородом) с помощью пульсоксиметра.
- Рентгенографию грудной клетки. В ряде случаев подтверждает венозный застой в легких и отек, плевральный выпот, пневмонию.
- Эхо-КГ. Это УЗИ сердца, которое дает возможность уточнить размеры камер сердца, толщину миокарда, состояние клапанов, а также определить сократимость миокарда и фракцию сердечного выброса.
- Холтеровское мониторирование — суточная непрерывная регистрация ЭКГ с помощью специального аппарата для выявления опасных нарушений ритма.
- Коронарографию, компьютерную томографию, МРТ, чреспищеводную ЭхоКГ — дополнительные инструментальные исследования, которые назначают перед оперативным вмешательством на сердце.
- Лабораторные методы диагностики.
С помощью лабораторных методов диагностики чаще всего определяют:
- общие характеристики крови – тромбоциты, лейкоциты, эритроциты, уровень гемоглобина и сахара крови, микроэлементов (калия, натрия и магния), биохимических показателей обмена (мочевины, креатинина, билирубина и трансаминаз);
- показатели свертываемости крови, в том числе D-димер и МНО, которые характеризуют риски тромбозов и адекватность терапии противосвертывающими препаратами;
- специфические маркеры поражения сердечной мышцы: уровень тропонинов Т и I, креатинфосфокиназы (КФК-МВ-фракции);
- уровень специфических натрийуретических пептидов для подтверждения диагноза СН (острой и хронической, систолической и диастолической);
- газовый состав крови (кислород, углекислый газ).
Симптомы сердечной недостаточности
Общие признаки сердечной недостаточности любого вида:
- затрудненное дыхание, одышка, удушье;
- повышенная утомляемость, снижение физической активности;
- отеки при сердечной недостаточности (в том числе, внутренних органов);
- увеличение массы тела из-за задержки жидкости.
Что касается других симптомов сердечной недостаточности, проявления могут разниться в зависимости от того, в каком желудочке сердца развивается патология.
Для левожелудочковой острой сердечной недостаточности (в связи с застоем крови в малом круге кровообращения) типичны:
- Сердечная астма — приступ удушья происходит ночью или после физического усилия. Возникает ощущение острой нехватки воздуха, одышка быстро нарастает до удушья. Больной дышит ртом, чтобы обеспечить больший приток воздуха.
- Ортопноэ — больной вынужден принимать сидячее положение, при котором улучшается отток крови из сосудов легких.
- Кашель — сначала сухой, далее с выделением розоватой мокроты, пены.
- Отек легких — появляются влажные хрипы, клокочущее затрудненное дыхание, пена изо рта.
Характерные признаки правожелудочковой острой сердечной недостаточности вызваны застоем крови в венах большого круга кровообращения:
- Вздутие шейных вен (связано с затруднением притока крови к сердцу, усиливается при вдохе);
- учащенное сердцебиение (сопровождается одышкой);
- отеки (из-за замедления кровообращения происходит задержка жидкости);
- понижение артериального давления.
Доврачебная помощь при сердечной недостаточности (ОСН)
Необходимо вызвать скорую, усадить больного, обязательно опустив его ноги. Обеспечить приток свежего воздуха. Если человек в сознании, разговаривать с ним, стараться успокоить. При возможности опустить конечности больного в теплую воду, чтобы снизить приток крови к сердцу. Измерить АД: при повышенных цифрах дать таблетку нитроглицерина под язык.
Признаки хронической сердечной недостаточности:
Одышка — при физических усилиях, а при длительном течении заболевания — и в покое. Неспособность к физическим нагрузкам — сердце не может обеспечить необходимый для активных действий приток крови. Появляются одышка, слабость. Цианоз — из-за недостатка кислорода в крови кожные покровы синеют. Наиболее характерен цианоз на губах, кончиках пальцев, кайме ушных раковин (акроцианоз). Отеки — первыми при ХСН возникают отеки конечностей. Затем лишняя жидкость начинает скапливаться в полостях: плевральной, брюшной. Со временем отеки при сердечной недостаточности и другие застойные явления приводят к патологическим изменениям в легких, печени, почках.
1
Узи при сердечной недостаточности
2
Узи при сердечной недостаточности
3
Диагностика сердечной недостаточности
Симптомы сердечной недостаточности
Когда сердце работает неэффективно, люди замечают, что они затрачивают большее количество энергии, чем раньше при выполнении одинаковой работы, они быстрее устают, отмечают учащенное дыхание (одышку). Это связано с тем, что ткани не получают кислород в достаточном количестве. Могут возникать аритмии, головокружение, потемнение в глазах, обмороки, набухание шейных вен, бледность кожи, появление припухлости в области лодыжек — что называется отеком и связано с накоплением избыточной жидкости в тканях. Кожа становится «рыхлой» и, если вы надавите на нее пальцем, появившаяся «вмятина» или ямка остается на достаточно продолжительное время. При прогрессировании сердечной недостаточности уровень отмечаемого отека становится выше, пастозность тканей можно заметить даже в области живота и нижней части спины.
Эти симптомы, как правило, развиваются постепенно и обычно остаются незамеченными в течение длительного времени. Симптомы сердечной недостаточности нарастают, медленно ухудшается общее состояние и все больше оказывает влияние на способность человека выполнять обычную работу. Часто бывают периоды, когда состояние человека остается достаточно стабильным, и временами чередуется с эпизодами острого ухудшения симптомов. На поздних стадиях жалобы возникают не только при нагрузке, но и в покое, трудоспособность утрачивается полностью. Из-за недостаточного кровоснабжения страдают в той или иной степени все органы и системы организма. Нарушения сердечного ритма является плохим признаком сердечной недостаточности — около половины людей с сердечной недостаточностью умирают внезапно в результате развития фатальных аритмий.
Основные жалобы больных при развитии сердечной недостаточности:
- Отеки мягких тканей стоп и голеней — начальные симптомы правожелудочковой сердечной недостаточности, равномерно поражают обе ноги, возникают ближе к вечеру и проходят к утру. С развитием недостаточности отеки становятся плотными и полностью уже не проходят, обычная обувь становится тесной, пациенты комфортно чувствуют себя только в домашних тапочках.
- Асцит – скопление жидкости в брюшной полости.
- Увеличение печени в размерах — отмечается дискомфорт (неприятные ощущения, тяжесть) и боли в правом подреберье.
- Быстрая утомляемость.
- Одышка является основным, часто первым симптомом хронической левожелудочковой недостаточности. По мере прогрессирования сердечной недостаточности, одышка может отмечаться при обычном разговоре, а иногда – и в состоянии полного покоя.
- Приступообразный кашель после выполнения интенсивной нагрузки.
- Учащенное сердцебиение (синусовая тахикардия) — ощущение «трепыхания» в грудной клетке, которое возникает при какой-либо двигательной активности.
Стадии болезни
Существует несколько вариантов классификаций сердечной недостаточности по стадиям. Нью-Йоркская кардиологическая ассоциация предлагает деление ХСН на 4 функциональных класса:
- 1 ФК — отсутствие симптомов (одышки, сердцебиения, слабости) при физической нагрузке.
- 2 ФК — одышка и слабость возникают при умеренных физнагрузках. Устойчивость к нагрузкам снижается. В покое жалоб нет.
- 3 ФК — симптомы СН есть в покое, при выполнении незначительной физической нагрузки они усиливаются.
- 4 ФК — неспособность выполнить минимальную физическую нагрузку без усиления одышки, сердцебиения, слабости, которые есть и в покое.
Основные причины заболевания
Есть много факторов, которые способны вызвать развитие левожелудочковой недостаточности:
- инфаркт миокарда — это наиболее распространённая причина;
- высокое давление, которое носит постоянный характер;
- аритмия, вызывающая существенное снижение способности сердца перекачивать кровь;
- воспаление в сердечных тканях;
- расширения полостей сердца патологического характера могут иметь различную природу, но имеют при этом общее осложнение — левожелудочковая недостаточность;
- поражения клапанов врождённого или приобретённого типа;
- ишемия;
- травмы головы;
- сложные операции;
- повреждение лёгочной артерии;
- коронарный синдром, переросший в острую форму;
- нефрит;
- многие патологии лёгких;
- заболевания, вызывающие скопление жидкости в организме;
- воздействие на сердце токсинов или тяжёлых металлов.
Сердце человека состоит из четырех камер, из которых самым развитым является левый желудочек. Толщина мышечной стенки в нем в норме достигает 1 см, благодаря его работе кровоснабжаются все внутренние органы.
Поэтому левожелудочковая сердечная недостаточность – самое частое проявление нарушенной работы миокарда. Вследствие снижения сократительной способности мышечной ткани в основном страдает насосная функция.
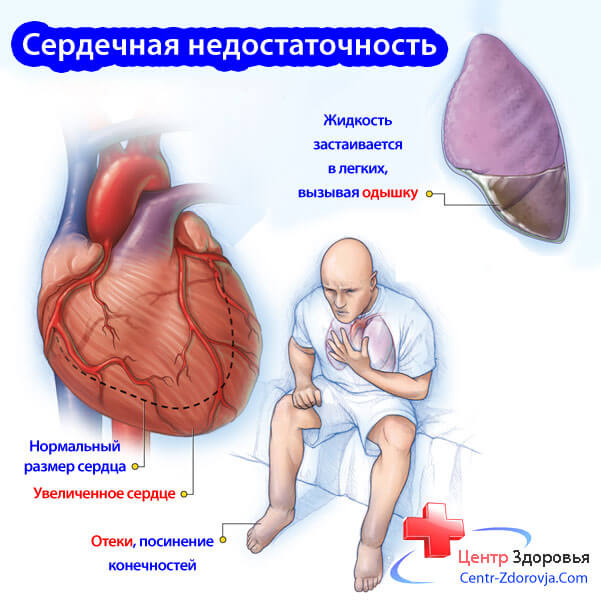
Сердечной недостаточностью принято считать патологическое состояние, которое связано с ослаблением силы, частоты или регулярности сердечных сокращений.
Подобные нарушения работы сердца ведут к недостаточному кровотоку в тканях и органах, их кислородному голоданию и проявляются определенной совокупностью симптомов, свидетельствующих о застое в кругах кровообращения. Симптомы сердечной недостаточности у женщин встречаются столь же часто, как у мужчин.
- Кардиомиопатия.
- ИБС.
- Инфаркт миокарда.
- Кардиогенный отек легких.
- Симптоматическая артериальная гипертензия.
- Митральный стеноз.
- Обширное хирургическое вмешательство.
- Травма головного мозга.
- Заболевания инфекционной природы.
- Токсическое воздействие на миокард (прием лекарственных препаратов, употребление алкоголя).
У людей, страдающих различными патологиями сердца, больных с гипертонией и инфарктом миокарда, нередко развивается левожелудочковая недостаточность. Основное проявление заболевания – отек легких, при котором происходит нарушение сократительной способности миокарда левого желудочка.
Возможно два типа развития заболевания:
- острая левожелудочковая недостаточность;
- хроническая форма.
Гипертония уйдет. за 1 рубль!
Почему слабеет сердце
При самых разных кардиальных патологиях к сердцу может притекать слишком много крови, оно может быть слабым или затрудняется качать кровь против повышенного давления в сосудах (см. также причины боли в сердце ). В любом из этих случаев основное заболевание может осложниться сердечной недостаточностью, об основных причинах которой стоит рассказать.
Миокардиальные причины
Они связаны с непосредственной слабостью сердечной мышцы в результате:
- воспаления (миокардит )
- некроза (острый инфаркт миокарда)
- расширения полостей сердца (дилятационная миокардиопатия)
- истощения мышцы (миокардиодистрофии)
- нарушений питания миокарда (ишемическая болезнь, атеросклероз венечных сосудов, сахарный диабет).
- сдавление сердца воспалительным выпотом в сердечной сумке (перикардит)
- кровью (при ранениях или разрывах сердца)
- фибрилляции на фоне поражений током
- мерцательная аритмия
- пароксизмальная тахикардия
- фибрилляция желудочков
- передозировка сердечных гликозидов, антагонистов кальция, адреноблокаторов
- алкогольная миокардиопатия
Перегрузка объемом также приводит к симптомам недостаточности сердца
Еще перегрузка может быть при тромбэмболии легочной артерии, пневмонии, обструктивных болезнях легких и бронхиальной астме.
Комбинированные варианты развиваются при слабости сердечной мышцы и возрастании нагрузки на сердце, например, при сложных пороках сердца (тетраде Фалло).
Лечение
ОСН — показание для экстренной госпитализации
На догоспитальном этапе, до приезда «скорой», важно оказать помощь на месте, исключить дополнительные нагрузки. Пациента нужно удобно усадить, проследить, чтобы был приток свежего воздуха, измерить артериальное давление
При АД не ниже 100 мм рт. ст. дать под язык таблетку нитроглицерина. Для уменьшения венозного возврата и нагрузки на сердце можно опустить ноги и руки в горячую воду. Полезно будет разжевать таблетку аспирина, а при гипертоническом кризе — принять антигипертензивный препарат.
В условиях стационара лечение проводят под постоянным мониторингом АД, пульса, частоты дыхательных движений, сатурации, ЭКГ, диуреза, температуры до стабилизации состояния. Контроль многих показателей в условиях реанимации осуществляется через специальный аппарат — кардиомонитор.
Подход к терапии ОСН всегда индивидуальный и зависит от формы, причины и тяжести сердечной недостаточности, а также показателей давления, пульса, сатурации, сердечного ритма и других важных параметров. При остановке сердца проводят массаж сердца и дефибрилляцию — «запуск» сердечной мышцы с помощью высоковольтного аппаратного импульса тока.
Оксигенотерапия при ОСН
Оксигенотерапия — применение кислорода в лечении. Оно показано при недостаточном насыщении крови и тканей кислородом (гипоксии), которое часто присутствует при различных формах ОСН. При этом используют увлажненную кислородно-воздушную смесь, состав и скорость подачи которой определяет врач. При отеке легких кислород подают через спирт или специальные вещества, которые подавляют пенообразование.
Медикаментозное лечение ОСН
Лекарственные препараты вводят преимущественно внутривенным путем. Из медикаментозных средств используют:
- Наркотические анальгетики и седативные средства. Подавляют боль при острой ишемии миокарда, устраняют панику и страх, способствуют расширению вен и уменьшению преднагрузки на сердце.
- Вазодилятаторы. Снижают пред- и постнагрузку на сердце за счет расширения вен и мелких артериол капиллярного русла, улучшают кровоснабжение тканей. Эти средства не применяют при снижении АД.
- Диуретики. Обладают мочегонным эффектом. Способны быстро расширять вены, устранять отек легких и снижать давление в артериях малого и большого круга кровообращения.
- Фибринолитические средства для тромболизиса (растворения тромбов). Используются при инфарктах миокарда. Они эффективны в течение первых 4–6 часов развития инфаркта (максимально — до 12 часов).
- Антикоагулянты препятствуют тромбообразованию. Показаны при острой ишемии, нарушениях ритма, рисках ТЭЛА.
- Кардиотонические средства и вазопрессоры. Назначают для стабилизации давления и повышения сократительной способности миокарда. Показаны при тяжелой гипотензии, используются краткосрочно. Способны вызывать сужение периферических сосудов и ухудшать оксигенацию тканей кислородом, могут увеличивать потребность сердечной мышцы в кислороде.
- Антиаритмические средства.
- Бета-блокаторы, применяют при определенных состояниях со стойким повышением АД и тахикардии.
Если ОСН развивается на фоне тяжелых болезней органов дыхания, крови, почек, септических состояний, требуется соответствующее лечение причинной патологии.
Профилактика и лечение сердечной недостаточности
Основная профилактика сердечной недостаточности состоит в предотвращении (контроль АД, диета, физическая активность, поддержание оптимального веса), раннем выявлении и адекватной терапии провоцирующих ее развитие сердечно-сосудистых заболеваний.
В лечении сердечной недостаточности применяется комплексный подход.
Фармакотерапия включает в себя назначение препаратов для снижения АД, ингибиторов АПФ, диуретиков, бета блокаторов, сердечных гликозидов и т.д.
Немедикаментозная терапия — щадящая лечебная физкультура, сбалансированное питание с ограничением поваренной соли и жидкости, избегание стрессов и перегрузок.
При длительной и тяжелой сердечной недостаточности может потребоваться хирургическое лечение:
- коронарное шунтирование (восстановление кровотока в артериях сердца путем обхода места сужения коронарного сосуда с использованием сосудистых протезов);
- ангиопластика (механическое расширение суженного просвета коронарной артерии с помощью специальных устройств);
- хирургия клапанов сердца (использование механического или биологического протеза для реконструкции или полной замены дефектного сердечного клапана);
- имплантация ресинхронизирующих устройств (вживление специальных приборов, которые помогают работать сердцу в правильном режиме);
- имплантация аппаратов вспомогательного кровообращения (искусственных желудочков сердца);
- трансплантация сердца и другие кардиохирургические операции.
Методы выявления
Поскольку симптомы сердечно-легочной недостаточности могут указывать на ряд других заболеваний, кардиологи, для определения точного диагноза, проводят ряд необходимых мероприятий, которые включают в себя:
- Изучение жалоб больного.
- Рентгенологическое обследование легких, которое позволяет определить изменения в легочной системе и размерах сердца.
- Если предыдущее исследование не привело к точному диагнозу, дополнительно делается КТ грудины.
- Для определения степени повреждения сердца, обязательно проводится УЗИ.
- Для определения давления в легких и сердце проводят инвазивную манометрию и катетеризацию.
- В запущенных случаях, необходимо провести ЭКГ, которая покажет степень изменений в органах.
Возможные осложнения
При левожелудочковой сердечной недостаточности могут развиваться следующие осложнения:
- Ангина: возникает на фоне снижения количества крови, текущей к сердцу.
- Фибрилляция предсердий: нерегулярный сердечный ритм, который может увеличить риск появления инсульта и тромбофлебита.
- Кардиальная кахексия (cardia cachexia): непреднамеренная потеря веса не менее 7,5% от нормального веса в течение шести месяцев, что нередко угрожает жизни при отсутствии дополнительного питания.
- Проблемы с сердечным клапаном: повышенная нагрузка на сердце приводит к нарушению работы клапанов, чаще всего митрального и аортального.
- Инфаркт миокарда: сердечная мышца повреждается из-за отсутствия нормального питания в течение длительного периода времени.
- Нарушение функции почек: снижение их функции довольно распространено у больных с ЛЖСН. Если почки получают меньше крови, может возникнуть почечная недостаточность, требующая диализного лечения.
- Повреждение печени: жидкость, накапливающаяся в организме при ЛЖСН, оказывает давление на печень, что может вызвать рубцевание ее клеток с дальнейшим затруднением работы органа.
- Правожелудочковая сердечная недостаточность: на фоне ЛЖСН кровь застаивается в малом кругу кровообращения, который движется через легкие, тем самым ослабляя правую сторону сердца.
Причины левожелудочковой недостаточности
Левожелудочковая недостаточность развивается вследствие перегрузки или сильного поражения именно левосторонних отделов сердца. Недостаток поступления питательных веществ и невозможность сердечной мышцы полноценно выполнять свою работу провоцирует патогенный застой крови в левых отделах сердца, что влечет за собой развитие таких опасных состояний, как сердечная астма и отек легких.
Левожелудочковая недостаточность может развиваться в результате таких патологических факторов:
- острый инфаркт миокарда;
- гипертоническая болезнь;
- пороки сердца;
- гипертиреоз;
- острый миокардит;
- тяжелое алкогольное или наркотическое отравление;
- опухоли левых сердечных отделов.
Левожелудочковая недостаточность – очень опасное состояние, которое требует немедленной диагностики и скорейшего лечения, поскольку очень часто сочетается с правосторонней сердечной недостаточностью и может повлечь внезапный летальный исход. Ни рискуйте здоровьем! Обратитесь в надежную проверенную клинику за по-настоящему качественной медицинской помощью.
Доверяйте Ваше здоровье профессионалам! ОН КЛИНИК
Хирургическое лечение недостаточности митрального клапана
КЛАСС I
-
1. Пациенты с острой тяжелой митральной недостаточностью (Уровень достоверности: B)
-
2. Пациенты с хронической тяжелой недостаточностью митрального клапана и СН II, III, IV ФК по NYHA, при отсутствии тяжелой дисфункции ЛЖ (тяжелая дисфункция ЛЖ определяется как фракция выброса меньше 30%) и/или КСР больше 55 мм. (Уровень достоверности: B)
-
3. Асимптомные пациенты с хронической тяжелой митральной недостаточностью и легкой, умеренной дисфункцией ЛЖ, фракция выброса 30-60% и/или КСР больше или равно 40 мм. (Уровень достоверности: B)
-
4. Более показана пластика, чем протезирование митрального клапана у большинства пациентов с тяжелой хронической митральной недостаточностью, которым необходима операция, и пациенты должны быть направлены в хирургические центры с большим опытом по восстановлению МК. (Уровень достоверности: C)
КЛАСС IIА
-
1. Показана пластика МК у асимптомных пациентов с тяжелой хронической митральной недостаточностью и нормальной функцией ЛЖ (фракция выброса больше 60% и КСР меньше 40 мм), у которых вероятность хороших результатов пластики клапана больше 90 %. (Уровень достоверности: B)
-
2. Показано вмешательство на МК у асимптомных пациентов с тяжелой хронической митральной недостаточностью с нормальной функцией ЛЖ и пароксизмом фибрилляции предсердий. (Уровень достоверности: C)
-
3. Показано вмешательство на МК у асимптомных пациентов с тяжелой хронической митральной недостаточностью с сохраненной функцией ЛЖ и легочной гипертензией (систолическое давление ЛА больше 50 мм рт.ст. в покое или больше 60 мм рт.ст. при нагрузке). (Уровень достоверности: C)
-
4. Показано вмешательство на МК у пациентов с тяжелой хронической МР*, развившейся в результате первичной патологии митральных структур, симптомами III-IV ФК по NYHA и тяжелой дисфункцией ЛЖ (фракция выброса мене 30% или КСР больше 55 мм), которым больше подходит восстановление МК. (Уровень достоверности: C)
КЛАСС IIБ
- Возможна пластика митрального клапана у пациентов с хронической тяжелой недостаточностью митрального клапана, вследствие тяжелой дисфункции ЛЖ (фракция выброса менее 30%), у кого, несмотря на оптимальную терапию СН, включая бивентрикулярный кардиостимулятор, присутствуют симптомы III-IV ФК по NYHA. (Уровень достоверности: C)
КЛАСС III
-
1. Вмешательство на митральный клапан не показано асимптомным пациентам с митральной недостаточностью и нормальной функцией ЛЖ (фракция выброса более 60% и КСР менее 40 мм), у которых есть существенные сомнения о возможности пластики МК. (Уровень достоверности: C)
-
2. Изолированная операция МК не показана пациентам с легкой или умеренной митральной недостаточностью. (Уровень достоверности: C)
Во многих случаях, тип операции — пластика или протезирование МК важна в выборе времени операции. Хотя тип оперативного вмешательства до операции фактически никогда не определяется, во многих случаях выбор оперативного вмешательства может быть определен заранее. Летальность при плановых операциях по поводу митральной недостаточности после протезирования митрального клапана составляет 2 – 7%, после пластики митрального клапана 1 – 4%. В настоящее время используют три основных метода коррекции митральной недостаточности: пластика клапана, протезирование митрального клапана с частичным или полным сохранением хордального аппарата и протезирование митрального клапана без сохранения хордального аппарата. В большинстве случаев пластика клапана является операцией выбора и должна выполняться всегда, когда это возможно.
Своевременность оперативного вмешательства позволяет добиться хороших результатов хирургической коррекции пороков сердца, уменьшает степень оперативного риска и улучшает отдаленные результаты хирургического лечения.
Течение заболевания и стратификация риска при ОСН
Стратификация риска – одно из наиболее значимых в практическом отношении направлений научных исследований ОСН. В
то же время на стратификацию риска как на систему медицинской оценки возлагаются функции, с выполнением которых
с помощью традиционных классификаций справиться трудно: выбор типа медицинской помощи (например, решение вопроса
о том, следует больного госпитализировать или нет, а если да – то в отделение интенсивной терапии или отделение
общего типа), методов мониторинга за состоянием больных, средств лечения (из числа стандартных или резервных),
планирования продолжительности пребывания в клинике, тактики ведения больного на амбулаторном этапе.
Число пациентов, доставляемых в клиники по поводу СН, очень велико. В США, например, оно составляет около 1 млн
в год, однако примерно в половине этих случаев госпитализация не требуется . Поэтому полезно выделять
больных ОСН с наибольшим риском, явно нуждающихся в госпитализации (в отделения интенсивной терапии).
Сопоставление соответствующих критериев, предлагаемых группами наиболее авторитетных международных экспертов в
последние годы, показывает значительное сходство, а также тенденцию к упрощению и сокращению числа критериев с
течением времени (табл. 1) .
Печальные факты
Между тем, прогноз СН неблагоприятен, если не сказать – фатален. При появлении некоторых первичных симптомов заболевания (например, отека легких) сразу же возникает угроза летального исхода. Данные статистики неутешительны – в течение 3-5 лет от сердечной недостаточности умирает 50% больных, а через 9 лет в живых остается лишь 0,2%, конечно, при условии, что при этом не проводилось соответствующее лечение заболевания.
Обычное медикаментозное лечение позволяет лишь поддерживать жизнь таких больных в состоянии глубокой инвалидности с частыми госпитализациями. Конечно, есть радикальный способ помочь им – пересадить новое сердце. Однако существенные ограничения для данного вмешательства (возрастной лимит, дороговизна операции, отсутствие достаточного количества донорских сердец) делает его нереальным для большинства страдающих СН. Сейчас начали говорить о новом, многообещающем методе восстановления одряхлевшей мышцы сердца, основанном на посадке так называемых «стволовых» клеток. Но, к сожалению, для практического использования – это дело довольно отдаленного будущего.








