Хроническая легочно-сердечная недостаточность (лёгочное сердце)
Содержание:
Лечение
Главным является устранение причины. Следует прекратить курение, в том числе пассивное. Нужно избегать вдыхания пыли, пламени, дыма, воздействия пониженной температуры воздуха. При наличии инфекционного заболевания органов дыхания нужно лечить его соответствующими антибиотиками. При заболевании ХОБЛ оксигенотерапия (вдыхание воздуха или газовой смеси с повышенным содержанием кислорода) может улучшить состояние больного. Может использоваться длительная ночная оксигенотерапия. По показаниям больному назначают дыхание с положительным давлением в конце выдоха (вспомогательная искусственная вентиляция лёгких).
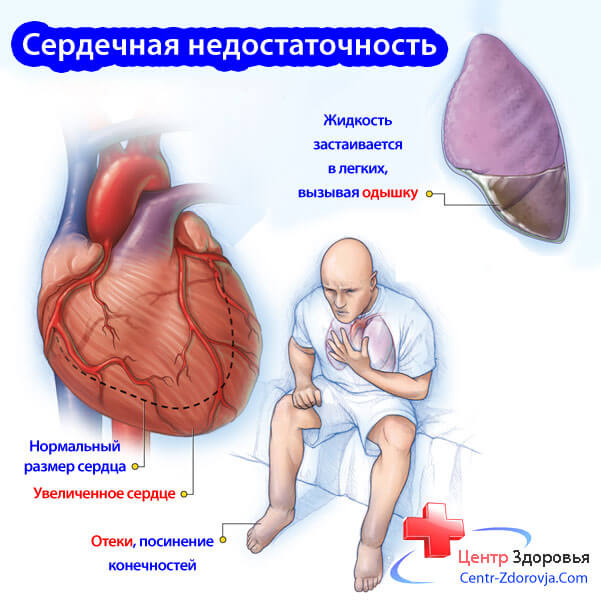
Лёгочное сердце может привести к сердечной недостаточности, ухудшению дыхания вследствие отека легких, отеку ног и увеличению печени из-за повреждения тканей. В этом случае для улучшения состояния больного используют диуретики (мочегонные — для уменьшения нагрузки на сердце), иногда нитраты (для улучшения кровотока), ингибиторы фосфодиэстеразы, и изредка инотропы (для улучшения сердечной сократимости). Появление сердечной недостаточности у больных лёгочным сердцем является показателем того, что больной может умереть.
При заболевании ХОБЛ и хроническим легочным сердца может произойти увеличение вязкости крови и способствует легочной гипертензии (повышению сопротивления сосудов лёгких). Если гематокрит (часть объёма крови, приходящаяся на эритроциты) выше 60%, то для сокращения избыточного количества красных кровяных клеток может использоваться кровопускание.
Для облегчения удаления мокроты из органов дыхания могут использоваться муколитические средства (лекарства от кашля, разжижающие мокроту), например — бромгексин и карбоцистеин.
Для предотвращения образования тромбов все больные лёгочным сердцем могут принимать препараты, разжижающие кровь.
Если лечение медикаментами не помогает, то может потребоваться пересадка сердца. Однако поскольку легкие повреждены — требуется пересадка и сердца, и обоих лёгких. А из-за нехватки доноров эта операция делается редко, например в Северной Америке — только 10-15 раз в год. В среднем после пересадки сердца и обоих лёгких половина больных умирает через 5 лет.
При развитии шокового состояния и наступлении клинической смерти нужно провести реанимационные мероприятия в полном объёме (массаж сердца, интубация, ИВЛ). Если реанимационные мероприятия прошли успешно, необходима срочная операция с целью удаления тромба из ствола лёгочной артерии или введения тромболитических препаратов в лёгочную артерию через зонд.
Каждый год из-за этого заболевания умирает около 20 000 человек, а число госпитализаций доходит до 280 000. Несмотря на достигнутые за последние десятилетия очевидные успехи в терапии лёгочного сердца, смертность больных остается высокой. Течение и прогноз зависят от основного заболевания и степени лёгочной гипертензии. 10-50% пациентов живут свыше 5 лет (этот показатель повышается при регулярных ингаляциях кислорода). При хронической обструктивной болезни лёгких с развитием лёгочного сердца смертность в течение 3 лет достигает 30-50%.
Симптоматика недуга
В обостренном состоянии, сердечно-легочная недостаточность проявляется следующим образом:
- Дыхание больного становится поверхностным.
- Человек испытывает удушье, острую нехватку кислорода.
- Появляется бледность кожного покрова.
- Больной покрывается холодным потом.
- В области грудины ощущается острая боль.
Если же заболевание перешло в хроническую форму, симптомы проявляются несколько иначе. На первых порах, недуг развивается практически незаметно для больного. Со временем, появляется:
- одышка,
- учащенное сердцебиение,
- пульсация вен на шее,
- боль в области сердца,
- нарушения неврологического характера,
- отечность.
Поначалу эти симптомы появляются только после физической нагрузки. С развитием заболевания, явные признаки становятся более выраженными.
Диагностика легочного сердца
- Исследование центрального венозного давления (ЦВД) – при этой патологии оно значительно повышается. Нормальные значения ЦВД – 5-12 mm H2O.
- Рентгенологическое исследование – как правило, проводится рентгенография грудной клетки. Позволяет выявить признаки заболевания дыхательных путей, расширение правого сердца, расширение легочной артерии, обеднение сосудистого рисунка на периферии легких.
- ЭхоКГ – позволяет оценить гипертрофию правого желудочка, наличие или отсутствие дилатации его полости, определить давление в легочной артерии.
- Катетеризация сердца – введение катетера в полость сердца (в правые отделы), с целью прямого измерения давления в полостях сердца и в легочной артерии.
- Исследование функции внешнего дыхания – определяет выраженность и тяжесть легочной патологии.
Лечение легочного сердца в домашних условиях
Лечение острого и подострого легочного сердца требует госпитализации, в дальнейшем целесообразно диспансерное наблюдение, а в домашних условиях должны соблюдаться все предписания врача.
Во время лечения первичной легочной гипертензии основное внимание обращают на снижение систолического АД в легочной артерии, назначают дезагреганты, ингибиторы простагландинов (индомегацин), антикоагулянты. Лечение осложнений хронического легочного сердца заключается в коррекции гипоксии
Пациенты с бронхолегочной формой хронического легочного сердца длительное время сохраняют работоспособность, но присоединение сердечной недостаточности резко ухудшает прогноз, и болезнь приобретает прогрессивное течение, часто со смертельным исходом. В случае ранней диагностики легочной гипертензии возможно продлить жизнь больного на 15-20 лет.
К каким докторам обращаться, если у Вас легочное сердце
Во время рентгенологического исследования обнаруживают изменения в зависимости от стадии и характера заболевания легких. Сначала при выраженной эмфиземе определяют малое висячее сердце с признаками гипертрофии и дилатации правого желудочка, увеличение тени корней легких. Выпячивается конус легочной артерии в прямой и правой косой проекциях за счет сглаживания талии сердца, имитирующий его митральную конфигурацию. Тень ствола легочной артерии расширена, увеличивается ее диаметр, появляются признаки ампутации ветвей. Прогрессирование заболевания характеризуется увеличением правого желудочка, который оттесняет левый назад. В стадии декомпенсации сердце расширено вправо вследствие расширенного правого предсердия.
Электрокардиографическая диагностика легочного сердца основывается на таких признаках:
- ротация сердца;
- диффузные изменения в миокарде;
- гипертрофия правого желудочка.
В стадии декомпенсации легочного сердца у больных молодого возраста нужно дифференцировать врожденные и приобретенные пороки сердца, после 40 лет — атеросклеротический кардиосклероз в сочетании с бронхолегочной патологией. В отличие от бронхолегочной патологии, декомпенсации легочного сердца предшествует длительная (годы) дыхательная недостаточность, ей не характерна гипертрофия левых отделов сердца, мерцательная аритмия (возможна только в поздних стадиях хронического легочного сердца).
При хроническом легочном сердце отеки на ногах теплые, всегда наблюдается вторичная полицитемия. Инструментальные методы исследования, в частности эхокардиография, определение артериального давления в малом круге кровообращения, данные рентгенологического исследования позволяют диагностировать
Патогенез
Ключевое звено патогенеза «легочного сердца» — увеличение постнагрузки на правый желудочек, обусловленное легочной гипертензией и приводящее сначала к гипертрофии, а затем к дилатации правого желудочка. При физнагрузках потребность тканей в кислороде возрастает, особенно это касается гипертрофированного правого желудочка, который неспособен адекватно возросшей потребности увеличивать выброс в условиях легочной гипертензии. Это объясняет появление типичных проявлений: боли в зоне сердца, обмороки, одышка.
Со временем, по мере декомпенсации, появляется застой в большом круге кровообращения. Из-за этого увеличивается печень, появляются отеки. Это значит, что формируется правожелудочковая недостаточность в острой или хронической форме.
Диагностика
Для диагностики важен не только сбор анамнеза и учет симптоматики, но и лабораторная и инструментальная диагностика. Обследование на легочное сердце проводится всем, у кого обнаружена хотя бы одна причина (фактор) развития данной патологии. На рентгенограммах грудной клетки заметно проксимальное расширение легочной артерии с дистальным ослаблением сосудистого рисунка, а также увеличение размеров правого желудочка.
Проводят ЭКГ-диагностику, которая обнаруживает типичные признаки гипертрофии правого желудочка. Это может быть зубец QR в отведении V, отклонение электрической оси вправо, доминантный зубец R в отведениях V1-V3. Признаки имеют зависимость со степенью легочной гипертензии. Но, по той причине, что легочная гипервентиляция и буллы при хронической обструктивной болезни легких вызывают перестройку сердца, такие методы как рентгенография, физикальное обследование и электрокардиография могут оказаться частично нечувствительными.
Чтобы оценить функцию правого и левого желудочков, применяют методы визуализации сердца: радионуклидное сканирование или ЭхоКГ. Эхокардиография нужно для оценки систолического давления правого желудочка. Но нередко возможность ее выполнения технически ограничена при болезнях легких у пациента. Подтверждение диагноза в части случаев проводится с помощью катетеризации правых отделов сердца.
Лечение[править]
Главным является устранение причины. Следует прекратить курение, в том числе пассивное. Нужно избегать вдыхания пыли, пламени, дыма, воздействия пониженной температуры воздуха. При наличии инфекционного заболевания органов дыхания нужно лечить его соответствующими антибиотиками. При заболевании ХОБЛ оксигенотерапия (вдыхание воздуха или газовой смеси с повышенным содержанием кислорода) может улучшить состояние больного. Может использоваться длительная ночная оксигенотерапия. По показаниям больному назначают дыхание с положительным давлением в конце выдоха (вспомогательная искусственная вентиляция лёгких).
Пересаженное сердце в грудной клетке.
Лёгочное сердце может привести к сердечная недостаточности, ухудшение дыхания вследствие отека легких, отек ног и увеличение печени из-за повреждения тканей. В этом случае для улучшения состояния больного используют диуретики (мочегонные — для уменьшения нагрузки на сердце), иногда нитраты (для улучшения кровотока), ингибиторы фосфодиэстеразы, и изредка инотропы (для улучшения сердечной сократимости). Появление сердечной недостаточности у больных лёгочным сердцем является показателем того, что больной может умереть.
Для устранения одышки часто используют кислород. Кроме того кислород помогает расслабить кровеносные сосуды и облегчает состояние правого желудочка. Кислород подают при расходе 2 литра в минуту. Избыток кислорода может быть вреден для пациентов, поскольку недостаток кислорода в организме (гипоксия) является главным стимулом дыхания. Если такая резко устранить недостаток кислорода путём его избыточной подачи, то отсутствие сигналов для дыхательного центра может привести к остановке дыхания. Если у больных есть хрипы, в большинстве случаев нужно использовать бронходилататоры. Чтобы улучшить состояние кровеносных сосудов в легких были разработаны различные препараты. В некоторых случаях используются антагонисты кальция, которые расширяют кровеносные сосуды, но они работают только в нескольких случаях. Разработаны другие новые препараты, которые вводятся внутривенно или ингаляционно, например — простациклин.
При заболевании ХОБЛ и хроническим легочным сердца может произойти увеличение вязкости крови и способствует легочной гипертензии (повышению сопротивления сосудов лёгких). Если гематокрит (часть объёма крови, приходящаяся на эритроциты) выше 60%, то для сокращения избыточного количества красных кровяных клеток может использоваться кровопускание.
Для облегчения удаления мокроты из органов дыхания могут использоваться муколитические средства (лекарства от кашля, разжижающие мокроту), например — бромгексин и карбоцистеин.
Для предотвращения образования тромбов все больные лёгочным сердцем могут принимать препараты, разжижающие кровь.
Если лечение медикаментами не помогает, то может потребоваться пересадка сердца. Однако поскольку легкие повреждены — требуется пересадка и сердца, и обеих лёгких. А из-за нехватки доноров эта операция делается редко, например в Северной Америке — только 10-15 раз в год. В среднем после пересадки сердца и обоих лёгких половина больных умирает через 5 лет.
Каждый год из-за этого заболевания умирает около 20 000 человек, а число госпитализаций доходит до 280 000. Несмотря на достигнутые за последние десятилетия очевидные успехи в терапии лёгочного сердца, смертность больных остается высокой. Течение и прогноз зависят от основного заболевания и степени лёгочной гипертензии. 10-50% пациентов живут свыше 5 лет (этот показатель повышается при регулярных ингаляциях кислорода). При хронической обструктивной болезни лёгких с развитием лёгочного сердца смертность в течение 3 лет достигает 30-50%.
Последствия легочного сердца
Основными последствиями при хроническом легочном сердце являются:
- инфаркт миокарда;
- язвенная болезнь желудка;
- цирроз печени;
- геморрой;
- варикозное расширение вен.
Инфаркт миокарда
кардиомиоцитовнизкое содержание кислорода в артериальной кровиРиск этого осложнения повышают следующие факторы:
- курение (ведет к спазму коронарных сосудов);
- повышенное содержание холестерина в крови (из-за несоблюдения диеты);
- атеросклероз (отложение холестериновых бляшек в коронарных сосудах);
- отказ от поддерживающего медикаментозного лечения.
Язвенная болезнь желудка
Другими предрасполагающими к этому осложнению факторами являются:
- нерегулярное питание;
- алкоголизм;
- потребление чрезмерно острой, соленой или кислой пищи;
- наличие хронического гастрита;
- инфекция Helicobacter Pylori.
Клиническая картина
Острое легочное сердце проявляется сильной болью в груди, резко учащенным дыханием, падением артериального давления (вплоть до развития шока), диффузным цианозом, набуханием шейных вен, увеличением печени и болями в правом подреберье. Сердце расширяется вправо, усиливается II тон сердца над легочным стволом. На ЭКГ нарастает тахикардия и признаки перегрузки правого предсердия и правого желудочка.
В фазе компенсации хронического легочного сердца клиническая картина характеризуется главным образом симптоматикой основного заболевания и постепенным присоединением клинических признаков увеличения правых отделов сердца. В фазе декомпенсации хронического легочного сердца основной жалобой больных является одышка, которая усиливается при физическом напряжении, вдыхании холодного воздуха, в положении лежа. Одышка связана с выраженным снижением уровня кислорода в крови при развитии сердечной недостаточности.
Нередко больные жалуются на боли в области сердца, не связанные с физической нагрузкой и не прекращаемые приемом нитроглицерина. Причинами болей в области сердца при хроническом легочном сердце являются дистрофические изменения в миокарде, а также недостаточность коронарного кровообращения в увеличенном правом желудочке. Важным признаком легочного сердца является набухание шейных вен на вдохе и выдохе и синюшность кожных покровов
Важно заметить, что на фоне «теплого» цианоза, характерного для легочного заболевания, появляется «холодный», характерный для заболеваний сердца. Цианоз усиливается при обострении воспалительного процесса, упорном кашле
Артериальное давление нормальное или пониженное, пульс учащен. У больных легочным сердцем имеется склонность к понижению температуры, и даже при обострении воспаления легких и бронхов температура редко превышает 37 °C.
При выраженной легочно-сердечной недостаточности нарастают отеки, увеличивается печень, снижается количество выделяемой мочи, возникают нарушения со стороны нервной системы (головные боли, головокружение, шум в голове, сонливость), связанные с недостаточным поступлением кислорода в головной мозг. Основные симптомы легочного сердца становятся более выраженными на фоне обострения воспалительного процесса в легких.
Лечение легочного сердца
Терапия хронического легочного сердца заключается в лечении хронического легочного заболевания, которое привело к данному состоянию. Альвеолярную гипоксию устраняют при помощи достаточной ингаляции кислорода и уменьшения бронхиальной обструкции. Когда гипоксия уменьшается, снижается легочная гипертензия, симптомы также угасают. Прогноз при легочных заболеваниях в значительной мере улучшает применение длительной оксигенотерапии с помощью концентраторов кислорода. В качестве бронходилататора рекомендуется применять препарат аминофиллин. Его влияние на миокард характеризуется усилением тахикардии и увеличением потребности миокарда в кислороде. Его нельзя назначать пациенту вместе с любыми сердечными гликозидами.
Лечение диуретиками
Лечение данным классом препаратов нужно при развитии правожелудочковой сердечной недостаточности
С осторожностью применяют для уменьшения отеков петлевые диуретики, потому что есть риск развития метаболического алкалоза и последующего уменьшения вентиляции легких. Проводят мониторирование ра02, раС02 и рН
Лечение сердечными гликозидами
Терапия выраженной сердечной недостаточности может проводиться при помощи гликозидов. Нужно учитывать, что даже небольшие дозы сердечных гликозидов при «легочном сердце», респираторном ацидозе, гипоксии, метаболическом алкалозе может вызвать развитие гликозидной интоксикации и аритмий сердца. Чаще всего сердечные гликозиды назначают при присоединении тахиаритмии или левожелудочковой сердечной недостаточности.
Вазодилатация
Назначение вазодилататоров в небольшой мере снижает легочную гипертензию, но может существенно ухудшить газообмен и вызвать системную артериальную гипотензию. При хронических легочных заболеваниях (в том числе, при ХОБЛ) вазодилатоторы не увеличивают продолжительность жизни пациента и не влияют на ее качество.
Кровопускание
Иногда с целью уменьшить сопротивление сосудов легких и снизить давление в легочной артерии больному назначается кровопускание. Оно рекомендовано при увеличении гематокрита более 55-60%. Удаляют кровь в объеме 200-300 мл, ориентируясь на уровень артериального давления и самочувствия человека. Однократное кровопускание позитивно влияет на состояние больного человека. Но повторные такие процедуры, как правило, не стабилизируют состояние человека, у которого нашли «легочное сердце» в хронической форме.
Симптомы
 Одним из первых симптомов ХЛС является одышка при физической нагрузке, а также в положении лежа.
Одним из первых симптомов ХЛС является одышка при физической нагрузке, а также в положении лежа.
В стадии компенсации хроническое легочное сердце сопровождается выраженными симптомами основного заболевания и первыми признаками гиперфункции и гипертрофии правых отделов сердца.
В стадии декомпенсации легочного сердца у больных появляются такие жалобы:
- одышка, усиливающаяся при физической нагрузке, вдыхании холодного воздуха и попытках лечь;
- цианоз;
- боли в области сердца, которые возникают на фоне физической нагрузки и не купируются приемом Нитроглицерина;
- резкое снижение толерантности к физическим нагрузкам;
- тяжесть в ногах;
- отеки на ногах, усиливающиеся к вечеру;
- набухание шейных вен.
При прогрессировании хронического легочного сердца у больного развивается стадия декомпенсации, и появляются абдоминальные расстройства:
- сильные боли в области желудка и в правом подреберье;
- метеоризм;
- тошнота;
- рвота;
- формирование асцита;
- уменьшение количества мочи.
При выслушивании, перкуссии и пальпации сердца определяется:
- глухость тонов;
- гипертрофия правого желудочка;
- дилатация правого желудочка;
- выраженная пульсация слева от грудины и в эпигастральной области;
- акцент II тона в области легочной артерии;
- диастолический шум после II тона;
- патологический III тон;
- правожелудочковый IV тон.
При тяжелой дыхательной недостаточности у больного могут появляться различные церебральные расстройства, которые могут проявляться повышенной нервной возбудимостью (психоэмоциональное возбуждение вплоть до агрессивности или психоза) или подавленностью, нарушениями сна, вялостью, головокружениями и интенсивными головными болями. В некоторых случаях данные нарушения могут завершаться эпизодами судорог и обмороками.
Тяжелые формы декомпенсированного легочного сердца могут протекать по коллаптоидному варианту:
- тахикардия;
- головокружение;
- резкое снижение артериального давления;
- холодный пот.
Диагностика
Тщательный осмотр и не менее детальный сбор анамнеза и жалоб – важнейшие составляющие диагностики гипервентиляционного синдрома. Заболевание всегда вызывает большое количество жалоб на работу тех или иных систем и органов, что сразу может натолкнуть на мысль о гипервентиляционном синдроме. Однако окончательный диагноз возможно поставить лишь в случае, когда органические заболевания органов и систем, на которые жалуется пациент, исключены. Чтобы подтвердить их отсутствие, назначаются дополнительные процедуры: УЗИ органов брюшной полости, ЭКГ, УЗИ сердца, спирография и другие.
Тщательный опрос пациента обычно позволяет выявить определенные тревоги, высокое эмоциональное напряжение и прочие изменения. Это называется положительный психогенный анализ, который также наталкивает доктора на мысль о гипервентиляционном синдроме.
Выявить заболевание можно при помощи простого и бесплатного метода, не требующего специального оборудования. Пациенту необходимо часто и глубоко дышать в течение 5 минут. Если гипервентиляционный синдром действительно присутствует, то симптомы начнут проявлять себя. Так как при проявлении симптомов заболевания в выдыхаемом воздухе и крови уменьшается количество углекислого газа, после начала проявления симптоматики пациенту необходимо дышать воздухом с 5%-ным содержанием углекислого газа (в условиях клиники) или дышать в полиэтиленовый пакет. Это поможет избавиться от симптомов.
Исследователи в области медицины разработали уникальный опросник, по результатам которого можно диагностировать заболевание в 9 случаев из 10.
Диагноз гипервентиляционный синдром не может быть поставлен на основании одного конкретного симптома и по результатам дополнительных исследований, опровергающих проблему с беспокоящим органом или системой. Ведь нарушения дыхательной системы могут свидетельствовать и о наличии ряда других заболеваний, куда более страшных (сердечная недостаточность, бронхиальная астма и так далее). Только индивидуальный подход доктора к пациенту в сочетании с современными методиками исследования и полным комплексным обследованием помогут поставить единственно верный диагноз.