Спирометрия
Содержание:
- Диагностика
- В чем заключается смысл исследования?
- Спирометрическое тестирование
- Функциональные типы обструкции верхних дыхательных путей
- Пикфлоуметрия
- Резюме
- Подготовка к исследованию
- Как проходит исследование?
- Расшифровка (оценка) спирометрии
- Спирометрия: общие сведения
- Расшифровка результатов
- Подготовка пациента
- Методика проведения спирометрии
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается
Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
В чем заключается смысл исследования?
Любая патология в тканях и органах дыхательной системы приводит к нарушению дыхания. Изменение функционального состояния бронхов и легких отражается на спирограмме. Болезнь может затронуть грудную клетку, которая работает как своеобразный насос, легочную ткань, которая отвечает за газообмен и насыщение крови кислородом, или дыхательные пути, по которым должен свободно проходить воздух.
При патологии спирометрия покажет не только сам факт нарушения дыхательной функции, но и поможет врачу понять, какой отдел легких пострадал, как быстро болезнь прогрессирует, и какие лечебные мероприятия помогут лучше всего.
В процессе обследования замеряют сразу несколько показателей. Каждый из них зависит от пола, возраста, роста, массы тела, наследственности, наличия физических нагрузок и хронических заболеваний. Поэтому интерпретация результатов должна производиться врачом, знакомым с историей болезни пациента. Обычно на это исследование пациента направляет врач-пульмонолог, или терапевт.
Спирометрическое тестирование
Функциональные типы обструкции верхних дыхательных путей
Анализируя форму петли поток-объем можно выявить обструкцию верхних дыхательных путей. Различают три функциональных типа обструкции верхних ДП:
- постоянная обструкция
- переменная внутригрудная обструкция
- переменная внегрудная обструкция
(D) Постоянная обструкция верхних дыхательных путей (например, стеноз трахеи 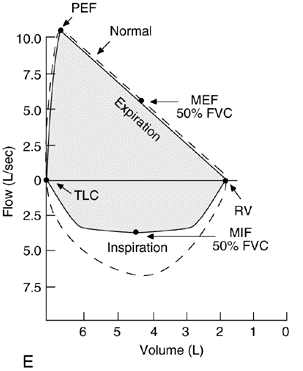 вследствие трахеостомии, двусторонний паралич голосовых связок, зоб).
вследствие трахеостомии, двусторонний паралич голосовых связок, зоб).
При «постоянной обструкции» (т.е. обструкции, геометрия которой остается постоянной в обеих фазах дыхания) происходит ограничение воздушного потока как на вдохе, так и на выдохе. Если постоянная обструкция находится в центральных дыхательных путях, то при анализе петли «поток-объем» обнаруживается снижение объемной скорости потока как на вдохе, так и на выдохе.
Верхняя и нижняя части кривой уплощены, ее конфигурация по форме приближается к прямоугольнику, а легко обнаруживаемый в норме пик потока отсутствует. Контур экспираторного потока похож на инспираторный, скорости середины потока как вдоха (MIF), так и выдоха (MEF) приблизительно равны. (В норме объемная скорость потока на вдохе приблизительно в 1.5 раза выше, чем на выдохе.) Постоянное сужение приводит к ограничению потока в равной степени во время выдоха и во время вдоха.
Динамические факторы оказывают различное воздействие на внутригрудные и внегрудные дыхательные пути (ДП). Внутригрудные ДП во время вдоха поддерживаются открытыми отрицательным плевральным давлением. Во время форсированного выдоха положительное плевральное давление, окружающее ДП, создает компрессию и уменьшает их диаметр. Следовательно, сопротивление ДП повышается только во время выдоха.
Отрицательное давление в просвете внегрудных ДП является причиной их сужения на вдохе. Во время выдоха вышеуказанное давление становится положительным, и диаметр дыхательных путей увеличивается. В норме широкие ДП ведут себя как полуригидные трубки и подвержены только умеренной компрессии. Однако если ДП становятся суженными и пластичными, их сопротивление во время дыхания может заметно колебаться.
(E) Переменная внегрудная обструкция (например, паралич или опухоль голосовой связки) приводит к избирательному ограничению объемной скорости потока воздуха во время вдоха.
Когда парализована одна голосовая связка, она пассивно перемещается в соответствии с градиентом давления вдоль надгортанника. Во время форсированного вдоха она смещается внутрь, что приводит к снижению инспираторного потока и появлению плато. Во время форсированного выдоха парализованная голосовая связка смещается в сторону, поэтому экспираторная кривая не изменена.
Наличие такой обструкции можно легко предположить, когда меняются отношения между объемными скоростями середины потока: скорость вдоха заметно снижается по сравнению со скоростью выдоха (MIF 50%
(F) Переменная внутригрудная обструкция (например, трахеомаляция). Компрессия ДП избирательно увеличивается во время выдоха.
Во время форсированного вдоха отрицательное плевральное давление поддерживает трахею в открытом состоянии, поэтому объемная скорость потока и форма петли не изменяются по сравнению с нормой.
Во время форсированного выдоха вследствие потери структурной прочности происходит сужение трахеи, что выражается в появлении плато и уменьшении потока. Кривая свидетельствует о том, что в начале выдоха поток относительно сохранен. Это наблюдается до того, как происходит компрессия просвета дыхательных путей.
Пикфлоуметрия
Это метод исследования, помогающий определить степень сужения (обструкции) дыхательных путей. Проводится пикфлоуметрия с помощью небольшого аппарата — пикфлоуметра, оснащенного шкалой и мундштуком для выдыхаемого воздуха. Наибольшее применение пикфлоуметрия получила для контроля над течением бронхиальной астмы.
Как проводится пикфлоуметрия
Каждый больной с астмой должен проводить пикфлоуметрию дважды в день и записывать результаты в дневник, а также определять средние значения за неделю. Кроме того, он должен знать свой лучший результат. Снижение средних показателей свидетельствует об ухудшении контроля за течением болезни и начале обострения. При этом необходимо обратиться к врачу или увеличить интенсивность терапии, если пульмонолог заранее объяснил, как это сделать.
График ежедневной пикфлоуметрии
Пикфлоуметрия показывает максимальную скорость, достигнутую в течение выдоха, которая хорошо соотносится со степенью бронхиальной обструкции. Проводится она в положении сидя. Сначала пациент спокойно дышит, затем производит глубокий вдох, берет в губы мундштук аппарата, держит пикфлоуметр параллельно поверхности пола и максимально быстро и интенсивно выдыхает.
Процесс повторяется через 2 минуты, затем еще раз через 2 минуты. В дневник записывается лучший из трех показателей. Измерения делаются после пробуждения и перед отходом ко сну, в одно и то же время. В период подбора терапии или при ухудшении состояния можно проводить дополнительное измерение и в дневные часы.
Как интерпретировать данные
Нормальные показатели для этого метода определяются индивидуально для каждого больного. В начале регулярного использования, при условии ремиссии заболевания, находится лучший показатель пиковой скорости выдоха (ПСВ) за 3 недели. Например, он равен 400 л/с. Умножив это число на 0,8, получим минимальную границу нормальных значений для данного пациента – 320 л/мин. Все, что больше этого числа, относится к «зеленой зоне» и говорит о хорошем контроле над астмой.
Теперь умножаем 400 л/с на 0,5 и получаем 200 л/с. Это верхняя граница «красной зоны» — опасного снижения бронхиальной проходимости, когда необходима срочная помощь врача. Значения ПСВ между 200 л/с и 320 л/с находятся в пределах «желтой зоны», когда необходима коррекция терапии.
Эти значения удобно начертить на графике самоконтроля. Так будет хорошо понятно, насколько контролируется астма. Это позволит вовремя обратиться к врачу при ухудшении состояния, а при длительном хорошем контроле позволит постепенно уменьшить дозировку получаемых лекарств (также лишь по назначению пульмонолога).
Резюме
Спирометрия в ее самой простой форме, как измерение только ЖЕЛ, была введена в медицинскую практику Джоном Хатчинсоном более 170 лет назад2. Ее модификация, разработанная в конце 1940-х годов Робертом Тиффно и Андре Пинелли3, которая заключалась в добавлении элемента дыхательного усилия и измерении объема во времени, привела к исследованию форсированного выдоха, как мы его знаем сегодня. Это исследование является основным диагностическим тестом при оценке функции легких у пациентов с хроническими респираторными заболеваниями, такими как астма и ХОБЛ (является обязательным для их диагностики), и более редкими, такими как идиопатический фиброз легких (в основном для мониторинга заболевания, но также для отбора к лекарственным программам). С 80-х гг. XX, когда стали популярными спирометры на основе пневмотахометрии (расчет объема на основе интегрированного со временем измерения потока), были опубликованы работы, стандартизирующие процедуру так, чтобы можно было сравнивать результаты исследований, проведенных в разных местах и на разном оборудовании. Последняя стандартизация спирометрии, представленная в этой статье, подготовленная под эгидой ATS и ERS, технически никак не меняет исследования. В динамической спирометрии стандартизирован только маневр с форсированным выдохом. Однако критерии оценки качества маневров были немного изменены. Стандартизация является ответом на наиболее распространенные проблемы, возникающие при выполнении спирометрии. Одним из них была невозможность получить 6-секундный выдох, особенно у молодых, здоровых людей и людей с рестриктивными заболеваниями. В настоящее время основным критерием является получение плато, которое должно значительно увеличить процент исследований, которые считаются выполненными правильно. Эксперты также либерализировали свою позицию в отношении спирометрии, которая не соответствует критериям качества, когда результаты исследования достаточно достоверны, чтобы быть клинически полезными. Ценной инициативой является предложение того, что каждое диагностическое спирометрическое исследование должно быть дополнено пробой с бронхолитиком, поскольку правильный результат базового исследования не означает, что пациент не может испытывать значительного улучшения после приема ЛС (клиническая интерпретация такого явления остается отдельной проблемой). В ближайшем будущем следует ожидать изменений в программном обеспечении спирометров с учетом текущей позиции ATS и ERS, что облегчит ее реализацию на практике.
Литература
1. Graham B.L., Steenbruggen I., Miller M.R. и соавт.: Standardization of spirometry 2019 update. An official American Thoracic Society and European Respiratory Society technical statement. Am. J. Respir. Crit. Care Med., 2019; 200: e70–e88
2. Hutchinson J.: On the capacity of the lungs, and on the respiratory functions, with a view of establishing a precise and easy method of detecting disease by the spirometer. Med. Chir. Trans., 1846; 29: 137–161
3. Tiffeneau R., Pinelli A.: Air circulant et air captif dans l’exploration de la fonction ventilatrice pulmonaire. Paris Med., 1947; 37: 624–628
Подготовка к исследованию
На результаты могут существенно повлиять некоторые факторы, которые нельзя не учитывать.
Обследование проводят с утра, натощак. После последнего приема пищи должно пройти минимум 6-8 часов. Допустимо выпить немного теплой воды и съесть один легкий крекер. В день исследования нельзя курить, пить крепкий чай или кофе.
Перед началом не рекомендуется проводить лечебные процедуры, утреннюю гимнастику. Одежду на прием лучше надеть свободную, не стесняющую грудную клетку. Перед спирометрией лучше спокойной посидеть в течение 20 минут.
Также следует сделать перерыв в приеме некоторых лекарственных средств. Например, бронхолитических препаратов:
- Сальбутамола, Беродуала, Вентолина — за 6 часов;
- Серетида, Симбикорта, Фостера, Серевента, Форадила и препарата Оксис — за 12 часов;
- пролонгированных теофиллинов (Спирива) – за сутки.
Как проходит исследование?
Пациент располагается в удобном кресле, слушает короткий инструктаж, после чего врач приступает к манипуляциям. В ротовую полость вводится загубник (резиновая деталь дыхательного аппарата, которую располагают между зубами и губами), на нос надевают зажим, чтобы аппарат фиксировал только ротовое дыхание. Специалист подсоединяет к загубнику трубку, по которой будет двигаться воздух к спирометру. Как только все элементы зафиксированы, врач включает прибор.
Пациент обязан неукоснительно слушать специалиста, задерживать дыхание, дышать полной грудью, делать определенные интервалы между вдохом/выдохом и ряд других задач. От правильности выполнения указаний врача, зависит результат диагностики. В некоторых случаях один и тот же тест приходится повторять несколько раз, чтобы исключить погрешность и добиться максимальной информативности. В конечном итоге учитывается среднее значение всех результатов спирометрии.
В некоторых случаях используют пробу с препаратом бронхолитиком. Проба помогает диагностировать бронхиальную астму, хроническую обструктивную болезнь легких и динамику обструкции. Обструкция дыхательный путей – синдром непроходимости распираторного тракта. Может развиться на любом уровне – от бронхиол до глотки. К признакам синдрома относят сильный сухой глухой кашель, хриплый крик, уменьшение объема шеи (она буквально втягивается внутрь), уменьшение объема грудной клетки. После стандартной спирографии пациенту предлагают вдохнуть дозу медикаментозного вещества, ждут его распространения и повторяют исследование. Так врач сможет отследить реакцию бронхов на препарат – уменьшилась ли обструкция или ситуация осталась неизменной.
На обработку результатов уходит примерно 5-15 минут. Специалист проанализирует полученную информацию, поставит диагноз, составит терапевтический курс и уведомит о нем пациента.
Основные диагностические показатели
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
ЖЕЛ – жизненная емкость легких. Это максимальное количество воздуха, которое может поместиться в легких после полного выдоха. Показатель разделяют на три группы – дыхательный объем, резервный объем вдоха и выдоха. Дыхательный объем измеряют при спокойном дыхании. Его средний показатель 500 см³. Резервный объем выдоха фиксируют на дополнительном вдохе после спокойного выдоха, объем выдоха – на дополнительном выдохе после спокойного выдоха. Оба показателя в среднем равны 1500 см³.
Жизненная емкость легких среднестатистического взрослого человека составляет 3500 см³.
Еще один диагностический показатель – ФЖЕЛ. Это разница между объемами воздуха в точках начала и конца форсированного выдоха (максимально быстрый, глубокий выдох после максимального вдоха). ОФВ1 – объем форсированного выдоха в первую секунду форсированного выдоха. Индекс Тиффно – процентное соотношение ФЖЕЛ/ОФВ1. Чувствительный индекс степени проходимости дыхательных путей. В норме составляет 70-75%. ПОС – пиковая объемная скорость (максимальный поток, которого пациент может достигнуть на выдохе). МОС – скорость воздушного потока в момент неполного выдоха.
Спирометрия (спирография) – стандартный метод диагностики функции легких. Метод используют как в профилактических, так и диагностических целях. Сама процедура проходит быстро, безболезненно и практически не провоцирует побочных эффектов. Проходите диагностику только по назначению врача и будьте здоровы!
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками:
Расшифровка (оценка) спирометрии
Значение данных спирометрии в таблице
| Степень тяжести обструктивных нарушений | |||||
| Параметр спирометрии | Нет обструктивных нарушений | Легкие обструктивные нарушения | Умеренные обструктивные нарушения | Тяжелые обструктивные нарушения | Очень тяжелые обструктивные нарушения |
| ЖЕЛ | Более 80 % | Более 80 % | Более 80 % | Менее 70 % | Менее 60 % |
| ФЖЕЛ | Более 80 % | 70 – 79 % | 50 – 69 % | 35 – 50 % | Менее 35 % |
| Тест Тиффно | Более 75 % | 60 – 75 % | 40 – 60 % | Менее 40 % | Менее 40 % |
| ОФВ1 | Более 80 % | 70 – 79 % | 50 – 69 % | 35 – 50 % | Менее 35 % |
| МВЛ | Более 80 % | 65 – 80 % | 45 – 65 % | 30 – 45 % | Менее 30 % |
| Одышка | Нет | + | ++ | +++ | ++++ |
| Степень тяжести рестриктивных нарушений | |||||
| Параметр спирометрии | Нет рестриктивных нарушений | Легкие рестриктивные нарушения | Умеренные рестриктивные нарушения | Тяжелые рестриктивные нарушения | Очень тяжелые рестриктивные нарушения |
| ЖЕЛ | Более 80 % | 60 – 80 % | 50 – 60 % | 35 – 50 % | Менее 35 % |
| ФЖЕЛ | Более 80 % | Более 80 % | Более 80 % | 60 – 70 % | Менее 60 % |
| Тест Тиффно | Более 75 % | Более 75 % | Более 75 % | Более 75 % | Более 75 % |
| ОФВ1 | Более 80 % | 75 – 80 % | 75 – 80 % | 60 – 80 % | Менее 60 % |
| МВЛ | Более 80 % | Более 80 % | Более 80 % | 60 – 80 % | Менее 60 % |
| Одышка | Нет | + | ++ | +++ | ++++ |
Спирометрия: общие сведения
Спирометрия (spiro- — дыхание, относящийся к дыханию, metria- измерение) — базовый метод исследования дыхательной способности лёгких, применяющийся для определения объемных и скоростных показателей (функции внешнего дыхания).
Функция внешнего дыхания (ФВД) — способность дыхательной системы к проведению воздуха из внешней среды в альвеолы лёгких и в обратном направлении, а также возможность диффузии газов через легочную ткань (альвеолы).
Спирография (spiro- — дыхание, относящийся к дыханию, graphos — пишу) — графическое отражение (запись) спирометрического исследования.
Спирометр — прибор, который позволяет определить объем и скорость выдыхаемого воздуха и при помощи которого проводится спирометрическое исследование.
Спирометрия является безопасным и диагностически информативным методом как на ранних стадиях заболевания, так и для определения прогноза течения заболеваний дыхательной системы, а также служит незаменимым инструментом в проведении оценки эффективности лечения. С помощью данного метода:
- диагностируются такие заболевания бронхолёгочной системы как бронхиальная астма ХОБЛ (хроническая обструктивная болезнь лёгких), саркоидоз
- оценивается состояние дыхательного аппарата при различных патологических состояниях и медицинских вмешательствах
- выявляются нарушения в работе сердечно-сосудистой системы
При исследовании проводятся виды спирометрических проб:
- проба спокойного дыхания
- проба форсированного выдоха
- проба максимальной вентиляции лёгких
- функциональные пробы — провокационные, с бронходилататорами (бронхолитиками)
Расшифровка результатов
При мониторинге ФВД используют величины:
жизненная емкость легких (ЖЕЛ);
форсированная ЖЕЛ (ФЖЕЛ). Величина уменьшается при наличии патологий, но увеличивается фактически всегда – при изобилии гормона роста (акромегалии);
объем форсированного выдоха за первую секунду (ОФВ1) – это составляющая ФЖЕЛ. Значение уменьшается, когда бронхолегочная система имеет обструктивные или рестриктивные (ограничительные) нарушения. При обструктивных патологиях уменьшается проходимость вентиляционных путей
Рестриктивные – сокращают объем легочных тканей;
индекс Тиффно – соотношение ОФВ1 к ФЖЕЛ, принимается во внимание для дифференцирования патологий. Уменьшение величины указывает на обструктивные дефекты
Если значение зафиксировано в пределах нормы или завышен – рестриктивные.
ФЖЕЛ может быть снижена из-за:
- дефекта легких;
- патологий плевры;
- недостаточных габаритов грудной клетки;
- неполноценности мышц, отвечающих за дыхание.
Пример итогов обследования находятся в таблице:
| Вид патологии дыхания | ФЖЕЛ | ОФВ1 | Индекс Тиффно |
| Обструктивные | в норме или выше нормы | снижен | снижен |
| Рестриктивные | снижен | снижен | в норме или выше нормы |
| Смешанные | снижен | снижен | снижен |
Рестриктивные отклонения могут фиксироваться как положительный результат, однако эти сведения могут быть ошибочными. Для получения более точной информации дополнительно используют метод бодиплетизмографии.
Диагностика дыхания осуществляется при помощи бодиплетизмографа. Диагностический прибор включает в состав боди-камеру (в нее садится обследуемый) с пневмотафографом и ЭВМ, необходимой для ввода информации. Помимо пульмонологии, бодиплетизмография в полной мере исследует аэродинамическое сопротивление дыхательной системы, общую и функционально остаточную емкость лёгких.
Бронходилатационный тест, позволяющий выявить патологии проходимости бронхов, проводится в случае нарушения функций внешнего дыхания у пациента. Полученные результаты сравнивают с показаниями первого (обычного) анализа.
Если значение прироста ОФВ1 на втором анализе более 12% – обструкция обратима. Ниже 12% – необратимая обструкция. Заключительный диагноз о патологиях функционирования дыхательной системы и расшифровка полученных результатов происходят с учетом клинической картины в целом.
Подготовка пациента
При направлении пациента на спирометрию ему следует дать наиболее точную инструкцию о том, как подготовиться к исследованию. К сожалению, так обычно не происходит, о чем свидетельствуют результаты опроса European Lung Foundation 1760 пациентов — большинство сообщили о необходимости более подробной информации по этому вопросу.
Перед спирометрией пациентам следует рекомендовать избегать:
1) курения табака или электронных сигарет за 1 час до исследования (из-за риска возникновения бронхоспазма)
2) приема психоактивных субстанций (напр. алкоголя) за 8 часов до исследования
3) интенсивной физической нагрузки за 1 час до исследования (риск развития бронхоспазма).
Он также не должен (что не указано в текущей позиции ATS и ERS) употреблять большой порции пищи в течение 2 часов до исследования. Также следует проинструктировать пациента, чтобы он надел одежду, которая не ограничивает движений грудной клетки и живота. Перед исследованием следует убедиться, что пациент выполнил все вышеперечисленные рекомендации и какие-либо отклонения записать в результатах исследования.
Показания к прекращению приема ингаляционных лекарств перед спирометрией зависят от цели исследования. Если она выполняется в рамках диагностики, пациент должен воздерживаться от приема ингаляционных лекарств перед исследованием (время отмены приведено в таблице 1), поскольку в такой ситуации обычно также проводится проба с бронхолитиком (см. ниже). Если целью является провокационная проба, то время отмены лекарственного средства (ЛС) необходимо увеличить примерно на половину (эффект предотвращения бронхоспазма сохраняется дольше, чем бронходилатационный эффект). Однако, если исследование необходимо для контроля заболевания или оценки реакции на лечение, нет необходимости прекращать прием ингаляционных ЛС.
|
Лекарственное средство |
Время отмены |
|
β2‑агонисты короткого действия (напр. сальбутамол) |
4–6 ч |
|
антихолинергические ЛС короткого действия (ипратропия бромид) |
12 ч |
|
β2‑агонисты длительного действия (формотерол, сальметерол) |
24 ч |
|
β2‑агонисты очень длительного действия (индакатерол, вилантерол, олодатерол) |
36 ч |
|
антихолинергические ЛС длительного действия (тиотропий, умеклидиний, аклидиний, гликопирроний) |
36–48 ч |
Методика проведения спирометрии
До появления и широкого распространения цифрового медицинского оборудования использовались механические спирометры, наиболее часто — водяные. В таком аппарате выдыхаемый пациентом воздух проникал в цилиндр, который располагался в сосуде с водой. Во время выдоха цилиндр поднимался вверх, а соединённое с ним записывающее устройство оставляло на бумаге графическое изображение зависимости объема воздуха от времени. Проведение исследование на таком приборе было трудоёмким, требовало дополнительных расчётов необходимых параметров вручную. В настоящее время для исследования функции ФВД используются цифровые спирометры/спирографы, выполняющие запись и все необходимые расчёты с помощью программного обеспечения.
Оснащение для процедуры
- Спирометр
- Весы медицинские
- Ростометр
- Зажим-прищепка для носа
- Одноразовые стерильные мундштуки
- Стерильный пинцет
- Стерильные перчатки
- Контейнер для отходов класса Б
- Учётная документация
Проведение спирометрии
Перед тем, как будет проведена спирометрия, медицинской сестре необходимо представиться, идентифицировать пациента, проинформировать о назначении ему исследования и получить письменное информационное согласие на проведение процедуры. Спирография проводится либо совместно с врачом, либо после его инструкций и возможного назначения препаратов для проведения проб (бронходилататоры). Необходимо терпеливо и чётко объяснять пациенту, какие действия от него требуются.
- Медицинская сестра обрабатывает руки гигиеническим методом, надевает перчатки
- С помощью весов измеряется вес пациента без обуви, с помощью ростомера — рост
- Пациент усаживается в удобной позе перед спирометром
- Аппарат переводится в рабочий режим
- Стерильным пинцетом на трубке спирометра закрепляется мундштук
- Ручку трубки спирометра передать пациенту
- На нос пациента надеть зажим-прищепку
- Попросить пациента повернуть голову в сторону, сделать глубокий вдох и полный выдох
- Попросить пациента: повторно сделать глубокий вдох, затем плотно обхватить мундштук губами и медленно выдохнуть весь воздух из лёгких
- После полного выдоха попросить пациента отпустить мундштук, вновь сделать глубокий вдох, задержать дыхание на несколько секунд, а затем обхватить мундштук плотно губами и резко с усилием выдохнуть весь воздух
- При необходимости выдохи повторяются нужное количество раз (по назначению и усмотрению врача)
- Отсоединить мундштук от трубки, поместить его в контейнер для отходов класса Б
- Снять перчатки, поместить их в контейнер для отходов класса Б
- Вымыть руки
- Занести данные в учетную документацию










