Опущение века
Содержание:
- Показания
- Энофтальм глазного яблока
- Что это за процедура и как делается?
- Осложнения
- Педункулярные альтернирующие синдромы
- Синдром Горнера и энофтальм
- Синдром Горнера – Диагностика в Израиле
- Симптомы и клиническая картина синдрома Горнера
- Причины
- Классификация цереброваскулярных заболеваний
- Стадии развития энофтальма
- Клиника рака Панкоста
- Способы диагностики в онкологии
- Лечение в Израиле — синдром Горнера
- Симптомы синдрома вегетативной дистонии
Показания
Данное исследование назначается отоларингологом, который на основании осмотра, клинических данных и анамнеза устанавливает необходимость в его проведении.
Эта диагностическая процедура показана при:
- Заболевания носовой полости (ринит, аденоидит).
- Воспалительные процессы в придаточных пазухах (гайморит, фронтит, этмоидит).
- Ухудшение или полная потеря обоняния, слуха или вкуса.
- Травмирование лицевой области.
- Подготовка к ринопластике и во время послеоперационного периода.
- Частая головная боль с невыясненным генезом.
- Затяжной насморк.
- Обильные выделения (гнойные, слизистые или серозные) из носа.
- Аномальные изменения развития (наиболее распространенной среди них является искривление носовой перегородки).
- Регулярные носовые кровотечения невыясненной этиологии.
- Расстройство дыхания, сильный храп.
- Аллергические болезни.
Это обследование даёт возможность найти даже небольшие новообразования, полипы, аденоиды, язвенные изменения и истончение слизистой оболочки.
Энофтальм глазного яблока

Зачастую энофтальм глазного яблока возникает вследствие травмы. Механическое травмирование глаза и глазницы может привести к разрушению мягких тканей или височной доли. Объем глазницы составляет 30 мл. Глазное яблоко занимает только 6,5 мл этого объема. В связи с этим сильная травма может легко способствовать смещению глаза. Как правило, это сопровождается птозом (опущением) верхнего века и миозом, когда атрофируются мышцы хрусталика и зрачок сужается независимо от внешних факторов и остается в таком состоянии. Когда глаз западает внутрь орбиты, речь идет именно об энофтальме. При выпячивании глазного яблока (пучеглазии) диагностируется экзофтальм.
Энофтальм бывает врожденным и приобретенным. Первая форма данной патологии обусловлена такими факторами, как:
-
Аномальное строение костей черепа.
-
Увеличение размера анатомической оси глазного яблока — линии, которая соединяет оси глаза.
-
Липодистрофия — патология, которая характеризуется дистрофией жировой ткани.
-
Нарушение трофики — процесса клеточного питания.
Причины приобретенного энофтальма могут быть офтальмологического характера, а также бывает такое, когда нет связи с заболеваниями органов зрения.
К первой группе факторов относятся:
-
Микрофтальм — уменьшение глаза в размерах. Обычно развивается в односторонней форме. Причины этой патологии могут быть также врожденными и приобретенными. Микрофтальм можно выявить при первичном осмотре глаза.
-
Перелом костей орбиты.
-
Атрофия глазницы, вызванная механической травмой.
-
Субатрофия глаза, проявляющаяся в медленном высыхании его тканей.
Иногда энофтальм обусловлен причинами, которые не связаны с органами зрения. Глазные яблоки могут сместиться при сильном истощении организма, обезвоживании. Обычно это вызвано такими болезнями, как холера, перитонит, анорексия. Онкологические заболевания, в том числе опухоли головного мозга, нередко сопровождаются энофтальмом. К смещению глаза в орбите может привести и поражение шейного отдела позвоночника.
Что это за процедура и как делается?
Для её проведения не требуется специальная подготовка, занимающая длительное время. Накануне рекомендуется отказаться от использования любых носовых капель или мазей. Также стоит воздержаться от ингаляций, курения и приема возбуждающих лекарственных препаратов, включая кофеинсодержащие напитки (кофе, энергетики и т.д.). Предварительная моральная подготовка позволит спокойно просидеть в неподвижном сидячем положении, не испытывая страха или переживаний.
Некоторые считают, что эндоскопия носовых пазух — это больно, но это ошибочное мнение. Процедура не вызывает болезненных ощущений, а её длительность составляет от 20 до 30 минут.
Проводится в несколько стадий:
- Пациент садится в удобное врачебное кресло и запрокидывает голову назад.
- Врач удаляет скопившуюся слизь из носа и вводит внутрь сосудосуживающие капли, улучшающие проходимость эндоскопа.
- На него наносится анестезирующее вещество местного действия. Также возможно впрыскивание обезболивающего спрея на место исследования.
- Введение эндоскопа, оснащенного камерой, в носовой ход.
- Изучение картинки, выводимой на монитор в режиме реального времени.
- Составление врачебного заключения и выбор эффективной методики лечения.
Изображение, получаемое камерой устройства, моментально отображается на экране. Оно может увеличиваться в несколько раз, а при необходимости врач делает несколько снимков. При выявлении доброкачественного новообразования возможно его быстрое удаление в кабинете отоларинголога.
Осложнения
Данная патология может сопровождаться разными осложнениями. Особенно при отсутствии терапии. На этом фоне часто развиваются воспалительные процессы, которые приводят к таким заболеваниям – кератит, блефарит, конъюнктивит. Для их устранения используют офтальмологические капли и мази. В тяжелых случаях может понадобиться применение антибиотиков.
Наличие этого синдрома приводит к нарушениям функции слезной железы. Часто может появляться ее дисфункция и развитие ксерофтальмии. Постоянно присутствует риск инфекционного поражения. Особенно тяжелыми осложнениями считаются образование флегмоны, абсцесс глазницы. В основном они возникают из-за неправильного лечения или полного его отсутствия. Большинство пациентов сталкиваются с развитием гемаралопии вторичной формы. Стандартная терапия не оказывает желаемого результата.
Несвоевременная терапия любого заболевания приводит к развитию хронической формы и негативных последствий. Наличие одной патологии может привести к поражению других органов. Снизить риск таких явлений можно только с помощью правильного лечения
Также особое внимание следует уделить здоровому образу жизни и профилактике заболеваний
Педункулярные альтернирующие синдромы
Синдром Вебера характеризуется параличом глазодвигательного нерва на стороне очага поражения (птоз, расходящееся косоглазие, мидриаз) и гемиплегией с парезом мышц языка и лица по центральному типу (поражение кортико-нуклеарного пути) на противоположной стороне. Синдром развивается при патологических процессах на основании ножки большого мозга.
Синдром Бенедикта состоит из паралича глазодвигательного нерва на стороне очага поражения и хореоатетоза и интенционного дрожания противоположных конечностей (поражение красного ядра и мозжечково-красноядерного пути).
Синдром Нотнагеля включает триаду симптомов: мозжечковая атаксия, паралич глазодвигательного нерва, расстройство слуха (односторонняя или двусторонняя глухота центрального происхождения). Иногда могут наблюдаться гиперкинезы (хореиформные или атетоидные), парез или паралич конечностей, центральный паралич лицевого и подъязычного нервов.
Синдром Клода характеризуется параличом глазодвигательного нерва на стороне очага поражения и мозжечковыми явлениями (нарушение координации и содружественного характера движений), а также понижением тонуса мышц на противоположной стороне. Иногда при этом наблюдается дизартрия и расстройство глотания.
Синдром Фуа складывается из мозжечковых симптомов, интенционного тремора, хореоатетоидных движений, расстройств чувствительности и изменения полей зрения на стороне, противоположной очагу поражения.
Рис. 6. Патологические изменения в головном мозге при синдроме Вебера: 1 — кровоизлияние в ножку большого мозга
Рис. 6. Патологические изменения в головном мозге при синдроме Вебера: 2 — сдавление среднего мозга обширной гематомой
Альтернирующие синдромы, характерные для внутристволового процесса, могут возникать и при сдавлении мозгового ствола. Так, синдром Вебера развивается не только при патологических процессах (кровоизлияние, внутристволовая опухоль) в среднем мозге (рис. 6, 1), но и при сдавлении ножки большого мозга (рис. 6, 2). Компрессионный дислокационный синдром сдавления ножки большого мозга, возникающий при наличии опухоли височной доли или гипофиза, может проявляться поражением глазодвигательного нерва (мидриаз, птоз, расходящееся косоглазие и другое) на стороне сдавления и гемиплегией на противоположной стороне.
Рис. 7. Схема гемианестезии: 1 — полная перекрестная гемианестезия при размягчении в области левой задней нижней мозжечковой артерии; 2 — гемианестезия с диссоциированным расстройством болевой и температурной чувствительности (по сирингомиелическому типу при ограниченном очаге размягчения участка продолговатого мозга позади оливы). Заштрихованы участки с расстройством болевой и температурной чувствительности
Иногда альтернирующие синдромы проявляются в основном перекрестным расстройством чувствительности (рис. 7). Так, синдром Реймона—Сестана проявляется параличом взгляда в сторону очага и альтернирующим характером нарушения чувствительности. На лице чувствительность нарушена по сегментарному типу вследствие поражения чувствительного ядра тройничного нерва на стороне очага, а на туловище и конечностях — на противоположной стороне (поражение срединной петли и спино-таламического пути).
Синдром Горнера и энофтальм
Существует такой симптомокомплекс, как синдром Горнера, который обусловлен поражением симпатической нервной системы. При этом синдроме наблюдаются офтальмологические нарушения: миоз, птоз, энофтальм. Также возникает дисгидроз — расстройство потоотделения, когда одна часть лица потеет больше, чем другая. Синдром бывает первичным (от рождения) и вторичным (приобретенным). Первая форма встречается крайне редко, а вторая может быть вызвана самыми разными причинами: травмами головы, заболеваниями щитовидной железы, воспалением среднего уха, опухолью головного мозга, аневризмой аорты, порезом симпатического нерва, рассеянным склероза, блокадой нервных центров. Любая форма синдрома Горнера тяжело поддается лечению.
Синдром Горнера – Диагностика в Израиле
Для выявления синдрома Горнера существует несколько диагностических тестов:
- Закапывание в оба глаза раствора М-холиноблокатора, что приведет к анизокории – разности размеров зрачков. Это связано с тем, что на здоровой стороне зрачок расширится, а на больной – нет.
- Закапывание в глаза капель с альфа-адренергическим агонистом (например, апроклонидином, кокаина гидрохлоридом) также приводит к расширению зрачка на здоровом глазу (мидриаз), при отсутствии такого процесса на стороне патологического процесса.
- Тест с оксамфетамином – позволят выявить поражение третьего нейрона симпатического пути.
- Определение времени задержки расширения зрачка – определяется с помощью направление пучка света с помощью, например, офтальмоскопа. При синдроме Горнера наблюдается анизокория.
- Магнитно-резонансная томография, компьютерная томография, рентгенологическое исследование – используются для выявления патологических образований, способствующих развитию синдрома Горнера.
Симптомы и клиническая картина синдрома Горнера
Выделяют клиническую триаду характерную для синдрома Горнера: птоз – опущение верхнего века, миоз – сужение зрачка и энофтальм – западение глазного яблока. Все симптомы возникают только на стороне поражения. Помимо характерной триады у пациентов с синдромом Горнера возникают следующие симптомы:
- Иногда можно заметить, что нижнее веко несколько приподнятое.
- Гетерохромия – цвет райдужной оболочки на обоих глазах разный. Также бывают случаи неравномерного окрашивания райдужки пораженного глаза.
- Синдром сухого глаза на пораженной стороне.
- Пациент может отмечать уменьшение потоотделения на стороне патологического процесса.
- Гиперемия лица с пораженной стороны.
- Инъекция сосудов склеры на пораженном глазе.
Также у пациентов присутствуют симптомы основного заболевания, которое стало причиной синдрома Горнера.
Причины
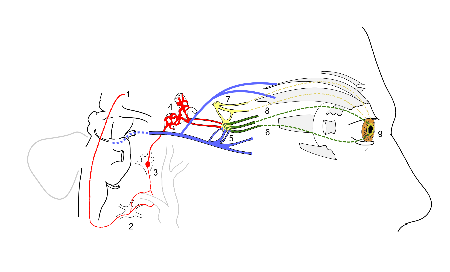
Схема, показывающая симпатическую и парасимпатическую иннервацию зрачка и участков поражения при синдроме Хорнера.
Синдром Хорнера обычно приобретается в результате болезни, но также может быть врожденным (врожденный, связанный с гетерохроматической радужной оболочкой) или ятрогенным (вызванный медицинским лечением). В редких случаях синдром Хорнера может быть результатом повторяющихся незначительных травм головы, например, удара футбольным мячом. Хотя большинство причин относительно доброкачественные, синдром Хорнера может отражать серьезное заболевание шеи или груди (например, опухоль Панкоста (опухоль верхушки легкого) или расширение тироцервикальной вены).
Причины можно разделить по наличию и локализации ангидроза:
- Центральный (ангидроз лица, рук и туловища)
- Сирингомиелия
- Рассеянный склероз
- Энцефалит
- Опухоли головного мозга
- Боковой медуллярный синдром
-
Преганглионарный (ангидроз лица)
- Вытяжение шейного ребра за звездчатый ганглий
- Карцинома щитовидной железы
- Тиреоидэктомия
- Зоб
- Бронхогенная карцинома верхней щели ( опухоль Панкоста ) на верхушке легкого
- Паралич Клампке
- Травма — основание шеи, обычно тупая травма, иногда хирургическое вмешательство.
- Как осложнение трубчатой торакостомии
- Аневризма грудной аорты
-
Постганглионарный (без ангидроза)
- Кластерная головная боль — сочетание, называемое головной болью Хортона
- Эпизод синдрома Хорнера может возникнуть во время приступа мигрени и впоследствии исчезнет.
- Каротидное рассечение артерии / аневризма сонной артерии
- Тромбоз кавернозного синуса
- Инфекция среднего уха
- Симпатэктомия
- Блокады нервов , такие как блокада шейного сплетения, звездчатого ганглия или межкаленовая блокада
Классификация цереброваскулярных заболеваний
Согласно МКБ-10, цереброваскулярные нарушения относятся к классу болезней системы кровообращения и идут под кодом I60-I69. В группу входят следующие болезни:
- Субарахноидальное кровоизлияние. Происходит разрыв сосудов и выток крови в полость, расположенную между мягкой и паутинной мозговыми оболочками. Среди причин – черепно-мозговая травма, разрыв артериальной аневризмы. Приводит к инвалидности даже при своевременном лечении, в пятидесяти процентах случаях наступает смерть.
- Внутримозговое кровоизлияние (геморрагический инсульт). Выток крови в паренхиму. Основной причиной является гипертония. Смертность – 40%.
- Инфаркт мозга (ишемический инсульт). Из-за нарушения кровоснабжения ткани голодают, что приводит к смерти нейронов. В результате нарушается гомеостаз, в мозг просачивается вода из плазмы крови, что вызывает его отек и смещение отдельных частей внутри черепной коробки. Смертность – 56%.
- Болезни, не приводящие к инфаркту мозга, при которых происходит закупорка и стеноз прецеребральных артерий. Сюда относят эмболию (блокировка сосудов инородными частицами, которые с кровотоком проникли в структуры главного органа центральной нервной системы), сужение вен и артерий, тромбоз, полную или частичную обструкцию.
- Аневризма мозга. Расширение просвета сосудов из-за их истончения без разрыва, кроме врожденной формы.
- Гипертензивная энцефалопатия (гипертонический криз). Нарушение мозгового кровотока, сопровождающееся неврологическими симптомами. Является осложнением гипертензии.
- Болезнь Моямоя. Прогрессирующие патологические изменения в сосудах головного мозга, при котором происходит их медленное сужение, вплоть до полной окклюзии (закупорки).
К цереброваскулярным болезням, согласно МКБ-10, также относится расслоение мозговых артерий без разрыва, негнойный тромбоз внутричерепной венозной системы, церебральный атеросклероз. Сюда входит васкулит (воспаление центральных сосудов), прогрессирующая сосудистая лейкоэнцефалопатия, при которой поражается белое вещество.
Болезни, которые приводят к повреждению церебральных сосудов головного мозга, проявляются в острой, хронической или преходящей формах. Они могут выражаться в легкой, средней или тяжелой степени. К быстрой смерти приводят остро протекающие заболевания тяжелого характера. Квалифицированная помощь должна быть оказана в первые пять–десять минут, и не всегда она эффективна. К таким болезням относятся:
- внутримозговое кровоизлияние;
- ишемический инсульт;
- инсульт неуточненного происхождения;
- острая гипертоническая энцефалопатия.
Хроническая цереброваскулярная недостаточность вызвана закупоркой просвета сосудов. Болезнь протекает медленно, состояние больного ухудшается поэтапно
Если пациент вовремя обратит внимание на ухудшение самочувствия и начнет лечение, течение заболевания можно затормозить. Если не предпринять меры для остановки этого процесса, болезнь может перейти в острую форму
В эту группу входят:
- сужение и стеноз мозговых сосудов;
- церебральный тромбоз;
- энцефалопатия (подкорковая, гипертоническая, атеросклеротическая, дисциркуляторная);
- церебральные артерииты.
Цереброваскулярные заболевания могут носить преходящий характер. В этом случае резко нарушаются мозговые функции сосудистого происхождения, которые проявляются смешанной, общемозговой или очаговой симптоматикой. Преходящая цереброваскулярная патология полностью обратима на протяжении суток: после приступа может остаться лишь легкое недомогание. К таким болезням относятся:
- Транзиторная ишемическая атака (микроинсульт). Развивается из-за снижения кровоснабжения. Отличие от инсульта в том, что болезнь не сопровождается необратимыми повреждениями участка мозга.
- Гипертензивный церебральный криз. Характерен для гипертонии 2 и 3 стадии. Происходит внезапное повышение артериального давления, сопровождающееся проявлениями церебральной симптоматики. Бывает разной степени тяжести. Продолжительность недомогания может длиться несколько суток, при тяжелом течении заболевания возможна смерть. Если в течение суток симптомы не проходят – срочно к врачу.
Стадии развития энофтальма
На раннем этапе данную патологию можно заметить после травмы, при которой произошел перелом стенок глазницы. Энофтальм будет выявлен сразу же при осмотре. При поражении зрительного нерва, атрофии тканей глазницы или при наличии врожденной аномалии глаза наблюдается кажущийся энофтальм. Поздняя форма заболевания развивается на фоне воспалительных глазных болезней, в результате медленно рассасывающихся гематом и повреждения позвоночника, в частности шейного отдела.
Симптомы патологии зависят от причин ее возникновения и стадии развития. Энофтальм может проявляться следующим образом:
-
ассиметричное расположение глазниц;
-
диплопия;
-
сужение полей зрения или выпадение из них целых участков;
-
ухудшение зрительных функций;
-
повышенная светочувствительность;
-
появление перед глазами «мушек», радужных кругов, пятен;
-
слезотечение;
-
опущение верхнего века и сужение глазной щели;
-
недостаточная подвижность глаза;
-
постоянный миоз.
Если энофтальм вызван поражением не органов зрения, а других систем организма, могут наблюдаться:
-
повышенная или, напротив, пониженная, температура тела (до критических отметок);
-
снижение массы тела;
-
тошнота, рвота, другие признаки дисфункции желудочно-кишечного тракта, приводящие к обезвоживанию;
-
общая слабость организма, нарастающее недомогание;
-
бледность кожного покрова;
-
головные боли и головокружение;
-
нестабильное артериальное давление;
-
резкие перепады настроения, депрессия, апатия и другие нарушения психологического характера.
По этим симптомам сложно диагностировать энофтальм, но игнорировать ни один из них не рекомендуется. Необходимо обратиться к терапевту и пройти обследование. При наличии офтальмологических признаков, перечисленных ранее, следует записаться к офтальмологу. Энофтальм может привести к необратимым патологическим процессам, которые в конечном итоге станут причиной полной слепоты.
Клиника рака Панкоста
Клинические проявления при карциноме верхушечного отдела обусловлены одноименным синдромом, очень часто сочетающимся с синдромом Горнера.
Синдром Панкоста обусловлен прорастанием опухолью нервов, исходящих из позвоночного канала между последним шейным и первым или вторым грудным позвонком. Клинически синдром проявляется:
- очень интенсивной болью, часто стреляющей;
- нарушениями активных движений руки;
- слабостью мышц плечевого пояса;
- онемением пальцев, «ползанием мурашек» — парестезиями кожи;
- при вовлечении в раковый узел возвратного нерва пациент начинает сипеть, из-за неполного закрытия голосовой щели может появиться поперхивание при еде;
- сдавление опухолевыми массами верхней полой вены проявится нарастающей синюшной отечностью лица и шеи.
Синдром Горнера развивается при распространении ракового процесса на нервный ганглий на уровне первого грудного позвонка, манифестируя симптомами:
- невозможностью поднять верхнее веко — птоз;
- постоянно узким зрачком вне зависимости от освещённости — миоз;
- западением глаза, визуально как будто уменьшившимся — энофтальм;
- на половине лица и в коже руки перестают функционировать потовые железы — ангидроз.
Инфильтрация плевры раковыми клетками вызывает болевой синдром в грудной клетке, усиливающийся при глубоком дыхании.
Первым проявлением заболевания может быть любой симптом, но чаще всего пациенты жалуются на постепенно нарастающую боль с прогрессирующими двигательными нарушениями, окружающие замечают глазные симптомы.
Способы диагностики в онкологии
Применение методик дифференциальной диагностики имеет особое значение в онкологической практике, так как различные виды рака предполагают уникальные лечебные и диагностические подходы. Для того чтобы определить или исключить наличие злокачественного новообразования, применяют следующие клинические методы:
- Ультразвуковое исследование.
- Рентгенологические методы.
- Компьютерная томография.
- Позитронно-эмиссионная томография.
- Магнитно-резонансная томография.
- Анализ крови на наличие онкомаркёров.
- Гистологическое исследование биоптата.
- Эндоскопические методы.
Эти процедуры позволяют с большой долей вероятности провести дифференциальную диагностику рака не только с другими, неонкологическими, заболеваниями, но и определить точную стадию злокачественного процесса. Особенно важна в этом плане ранняя диагностика опухолей, так как чем раньше начнётся лечение рака, тем более эффективным оно будет.
Лечение в Израиле — синдром Горнера
Израильские неврологи и нейрохирурги имеют возможность лечения практически всех заболеваний, которые вызывают синдром Горнера. Помимо этого пациентам назначается комплекс процедур направленных на восстановление нормального функционирования поврежденных структур.
Основной задачей лечения синдрома Горнера является восстановление слаженной работы нервных волокон и мышц.
Израильские специалисты используют эффективные методики кинезитерапии (лечение с помощью пассивных и активных движений). С пациентами работают высококвалифицированные специалисты, которые обучают больных всем необходимым упражнениям и следят за правильностью их выполнения. При длительном парезе нервных волокон восстановить полностью работу пораженных мышц очень сложно. Однако израильские специалисты успешно восстанавливают все утраченные функции.
Мионейростимуляция заключается в воздействии на пораженное нервное волокно и мышцу импульсами тока. В процессе процедуры пациент не ощущает никакого дискомфорта. Уже после нескольких сеансов больные отмечают значительное улучшение своего состояния: пораженные мышцы приходят в тонус, улучшается кровообращение и лимфооток.
Симптомы синдрома вегетативной дистонии
Симптомы СВД напрямую зависят от того, какая система или какой орган были поражены. Заболевание приводит к дисфункции систем организма. По характеру течения у детей выделяют следующие отклонения:
Ваготония – нарушение нервной системы, которое проявляется акроцианозом стоп и кистей. Данная патология проявляется посинением конечностей. Причиной тому является чрезвычайно медленное поступление крови к конечностям через маленькие сосуды. Также симптомами СВД являются угревая сыпь, гипергидроз, а также аллергии и отеки под глазами. В случае депрессивного нарушения нервной системы кожа становится холодной, сухой и достаточно бледной, сосудистая сетка становится невыраженной. В некоторых случаях могут быть замечены экзематозное высыпание, зуд.
Характерным нарушением является отчетливое нарушение терморегуляции: плохая переносимость морозов, сырой погоды, сквозняков, а также постоянный озноб и зябкость.
Дети с синдромом вегетативной дистонии часто жалуются на плохую работу желудочно-кишечного тракта. Тошнота, боль в животе, рвота, изжога, понос или, наоборот, длительные запоры, боль за грудиной, ком в горле – привычное дело при СВД. Причиной этих нарушений является сокращение мышц пищевода и глотки. В зависимости от возраста ребенка самыми популярными симптомами синдрома вегетативной дистонии являются: боль в области живота – 6-12 лет; периодическая рвота – 3-8 лет; поносы и запоры – 1-3 года; колики и срыгивания – до 1 года.
Наиболее отчетливо СВД представлен нарушениями функции сердечно-сосудистой системы. Это состояние называется нейроциркуляторная дистония. При данном заболевании может быть огромное количество нарушений работы сердца, самые популярные из которых связаны с нарушением проводимости и сердечного ритма. Традиционно к дисфункции сердца относят:
Экстрасистолия – сокращение сердца раньше установленного времени. Среди всех аритмий детская экстрасистолия заметно лидирует: порядка 75% случаев приходятся именно на это нарушение. При экстрасистолии пациенты жалуются на головную боль, раздражительность, головокружение, чрезмерную утомляемость и так далее. Параллельно с этим возникают и другие заболевания и отклонения: высокая метеотропность, метеозависимость, а также вестибулопатия. Пациенты быстро утомляются при нагрузках, их работоспособность находится на очень низком уровне.
Пароксизмальная тахикардия – крайне внезапный симптом. Без адекватных на то причин сердце ребенка начинает стучать намного быстрее. Это может длиться как несколько часов, так и пару секунд. Чаще всего жертвами пароксизмальной тахикардии как следствия синдрома вегетативной дистонии становятся дети с высоким исходным тонусом и легкой либо острой недостаточностью симпатического отдела.
Пролапс митрального клапана часто сочетается со стигмами дизэмбриогенеза (незначительные аномалии развития). Чаще всего это указывает на некую неполноценность вегетативной дистонии, а также соединительной ткани.
Вегетативная дистония в сочетании с артериальной гипертензией характеризуется увеличением артериального давления. Это достаточно популярное отклонение, которое нередко перерастает в гипертонию различных степеней. Симптоматика данного отклонения следующая: ухудшение памяти, кардиалгия, раздражительность, чрезмерная утомляемость, головокружения и частые головные боли. Что касается головной боли, она одолевает затылочно-теменную или затылочную зону и имеет монотонный давящий характер. Она появляется после пробуждения или днем и способна усиливаться после определенных нагрузок. Зачастую к головным болям добавляется еще один симптом – тошнота, но до рвоты дело не доходит.
Вегетативная дистония, сочетающаяся с артериальной гипертензией проявляется уже в 7-9 лет. Как правило, она влияет на пульсовое давление, которое опускается до отметки в 30-35 мм ртутного столба. Головные боли при данном заболевании можно легко притупить при помощи перерыва в учебе или отдыхе от физических нагрузок, полноценного здорового сна, пеших прогулок на свежем воздухе.
При данном заболевании отмечается ухудшенное физическое развитие детей. Степень этого отставания зависит исключительно от степени самого заболевания. Чаще всего дети, страдающие вегетативной дистонией с артериальной гипертензией, имеют бледную кожу, красный дермографизм и ярко выраженную сосудистую сетку.