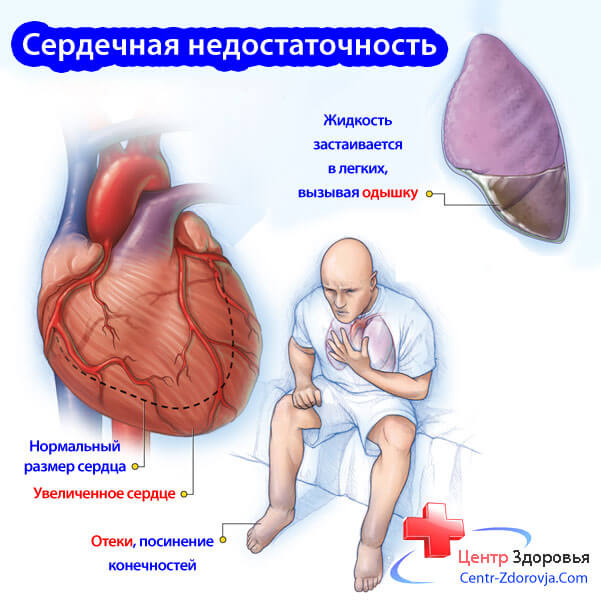
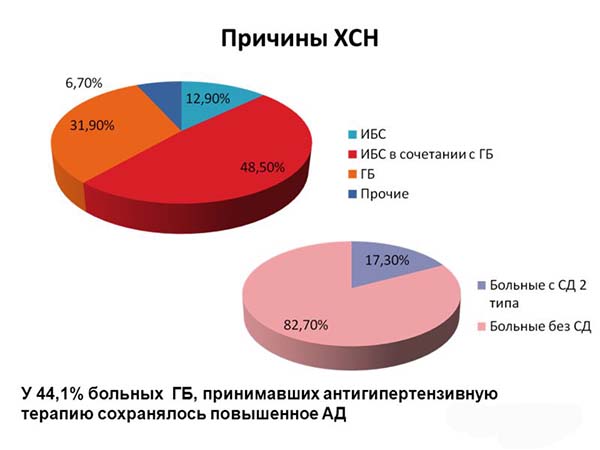
Вертебробазилярная недостаточность
Содержание:
- Хроническая недостаточность мозгового кровообращения
- Методы лечения
- КРАТКАЯ ФУНКЦИОНАЛЬНО-АНАТОМИЧЕСКАЯ И КЛИНИКО-ФИЗИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА.
- Классификация
- Диагностика ЦВБ
- Лечение и профилактика ТИА
- Дифференциальная диагностика
- Лечение вертебро-базилярной недостаточности
- Причины
- 4.Лечение
- Лечение дисфункции венозного оттока головного мозга
Хроническая недостаточность мозгового кровообращения
Головной мозг человека – орган, который работает наиболее интенсивно и требует наибольших затрат энергии. Особенно необходимы ему кислород и глюкоза. Нейрон (нервная клетка) активен постоянно.
Ему каждую секунду нужны молекулы, являющиеся носителями энергии. Если он не получает их, то достаточно быстро погибает. Если кислород совсем прекратит поступать к головному мозгу, то через 5 – 7 минут наступит смерть.
При хронической недостаточности мозгового кровообращения гибель нервных клеток происходит постепенно.
Причины хронической недостаточности мозгового кровообращения
Основные причины хронического нарушения мозгового кровотока:
- Атеросклероз – заболевание, при котором на стенке сосуда растут холестериновые бляшки, постепенно перекрывая его просвет.
- Гипертоническая болезнь. При повышенном артериальном давлении отсутствует адекватное кровоснабжение органов и тканей.
- Повышенная свертываемость крови. При этом в сосудах разных органов, в том числе и головного мозга, образуются тромбы.
- Мерцательная аритмия, пороки сердца. При этих состояниях сердце не способно адекватно обеспечивать приток крови к головному мозгу.
- Заболевания красного костного мозга и других органов кроветворения. В красном костном мозге образуется недостаточное количество эритроцитов, поэтому кровь не может переносить достаточное количество кислорода.
Факторами риска развития хронического нарушения мозгового кровообращения являются: возраст старше 50 лет, избыточная масса тела, наследственная предрасположенность (наличие заболевания у близких родственников).
Симптомы хронического нарушения мозгового кровообращения
Заболевание протекает в три стадии.
На первой стадии хронического нарушения мозгового кровообращения симптомы напоминают хроническую усталость. Больной жалуется на повышенную утомляемость, плохое засыпание по ночам и постоянную сонливость днем, головокружения, головные боли. Он часто забывает о многих мелочах. Человек становится раздражительным, у него быстро меняется настроение.
На второй стадии нарушения памяти нарастают. Человек забывает не только малозначимые, но и важные вещи, в том числе связанные с его профессией. Больной ощущает постоянный шум в ушах, головную боль, головокружение. Он очень плохо усваивает новую информацию, и из-за этого падает его работоспособность. Отмечается неуверенность в себе, высокая раздражительность.
На третьей стадии развивается слабоумие. Память снижена очень сильно. Человек постоянно забывает, чем он занимался и чего хотел несколько минут назад. Выйдя из дома, он не может найти обратную дорогу. Нарушается координация движений, руки постоянно дрожат.
Что можете сделать вы?
Нервные клетки не способны делиться и размножаться. Если нейрон погиб – восстановить его уже никогда не удастся. Возможно лишь восстановление функций в той или иной степени за счет соседних клеток.
Поэтому хроническое нарушение мозгового кровообращения нужно начинать лечить на ранних стадиях. Необходимо обратиться к терапевту или неврологу.
Стоит помнить о том, что сердечнососудистые заболевания занимают первое место среди причин смертности людей старшего возраста.
Что может сделать врач?
При хроническом нарушении мозгового кровообращения назначают обследование:
- Дуплексное сканирование сосудов головного мозга: исследование, которое помогает оценить мозговой кровоток.
- Реовазография – исследование сосудов головного мозга.
- Компьютерная и магнитно-резонансная томография головы.
- Осмотр окулиста: врач оценивает состояние сосудов глазного дна, так как они связаны с сосудами головного мозга и позволяют косвенно судить об их состоянии.
- Анализы крови: общий, биохимический.
- Тесты, позволяющие выявить нарушения интеллекта. Например, сегодня популярна методика MMSE.
Лечение хронического нарушения мозгового кровообращения осуществляется при помощи медикаментозных препаратов. Применяют средства, направленные на улучшение мозгового кровообращения, снижение артериального давления и уровня холестерина в крови, нейропротекторы (защищающие нервные клетки от поражения), ноотропы (улучшающие работу нервных клеток), витамины.
После курса лечения проводят реабилитацию, которая включает лечебную физкультуру, физиотерапию, санаторно-курортное лечение.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Методы лечения
В связи с относительно благоприятным прогнозом при бессимптомных аневризмах левого желудочка (ЛЖ), показания к хирургическому лечению у таких пациентов относительны. Тем не менее, у пациентов, которым показана хирургическая реваскуляризация миокарда (АКШ), в некоторых случаях необходимо выполнять хирургическое восстановление правильной формы левого желудочка.
Хирургическое лечение абсолютно показано пациентам, у которых в результате инфаркта миокарда появилась дисфункция ЛЖ с участками акинезии и дискинезии его стенок и закономерным увеличением объема ЛЖ: > 80 мл / м2 при сокращении и > 120 мл / м2 в момент расслабления, а также при угрозе разрыва аневризмы и в случае тромбоэмболического синдрома при тромбированных аневризмах.
При правильном профессиональном подходе, внимательном изучении функции ЛЖ по данным ЭхоКГ, оценке формы и локализации аневризмы, фракции выброса сокращающейся (уцелевшей) части ЛЖ – операция по устранению левожелудочковой аневризмы является вполне оправданной, так как впоследствии снижается напряжение в стенке ЛЖ, мышечные волокна вновь направляются в правильную сторону, возрастает систолическая и улучшается диастолическая функция ЛЖ.
Относительные противопоказания: крайне высокий риск анестезии, отсутствие «живого» миокарда за пределами аневризмы, низкий сердечный индекс.
При хирургическом лечении аневризмы ЛЖ выполняется стандартный доступ путем срединной стернотомии. Аппарат искусственного кровообращения подключается как для АКШ, для удобства устанавливается дренаж ЛЖ через правые легочные вены. После кардиоплегии участок аневризмы выглядит как белесая, фиброзная площадка, впалая в полость левого желудочка. Выполняется разрез аневризмы вдоль передней нисходящей артерии, отступая от нее не менее 1,5 см. Имеющийся в полости тромб удаляется, исключая оставление даже очень мелких фрагментов. Часто такие операции сопровождаются вмешательством на митральном клапане, а также шунтированием передней нисходящей артерии и других артерий при наличии показаний. Оценив объем резецированного участка приступают к ремоделированию и восстановлению геометрии ЛЖ. Методик для этого предложено много, ниже мы приведем основные из них. После завершения хирургических манипуляций на сердце, выполняется важный процесс изгнания воздуха из полостей сердца, следом к сердцу пускают кровоток, снимая зажим с аорты, и через пару минут происходит восстановление сердечной деятельности. Окончание сеанса искусственного кровообращения для оперированного ЛЖ может стать настоящим испытанием и потребовать применение до трех инотропных и вазопрессорных препаратов, а также внутриаортальной баллонной контрапульсации.
КРАТКАЯ ФУНКЦИОНАЛЬНО-АНАТОМИЧЕСКАЯ И КЛИНИКО-ФИЗИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА.
ВБС осуществляет кровоснабжение одной трети мозга. Она охватывает его отделы, значительно различающиеся как в структурном, так и функциональном отношении: шейный отдел спинного мозга, мозговой ствол и мозжечок, часть зрительного бугра и гипоталамической области, частично затылочные, теменные и медиобазальные отделы височных долей мозга. При недостаточности кровоснабжения в ней наблюдаются симптомы в различных сочетаниях. Однако в рамках клинического полиморфизма удается выделить группы характерных симптомокомплексов, о чем будет сказано далее.
К особенностям экстракраниальных отделов ВБС относится расположение позвоночных артерий в отверстиях костного канала поперечных отростков шейных позвонков, легко смещающихся относительно друг друга при движениях головы и шеи. Кроме того, они тесно прилегают к телам позвонков. При этом даже в обычных физиологических условиях происходит компрессия и ограничение кровотока в одной или обеих артериях. В норме кровообращение в них обычно не нарушается в силу достаточных компенсаторных возможностей. Положение меняется при гипоплазии или атеросклеротических стенозах артерий. Тогда экстравазальные факторы (компрессия суставными отростками при нестабильности шейного отдела позвоночника или остеофитами в унковертебральных областях и др.) становятся решающими в генезе недостаточности кровообращения в ВБС.
Компрессия позвоночных артерий возможна также мышцами шеи (лестничными, длинной мышцей шеи, нижней косой мышцей головы) при их сокращении при определенных положениях головы. Доказана роль врожденных и приобретенных деформаций начального отдела этих артерий с образованием септальных стенозов, резко и внезапно ограничивающих кровоток с яркой клинической картиной обычно вестибулярных нарушений. Недооценка фактора экстравазальных компрессий и роли деформаций внечерепных отделов позвоночных артерий является одной из распространенных диагностических ошибок и причиной безуспешного медикаментозного лечения недостаточности кровообращения в ВБС. Присоединение к ее симптомам характерного клинического «синдрома позвоночной артерии» с выраженными болевыми и ангиодистоническими признаками требует системного обследования атлантоокципитальной области, шейного отдела позвоночника и экстракраниальных отделов позвоночных артерий для целенаправленного лечения.{banner_st-d-1}
Классификация
Острое нарушение кровообращения мозга – эта целая группа заболеваний, которая по международной классификации болезней (МКБ-10) относится к разделу заболеваний системы кровообращения, к цереброваскулярным болезням (или заболеваниям сосудов головного мозга).
Исходом ОНМК всегда бывает некроз определенного участка головного мозга, со стойкой утратой функции. Этим инсульт и отличается от транзиторной ишемической атаки (ТИА), про которую будет сказано ниже. Механизмов же, приводящих к некрозу, как минимум два: это нарушение целостности сосуда с излиянием крови в вещество головного мозга, и закупорка сосуда с развитием острой ишемии. Оба варианта развития заболевания приводят к стойкому неврологическому дефициту у больного.
Соответственно, существует два типа патологического состояния и две разных формы инсульта:
- ОНМК по ишемическому типу, или ишемический инсульт, или инфаркт головного мозга (код МКБ – I 63);
- ОНМК по геморрагическому типу, или кровоизлияние в головной мозг (код МКБ – I 61).
Следует отметить, что ОНМК по геморрагическому типу – это не любое внутричерепное кровоизлияние, а только внутримозговое. Классификация предусматривает отдельные диагнозы для субдурального и субарахноидального варианта геморрагии. В данных случаях кровь не попадает в вещество мозга, а изливается под твердую, либо под паутинную оболочку головного мозга с развитием соответствующей клиники.
ОНМК по ишемическому типу характерно для пожилых пациентов, возраст является одним из факторов риска, так как он приводит к постепенному вследствие развития атеросклероза. Геморрагический инсульт, напротив, часто возникает после разрыва аневризмы, которая может произойти в любом возрасте, часто это состояние возникает и у молодых пациентов.
Конечно, возможно и такое развитие заболевания, как появление геморрагической трансформации. Что это такое? Это процесс пропитывания кровью ишемического очага. При этом возникает существенное ухудшение состояния пациента, и подобный процесс может рассматриваться, как осложненное течение заболевания.
Что такое ТИА?
Определение заболевания не случайно включает в себя временной фактор: иногда случается так, что все симптомы инсульта, как при лечении, так и без всякого лечения, держатся менее 24 часов, и сами исчезают, не оставив никакого следа. Иными словами, происходит очень короткий «временный» инсульт, который «вылечивается» сам. Это и есть ТИА, или транзиторная ишемическая атака. Зачем в классификацию инсультов ввели эту единицу еще с 1978 года? Это было сделано для того, чтобы изучить причины короткого неврологического дефицита функционального (мигрень, судорожный приступ) генеза от (энцефалиты, опухоли и инсульты). Также роль ТИА важна в эпидемиологии инсультов, поскольку атаки часто и многократно могут возникать на протяжении длительного периода времени, и в результате формируется стойкая клиника ОНМК. Эти «микроинсульты» — тревожные «звонки» для пациента. В ряде случаев они могут предотвратить развитие инсульта и избежать инвалидности.
Диагностика ЦВБ
Постановкой диагноза и соответственно лечением занимаются врачи-неврологи или сосудистые хирурги. Методы терапии будут зависеть от степени протекания болезни.
Для постановки диагноза специалисты могут назначить такие исследования:
- общий, биохимический анализ крови больного;
- определение протромбинового индекса;
- реакция на наличие сифилиса;
- электрокардиограмма;
- рентгенография области грудной клетки;
- общий анализ мочи.
Также врач назначает исследования, которые направлены именно на изучение цереброваскулярной болезни и степени ее протекания:
- Ангиография. Данный метод проводится посредством контрастного исследования кровеносных сосудов, для этого также используется рентген. Способ позволяет специалистам увидеть есть ли тромбоз у больного, наблюдается ли наличие холестериновых бляшек и сужены ли сосуды.
- Дуплексное или триплексное ангиосканирование. Данное исследование проводится на первых этапах заболевания. Оно является полностью безвредным, может проводиться бесчисленное количество раз. Показывает, в каком состоянии находятся сосуды.
- Сцинтиграфия отделов головного мозга. Довольно простой метод исследования, который практически не имеет противопоказаний к применению. Проводится путем введения в вену радиоактивного медицинского препарата, спустя 15-20 минут начинается сканирование отдела головного мозга. За это время вещество распространяется по всем сосудам, и если есть визуальные отклонения в их строении, то стинтиграфия это покажет. Доза радиоактивного вещества незначительна, поэтому не способна нанести вред пациенту.
- УЗИ сосудов головного мозга (дифференциальная диагностика). Позволяет выявить нарушения кровотока или отклонения гемодинамического характера.
- МРТ, КТ отдела головного мозга.
Только при помощи вышеперечисленных методов специалист может с точностью поставить диагноз и определить правильное лечение.
Лечение и профилактика ТИА
Лечение начинается сразу после того, как прошли клинические симптомы. Терапия направлена на лечение первопричины и устранение риска рецидива.
Для лечения используют такие группы препаратов:
- Антиагреганты и антикоагулянты. Назначают в том случае, если причина ТИА была в образовании тромба.
- Ноотропы и нейропротекторы. Назначают практически всем, эти лекарства улучшают мозговое кровообращение и питание нейронов, помогают мозгу лучше функционировать в условиях кислородной недостаточности.
- Антиоксиданты – предотвращают дальнейшие повреждения нервной ткани.
- Препараты, снижающие давление – используются в том случае, если причиной ТИА стала артериальная гипертензия.
Лечение зависит от причины и подбирается индивидуально для каждого пациента. Единой схемы терапии не существует. Основа успешного излечения – это персонализированный подход.
Профилактика повторных атак – это изменение образа жизни и своевременная коррекция имеющихся хронических заболеваний. Профилактика включает в себя такие рекомендации:
- Здоровое питание – уменьшение в пищевом рационе животных жиров и быстрых углеводов, больше клетчатки и сложных углеводов.
- Нормализация веса.
- Достаточная физическая нагрузка.
- Отказ от вредных привычек.
Рекомендуется выполнять профилактические осмотры у врача-невролога, .
Если Вы (или Ваши близкие) перенесли ишемическую атаку, нужно быть особенно внимательным к себе, так как высок риск развития инсульта. Нарушение мозгового кровообращения – это сигнал о помощи от организма. Разумное решение – обратиться к квалифицированному неврологу, найти и устранить причину.
- Геморрагический инсульт
- Головная боль напряжения
Дифференциальная диагностика
Сходную клиническую картину может иметь:
• доброкачественное приступообразное позиционное головокружение (обусловленно поражением вестибулярного аппарата и не связанное с расстройствами его кровоснабжения — надежным тестом для его диагностики являются пробы Холлпайка);
• вестибулярный нейронит;
• острый лабиринтит;
• болезнь Меньера, гидропос лабиринта (вследствие хронического отита);
• перилимфатическая фистула (возникшей вследствие перенесенной травмы, операции);
• невринома слухового нерва;
• демиелинизирующие заболевания;
• нормотензивной гидроцефалии (сочетание стойких головокружений, нарушений равновесия, неустойчивости при ходьбе, когнитивные расстройства);
• эмоциональные и психические расстройствами (тревожные, депрессивные нарушения);
• патология дегенеративного и травматического характера цервикального отдела позвоночника (шейное головокружение), а также синдром краниоцерфикального перехода.
Нарушения слуха (снижение его остроты, ощущение шума в ушах) также являются частыми проявлениями ВБН. Следует, однако, учитывать, что около трети популяции старшего возраста систематически отмечают ощущение шума, при этом больше половины их них расценивают свои ощущения как интенсивные, доставляющие им значительные неудобства. В связи с этим не следует расценивать все аудиологические расстройства как проявления цереброваскулярной патологии, учитывая высокую частоту дегенеративных процессов, развивающихся в среднем ухе. В то же время существуют данные о том, что кратковременные эпизоды (до нескольких минут) односторонней обратимой утраты слуха в сочетании с шумом в ухе и системным головокружением являются продромами тромбоза передней нижней мозжечковой артерии, что требует пристального внимания к таким пациентам. Как правило, источником нарушения слуха в этой ситуации является непосредственно улитка, крайне чувствительная к ишемии, относительно реже страдает ретрокохлеарный сегмент слухового нерва, имеющий богатую коллатеральную васкуляризацию.
Лечение вертебро-базилярной недостаточности
Лечение назначается неврологом.
Основные направления терапии ВБН определяются характером поражения сосудов. Необходим регулярный (ежедневный) контроль артериального давления и обязательная коррекция диеты (ограничение в рационе поваренной соли, жирной пищи), исключение потребления алкоголя и курения, дозированные физические нагрузки.
В случае отсутствия положительного эффекта на протяжении 3-6 месяцев, следует проводить медикаментозную терапию. Снижение артериального давления может начинаться с любой из групп:
- мочегонных препаратов (индапамид, «Гипотиазид»),
- ингибиторов АПФ (лизиноприл, эналаприл),
- блокаторов кальциевых каналов (амлодипин, фелодипин),
- бета-блокаторов (карведилол, метопролол, бисопролол),
- сартанов (валсартан, азилсартан, олмесартан).
Предпотительно использование комплексной терапии из 2-3 препаратов в невысоких дозах, чем увеливение одного средства до максимума (диуретик + ингибитор АПФ, диуретик + b-блокатор, бета-блокатор + блокатор кальциевых каналов). При необходимости (отсутствие эффекта от лечения, плохая переносимость лекарственных средств) проводится замена на препарат из иной фармакологической группы.
У тех больных, у которых причиной вертебро-базилярной недостаточности является скполлность к тромбообразованию, повышенная вязкость крови, эффективным способом профилактики приступов является восстановление свойств крови и предупреждение формирования тромбов. Наиболее распространенным препаратом, обладающим противотромботическим эффектом, является ацетилсалициловая кислота. В настоящее время считается, что оптимальной терапевтической дозой является прием препарата 0,5-1,0мг/кг веса в сутки (больной должен ежедневно получать 50-100 мг ацетилсалициловой кислоты).Невозможность применения ацетилсалициловой кислоты требует использования иных препаратов, в частности, клопидогрела.
Для улучшения состояния сосудистой стенки показа прием дипиридамола. Суточная доза может варьировать от 75 до 225 мг (25 до 75мг 3 раза в день), в отдельных случаях объем препарата увеличиваетсядо 450мг. Принимается дипиридамол за 1 час до еды, таблетка не разжевывается, обязательно запивается полным стаканом воды. Длительность курса применения дипиридамола обычно составляет 2-3 месяца. Отмена производится постепенно, доза уменьшается на протяжении 1-2 недель. Препарат противопоказан при остром инфаркте миокарда, стенокардии покоя, тяжелой застойной сердечной недостаточности, расстройствах сердечного ритма.
Современными препаратами противотромботического действия являются клопидогрел, тиклопидин, ривароксабан, апиксабан. Улучшению мозгового кровообращения может способствовать ницерголин. Поддерживающая доза ницерголина устанавливается индивидуально и составляет 5-10мг 3 раза в сутки. Хорошо зарекомендовал себя циннаризин. Лечение начинается с минимальных дозировок (12,5 мг 3 раза в сутки) с постепенным повышением дозы (25-50мг 3 раза в сутки после еды). Также назначают пирацетам по 0,8 г 3 раза в сутки на протяжении 2 месяцев, церебролизин по 5-10 мл внутривенно 5 -10 введений на курс терапии.
Весьма удобной комбинацией представляется препарат «Фезам», содержащий 25мг циннаризина и 400мг пирацетама. Несомненным преимуществом препарата является удобство дозирования. Эффект наблюдается при приеме 1-2 капсул 3 раза в сутки. Длительность курса лечения определяется индивидуально,зависит от характера и выраженности неврологического дефицита. Средняя продолжительность курса составляет 1-3 месяца. Карнитина гидрохлорид вводится внутривенно капельно по 5-10 мл 20% раствора, на 300-400мл физиологического (изотонического) раствора, курс лечения составляет 8-12 введений. Обязательное условие – скорость не выше 60 капель в минуту.
Для устранения приступов головокружения при вертебро-базилярной недостаточности хорошо зарекомендовал себя бетагистин. Препарат применяется по 8-16-24 мг 2-3 раза в сутки. Целесообразно начинать лечение с малых доз, при необходимости постепенно увеличивая их. Курс лечения длительный (2-3 месяца). С целью уменьшения интенсивности эпизодов головокружения и сопутствующих симптомов (тошнота, рвота), в особенности провоцирующихся движением, назначается меклозин. Суточная доза вариабельна и составляет от 25 до 100 мг.
Отдельное место в лечение занимает массаж. Воздействие на мышцы, связки и сухожилия способствует повышению тонуса сосудов, их адекватной реации на изменения показателей артериального давления.
Причины
Недостаточность вертебро-базилярной системы обусловлена комплексом нарушений, провоцирующих снижение интенсивности кровотока по позвоночной и основной артериям. Причины могут быть сосудистыми и внесосудистыми, невертеброгенными и вертеброгенными. Проходимость цервико-церебральных артерий ухудшается под влиянием большого количества факторов:
- Атеросклероз и тромбоз. Артериальные стенозы вертебрально-базилярного бассейна обычно связывают с атеросклерозом позвоночных сосудов. Интракраниальные участки чаще подвергаются тромботической окклюзии. Гемодинамическая значимость стенозов возрастает при дефектах коллатерального снабжения, артериальной гипотонии, эмбологенных бляшках.
- Врожденные аномалии. Симптомы ВБН прогрессируют при наличии сосудистых дефектов – гипоплазии, аномалий отхождения, расположения и слияния позвоночных артерий, отсутствии или удвоении задней соединительной ветви. Врожденный характер могут иметь патологическая извитость и перегиб вертебральных сосудов при выходе из костного канала.
- Внешнее сдавление. Внечерепные отделы позвоночных артерий подвергаются экстравазальной компрессии при травмах шейного отдела (спондилолистезе, грыжах дисков), наличии костных аномалий, мышечно-тонических синдромов. Большое значение имеет дегенеративно-дистрофическая патология – остеохондроз, спондилез, спондилоартроз.
Сосудистый просвет сужается при артериальной диссекции, васкулитах (аутоиммунных, инфекционных), микроангиопатиях (гипертонической, диабетической). Симптомы нарушений мозгового кровообращения встречаются при фибромышечной дисплазии, синдроме позвоночного обкрадывания. Дополнительными факторами риска становятся коагулопатии, сердечные аритмии.
4.Лечение
Терапия определяется результатами диагностики, анамнестическими и клиническими нюансами конкретного случая. Однако всегда при ВБН категорически противопоказаны курение и употребление алкоголя (то и другое представляет не медико-пропагандистскую, а реальную опасность для здоровья и жизни). Следует также скорректировать привычный рацион, сократив до максимума потребление ионов натрия, т.е. обычной поваренной соли. Зачастую одного лишь исключения разрушительных привычек и соблюдения малосолевой диеты оказывается достаточно, чтобы нормализовать самочувствие. В противном случае дополнительно могут быть назначены ангиопротекторы, ингибиторы АТФ, тромболитики, антиагреганты, бета-блокаторы, ноотропы, ЛФК, массаж воротниковой зоны, физио- и рефлексотерапевтические процедуры, а в отдельных наиболее тяжелых случаях, – например, когда ВБН обусловлена механическим воздействием на артерии, – хирургическое вмешательство с целью восстановления свободного кровотока и предотвращения ишемического некроза (инсульта) тканей мозга.
Лечение дисфункции венозного оттока головного мозга
Аллопатическая медицина традиционно лечит заболевания. В лечении венозной патологии широко используются венотоники и другие сосудистые препараты.
Да, они способны улучшить качество венозного течения и общее самочувствие, но без системного регулярного лечения проблема венозного оттока головного мозга снова даст о себе знать.
Для избавления от дискомфорта используются и препараты мозговой активности, мочегонные, антикоагулянты. Домашняя аптечка и познания в области фармацевтики пополняются, но здоровее от этого себя не чувствуешь, разве что периодами.
Лечение приемами остеопатии нацелено на долговременный эффект. Достигается это мягким и постепенным снятием компенсаций и возрождением природных функций
Важно не просто наладить венозный отток, но и устранить первопричины нарушения
Далее проводится работа над изменениями, вызванными венозной недостаточностью.
На первом приеме остеопат убирает видимые ему нарушения:
- Тонус мышц, которые сдавливают и пережимают вены головы и шейной зоны;
- Смещения черепных и костей;
- Деформации в позвоночном столбе.
Поскольку основой нарушения венозного оттока часто выступает остеохондроз, остеопат взаимодействует с позвоночником по всей его длине, уделяя внимание и тазовой области. Как связан таз с венозной системой головы? Напрямую
Остеонаука воспринимает организм как единую конструкцию, в которой нет ничего обособленного. Даже застарелое травмирование копчика может через какой-то период вызвать нарушение в работе сосудов мозга, воздействуя на позвоночник, который в свою очередь давит на свод черепа и вызывает напряжение мышц и вен шеи
Как связан таз с венозной системой головы? Напрямую. Остеонаука воспринимает организм как единую конструкцию, в которой нет ничего обособленного. Даже застарелое травмирование копчика может через какой-то период вызвать нарушение в работе сосудов мозга, воздействуя на позвоночник, который в свою очередь давит на свод черепа и вызывает напряжение мышц и вен шеи.
Есть и другая связь. Поскольку в позвоночном канале беспрерывно циркулирует спинномозговая жидкость, необходимо, чтобы ее ритму соответствовали микродвижения черепных пластин. Их подвижность в остеопатии принято сравнивать с дыханием, нарушение которого провоцирует множественные заболевания. В лечение входит восстановление подвижности костей в головном отделе.
В ходе лечения остеопат может несколько секунд или минут стоять неподвижно с закрытыми глазами, положив руки на один участок тела, затем на другой. Со стороны кажется, что ничего не происходит, а пациент не ощущает ни болезненности, ни давления. Так доктора находят изъяны и запускает саморегуляцию.
Большинство наших клиентов отмечали положительные изменения после начала лечения — это и легкость дыхания, и ощущение бодрости после сна, улучшение памяти и мотивации.
Но в ряде случаев имеют место так называемые побочные явления. Они краткосрочны и объясняются избавлением организма от обретенных компенсаций. Он стремится сохранить себя и в ответ на повреждения включает всевозможную защиту в ущерб полноценному работоспособности. Структуры жизнедеятельности приспосабливаются функционировать в не самых здоровых условиях, а после устранения проблемы им уже сложно вернуться к первоначальному состоянию. Задача остеопата — сделать это максимально мягко.
Возникшие тревожные симптомы стоит обсудить с лечащим врачом. Если это умеренные боли, бессонница или слишком крепкий сон, слабость, тошнота — скорее всего все в пределах нормы.
Эти симптомы быстро пройдут, но лечение нельзя считать завершенным, поскольку одного сеанса (независимо от самочувствия после него) недостаточно для проработки всех сбоев. Последующие визиты в клинику необходимы для оценки промежуточного результата и определения дальнейшей тактики.