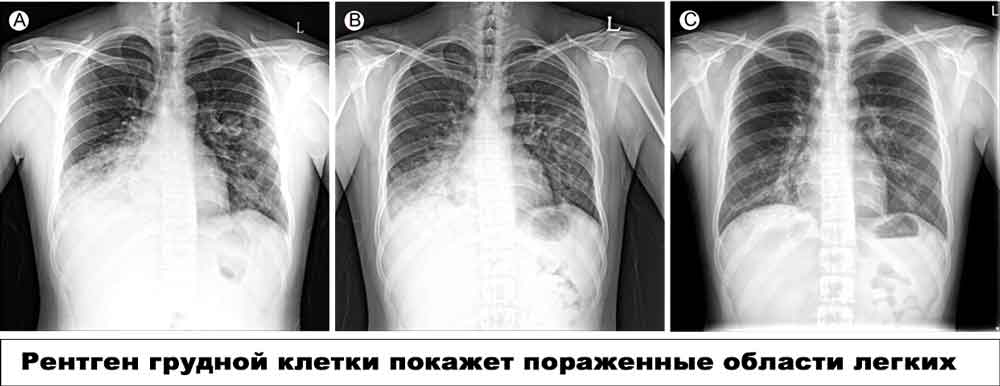
Вирусная пневмония
Содержание:
- Виды пневмонии
- Профилактика пневмонии
- Причины
- Ведение пациентов с ВП в условиях стационара
- Прогноз и профилактика
- Лечение
- Текст подготовил
- Успокойте и погуляйте
- Что такое пневмония, воспаление легких?
- Диагностика
- Чем двусторонняя пневмония отличается от очаговой
- Может ли пневмония возникнуть отдельно от ОРВИ и гриппа
- Симптомы
- Антибиотики от вирусной пневмонии
- Другие заболевания из группы Болезни органов дыхания:
- В клиниках «Президент-Мед» вы можете
- Лечебное питание
- Типичные КТ проявления вирусной пневмонии (в том числе COVID- 19)
- Ковид опаснее бактериальной пневмонии
- Лечебный режим
Виды пневмонии
В зависимости от триггера, степени тяжести и локализации пневмония делится на несколько типов.
По характеру распространения выделяют:
- очаговую пневмонию, при которой происходит поражение небольшого участка легких;
- сегментарную — распространяется на одну или несколько секций легких;
- долевую, поражающую только одну долю легкого;
- сливную, характеризующуюся слиянием пораженных участков легочной ткани;
- тотальную пневмонию, при которой происходит поражение всего легкого.
В зависимости от локализации воспаление легких подразделяют на одностороннее (поражено одно из легких) и двустороннее (патологические изменения наблюдаются в обоих легких).
Первичная пневмония возникает как самостоятельное заболевание, триггером которого служат обозначенные выше вирусы или бактерии.
Вторичная пневмония возникает как осложнение на фоне уже имеющегося в организме пациента заболевания (бронхит, грипп и т.д.).
Посттравматическое воспаление легких является следствием перенесенных травм грудной клетки, в результате которых происходит паталогический сбой в вентиляции легких, что приводит к осложнению в виде пневмонии.
Рентгеновское облучение, используемое для лечения онкологических заболеваний, может привести к развитию радиационной пневмонии.
В зависимости от тяжести течения пневмонию разделяют на:
- острую с периодом течения от 3 недель до 2 месяцев;
- подострую, лечение которой занимает, как правило от 3 до 6 недель.
Также в медицине выделяют больничную пневмонию, возникшую через 48–72 часа после поступления пациента в стационар; внебольничную — развившуюся вне лечебного учреждения или в первые 48 часов после поступления больного в стационар.
Типовые возбудители воспаления легких, такие как пневмококки, стрептококки и вирусы, провоцируют развитие типичной пневмонии. Нестандартные возбудители — грибы, хламидии, микоплазмы — являются триггером для развития атипичной пневмонии.
Профилактика пневмонии
Основным средством профилактики воспаления легких считается вакцинация.
Статистика показывает, что люди, привитые от гемофильной палочки, пневмококка, кори и коклюша менее подвержены развитию воспаления легких.
Кроме того, многочисленные российские и международные исследования доказали высокую эффективность полисахаридной пневмококковой вакцины в деле профилактики воспаления легких.
Чтобы избежать заражения пневмонией, необходимо также:
- следить за температурным режимом;
- вести здоровый образ жизни;
- исключить хронические воспаления и заболевания;
- заботиться о поднятии и поддержании иммунитета;
- ограничить употребление алкоголя и табака;
- закаляться и регулярно заниматься спортом.
Причины
Чаще всего пневмонию вызывают бактерии и вирусы. Реже причиной воспаления легких становится грибок или паразитарное поражение. До начала пандемии COVID-19 наиболее распространенными были бактериальные пневмонии, вызванные пневмококком Streptococcus pneumoniae. По данным Министерства здравоохранения РФ, в России в амбулаторных условиях на вызванные пневмококком пневмонии приходилось 38% от общего количества наблюдений, тогда как на респираторные вирусы только 17%. В 2020 году из-за распространения новой коронавирусной инфекции ситуация изменилась, и доля вирусных пневмоний увеличилась.
Вирусную пневмонию вызывают (рис. 1):
- вирусы гриппа A и B;
- аденовирус;
- вирус парагриппа;
- респираторно-синцитиальный вирус;
- бокавирус человека;
- метапневмовирус человека;
- Вирус Эпштейна — Барр;
- коронавирусы.
При иммунодефиците пневмонию может вызывать цитомегаловирус или герпес. У детей она может становиться осложнением кори или ветряной оспы.
Передача вирусов, способных вызывать пневмонию, происходит при контакте с зараженным человеком (рис. 2). Пути распространения — воздушно-капельный (через дыхание, при кашле, чихании) и контактно-бытовой (через вещи, поверхности).
Кто в группе риска?
Любой человек может заболеть вирусной пневмонией, но этот риск выше, а само заболевание опаснее для:
- детей младшего возраста;
- пожилых людей (возраст старше 65 лет);
- пациентов, госпитализированных в стационары;
- тех, у кого есть хронические болезни легких (бронхиальная астма, ХОБЛ и другие), а также другие хронические заболевания, включая сахарный диабет, цирроз печени и хронические болезни сердца;
- людей со сниженным иммунитетом: тех, кто заражен ВИЧ, туберкулезом, а также людей, недавно перенесших трансплантацию органов или проходящие химиотерапию;
- беременных женщин. Во время беременности повышен риск тяжелого течения гриппа, простуды, респираторных инфекций, и пневмония может стать их осложнением;
- курящих, так как курение ухудшает состояние легких и ослабляет иммунитет.
Воспаление легких опасно не только тяжелыми осложнениями, но и смертью.
Около 15% случаев смерти среди детей до 5 лет связаны с пневмонией. До 90% случаев пневмонии у детей вызывают именно вирусы. У взрослых в 2017 году на долю пневмоний приходилось 42% от общего количества смертей из-за болезней органов дыхания.
Количество смертей из-за пневмонии постепенно снижалось, но после появления новой коронавирусной инфекции оно вновь увеличилось (рис. 3).
Ведение пациентов с ВП в условиях стационара
Терапию при пневмонии у госпитализированных пациентов целесообразно начинать с парентеральных антибиотиков. Через 3–4 дня при условии нормализации температуры, уменьшении интоксикации и прочей симптоматики возможен переход на пероральные формы антибиотиков до завершения курса лечения (step-down therapy). Антибактериальные препараты могут применяться как в составе комбинированной терапии, так и в качестве монотерапии. Подробнее режимы терапии ВП представлены в таблице № 2.
Таблица 2.
Режимы терапии ВП в зависимости от течения
| Группа | Наиболее частые возбудители | Рекомендуемые режимы терапии | |
| Препараты выбора | Альтернативные препараты | ||
| ВП нетяжелого течения |
S. pneumoniae H. influenzae C. pneumoniae S. aureus Enterobacteriaceae |
Бензилпенициллин в/в, в/м ± макролид (кларитромицин, азитромицин) внутрь, или Ампициллин в/в, в/м ± макролид внутрь, или Амоксициллин + клавулановая кислота в/в ± макролид внутрь, или Цефуроксим в/в, в/м ± макролид внутрь, или Цефотаксим в/в, в/м ± макролид внутрь, или Цефтриаксон в/в, в/м± макролид внутрь |
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в Азитромицин в/в |
| ВП тяжелого течения |
S. pneumoniae Legionella spp. S. aureus Enterobacteriaceae |
Амоксициллин + клавулановая кислота в/в + макролид в/в, или Цефотаксим в/в + макролид в/в, или Цефтриаксон в/в + макролид в/в |
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в + цефалоспорины III поколения в/в |
Примечание:
- При подозрении на наличие «атипичной» пневмонии показано использование макролидов.
- При наличии риска инфицирования P. aeruginosa (бронхоэктазы, прием ГКС, терапия антибиотиками широкого спектра действия более 7 дней в течение последнего месяца, истощение) препаратами выбора являются цефтазидим, цефепим, цефоперазон + сульбактам, меропенем, имипенем, пиперациллин/тазобактам, ципрофлоксацин, в монотерапии или в комбинации с аминогликозидами II–III поколения.
- При подозрении на аспирацию показаны следующие варианты терапии: цефоперазон + сульбактам, тикарциллин + клавулановая кислота, карбапенемы, пиперациллин/тазобактам.
Первоначальная оценка эффективности антибактериальной терапии должна проводиться через 24–48 часов после начала лечения. При сохранении признаков пневмонии у взрослых или детей следует пересмотреть тактику терапии.
При нетяжелой ВП курс антибактериальной терапии составляет около 7–10 дней. При тяжелой ВП неуточненной этиологии рекомендуется 10‑дневный курс антибактериальной терапии. При наличии данных о микоплазменной или хламидийной этиологии терапия должна длиться 14 дней; в случае ВП, вызванной стафилококками, грамотрицательными энтеробактериями, легионеллой, длительность терапии составляет 14–21 день.
Кроме антибиотиков в терапии ВП используют:
- Противовирусную терапию: ингибиторы нейраминидазы (озельтамивир, занамивир), активные в отношении вируса гриппа А и В. Длительность применения 5–10 дней.
- Муколитики и отхаркивающие препараты — таблетированные или ингаляционные формы.
- Глюкокортикостероиды: применяются при развившемся септическом шоке (гидрокортизон 200–300 мг/сут не более 7 дней).
- Оксигенотерапию при РаО2 < 55 мм рт. ст. или SpO2 < 88 % (при дыхании воздухом). Оптимальным является поддержание SpO2 в пределах 88–95 % или PaO2 — в пределах 55–80 мм рт. ст.
- Инфузионную терапию — для коррекции гиповолемии.
- Низкомолекулярные гепарины для профилактики тромбоэмболизма у тяжелых пациентов.
- Физиотерапию и ЛФК для уменьшения воспаления и улучшения отхождения мокроты.
Прогноз и профилактика
Для большинства случаев вирусной пневмонии прогноз является благоприятным, и заболевание лечится за 14 дней. В 30-40% случаев течение болезни может быть тяжелым, затяжным (до 3-4 недель) с риском развития хронических болезней органов дыхания. Дыхательная функция легких после пневмонии может быть снижена в результате образования очагов фиброза (рубцов) в местах поражения легочной ткани (рис. 4).
Снизить риск развития вирусной пневмонии можно несколькими способами (рис. 5).
Пройти вакцинацию. Есть несколько видов вакцин для профилактики гриппа и других вирусных инфекций. Нужно проконсультироваться с врачом, чтобы составить график прививок. Вакцинация особенно важна для людей из групп риска.
Важно! Во время повышенного риска развития пневмоний (весна, осень) следует подумать о получении вакцин против гриппа, пневмококка, гемофильной инфекции
Соблюдать правила гигиены и меры предосторожности. Нужно чаще мыть руки, а в период эпидемий пользоваться средствами индивидуальной защиты (медицинскими масками и перчатками), стараться избегать мест скопления людей
Желательно меньше контактировать с болеющими людьми.
Отказаться от вредных привычек: не курить и ограничить употребление алкоголя. Это поможет улучшить общее состояние здоровья и снизит нагрузку на иммунитет.
Контролировать общее состояние здоровья
Важно укреплять иммунитет, правильно питаться, принимать рекомендованные врачом витамины, достаточно спать, быть физически активным.
Лечение
Лечение как односторонней, так и двусторонней пневмонии направлено на устранение инфекционного процесса и предотвращение осложнений. Алгоритм лечения зависит как от возбудителя, так и от клинической картины заболевания.
Для облегчения дыхания применяются препараты, расширяющие бронхи. Устранение дыхательной недостаточности проводится путем кислородотерапии. Для подавления воспаления и цитокинового шторма применяются гормональные противовоспалительные препараты (кортикостероиды). Последние хорошо себя зарекомендовали в лечении пневмонии, вызванной коронавирусной инфекцией.
Что касается противовирусных препаратов при вирусных пневмониях, то они используются не всегда. В данном случае все зависит от типа вируса. В настоящее время медицине доступны лишь несколько противовирусных препаратов с доказанной эффективностью в отношении вирусов гриппа. В остальных случаях применение этих средств лишено смысла.
Отдельно нужно сказать об антибиотиках. Назначает их только врач в случае, если доказано бактериальное происхождение пневмонии. Антибиотики также уместны при высоком риске бактериального осложнения на фоне вирусной инфекции. Все эти риски, а также сроки приема препарата определяет врач после диагностики. Самостоятельный прием антибактериальных препаратов недопустим.
Осложнения двусторонней пневмонии
Двусторонняя пневмония может привести к ряду осложнений, а именно:
- Сепсис – системное заражение крови.
- Поражение плевры (плевральный выпот, плеврит).
- Нарушение деятельности внутренних органов (легких, сердца, почек).
Вероятность развития осложнений увеличивается с возрастом, а также при наличии вышеуказанных факторов риска.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Успокойте и погуляйте
Леонид Леонидович, на что в первую очередь надо обратить внимание близким и родным тех, кто перенес COVID-19 в тяжелой форме?
Леонид Дьяков: Я бы обратил внимание, прежде всего, на психологические, даже философские моменты
Важно понимать, что выписавшиеся пациенты прошли через тяжелый этап в своей жизни
Болезнь — это вынужденная остановка, которая, на мой взгляд, дается, чтобы притормозить, оглянуться, подумать о том, как ты живешь. В кризис человек переосмысливает многое, понимает, что он сделал не так и что нужно изменить в себе самом. А болезнь — это и есть кризис. Своего рода предупреждение, тревожный звонок, шанс что-то исправить, постараться поменять отношение к своему здоровью.
Близкие могут помочь пережить этот «посткризис»?
Леонид Дьяков: Мое глубокое убеждение, что родственники, близкие люди могут оказать неоценимую поддержку. Но для этого необходимо иметь полную информацию, понимать опасность состояния, которое пережил их близкий человек.
К сожалению, коронавирус может влиять на мягкую оболочку мозга. Отсюда плохое настроение, ничего не хочется делать, развивается депрессия. Происходит жесткая переоценка ценностей, человек рефлексирует.
Что конкретно они должны делать?
Леонид Дьяков: Например, городским жителям непривычно много гулять, но для восстановления это необходимо, причем в парках или за городом. Родственники могут составить компанию, организовать двух-трехчасовую прогулку с лечебной целью. Не надо экономить на этом времени.
Подходить к таким нагрузкам нужно строго индивидуально. Для начала подойдет просто медленная ходьба. Чуть позже, когда человек окрепнет, можно освоить скандинавскую ходьбу (лучше начинать с опытным инструктором или врачом ЛФК, владеющим этой методикой). Стойкий оздоравливающий эффект дает плавание. Но это должно быть активное движение в воде. Возможно, для некоторых пациентов целесообразно будет начать с гидрокинезиотерапии (специальные комплексы упражнений в воде с инструктором).
Что такое пневмония, воспаление легких?
Пневмония (или воспаление легких) — воспалительное заболевание с поражением легких. Тяжелая пневмония является наиболее распространенным диагнозом тяжелой формы COVID-19.
Существует несколько разновидностей пневмонии:
- Бактериальная пневмония — причиной чаще всего являются бактерии стрептококка;
- Вирусная пневмония, спровоцированная вирусной инфекцией, короновирусом, например, или вирусом гриппа;
- Аспирационная пневмония — связанная с попаданием инородного тела в легкие, например кусочка пищи, который приводит к воспалению;
- Грибковая пневмония, вызванная поражением легких грибком, например Coccidioides.
Вне зависимости от типа симптомы имеют схожий характер.
Диагностика
Диагностику выполняет терапевт или пульмонолог. Врачу нужно рассказать об имеющихся симптомах, описать свое состояние. Если есть сопутствующие заболевания, особенности здоровья, о которых должен знать врач, нужно сообщить ему о них. При осмотре врач прослушает грудную клетку с помощью фонендоскопа, чтобы оценить сердцебиение и наличие посторонних звуков при дыхании. Если есть признаки дыхательной недостаточности, врач измерит уровень кислорода в крови с помощью пульсоксиметра. Это — оптический датчик, который надевают на палец. Дополнительно врач может назначить:
- флюорографию, рентгенографию или КТ грудной клетки;
- исследование образцов мокроты (для выявления возбудителя);
- клинический анализ крови для контроля общих показателей здоровья.
«Достаточно ли кислорода поступает в организм, можно узнать даже если под рукой нет пульсоксиметра. Для этого нужно подсчитать частоту дыхания в состоянии покоя: нормой считается от 16 до 18 вдохов в минуту, стоит забеспокоиться, если показатель достиг 20, а обратиться к врачу — в случае частоты дыхания 24 или больше вдохов за 60 секунд.»
Сергей Токарев, д.м.н.
Чем двусторонняя пневмония отличается от очаговой
Как бактериальная, так и вирусная пневмония может быть двусторонней или очаговой. Двусторонняя – это запущенный случай, когда поражен большой объем правого и левого легкого. Очаговая – поражена одна незначительная область легких.
Рентгенологи делят ковидную вирусную пневмонию на четыре стадии, в зависимости от объема поражения легких: это кт-1 (легкая), кт-2 (среднетяжелая), кт-3 (тяжелая) и кт-4 (критическая).
Бессимптомных случаев, по словам врача, довольно много. А если вирусная пневмония имеет клинические проявления, значит, поражен уже достаточно большой объем легких. Соответственно, чем больше пораженной ткани, тем сложнее лечить болезнь.
Может ли пневмония возникнуть отдельно от ОРВИ и гриппа
— Может. Это инфекционное заболевание,которое передается от человека к человеку. У каждого в организме есть сложный и многоступенчатый механизм защиты,который не позволяет вирусам и бактериям проникать в глубокие дыхательные пути: микробы оседают при аэродинамической фильтрации,на слизистых,в гортани,в разветвлениях бронхов — так сказать,«на поворотах».
В бронхах есть еще и реснитчатый эпителий,который находится в постоянном движении в сторону выхода в ротовую полость. Там выделяется слизь,которая выносит микробы обратно. Плюс работает иммунитет.
Пневмония — это не только осложнение вирусных заболеваний. Именно при ее изучении,например,обнаружили легионеллу,которая любит жить в кондиционерах. В 1976 году заболели более 200 ветеранов вооруженных сил,приехавших на съезд Американского легиона в Филадельфию. Несколько десятков потом скончались от этого неизвестного ранее заболевания. Там как раз был кондиционированный воздух.
Сыграла свою роль массивность дозы и высокая вирулентность — заразность,проще говоря. Это как раз то,что мы наблюдаем сейчас при коронавирусе. Он сам по себе высококонтагиозен,активен,поэтому организм,особенно если он ослаблен,не может от него защититься. Хотя известно,что около 20% заразившихся переносят COVID-19 бессимптомно.
Районная больница.
Дмитрий Лямзин.
Симптомы
Легкая форма заболевания похожа на простуду или грипп, но продолжается дольше. У вирусной пневмонии следующие признаки:
- кашель с отделением мокроты;
- боль в груди при кашле или дыхании;
- появление одышки даже при небольших нагрузках или в состоянии покоя;
- слабость, усталость;
- при ослабленном иммунитете и в возрасте старше 65 лет возможна пониженная температура;
- снижение аппетита;
- редко — тошнота, рвота или диарея.
Часто симптомы разнятся в зависимости от того, какой именно вирус вызвал пневмонию.
- При аденовирусе пневмония протекает остро, с кашлем, насморком, повышением температуры до 38-39°C, одышкой, влажными хрипами в легких. Высокая температура может сохраняться до 10-15 суток.
- При гриппе типичные симптомы ОРВИ дополняются одышкой, кашлем с мокротой, болью в груди при выдохе.
- При парагриппе воспаление легких чаще развивается у маленьких детей. В тяжелых случаях может возникать резкое повышение температуры, судороги, диарея.
У детей вирусная пневмония чаще протекает без тяжелых симптомов, но со снижением аппетита, появлением бледности кожи из-за недостатка кислорода. У пожилых людей болезнь может сопровождаться головокружением, слабостью, спутанностью сознания.
Важно! Вирусная пневмония является главным осложнением COVID-19. Позвоните врачу при первых симптомах этой инфекции
Антибиотики от вирусной пневмонии
Основа терапии острой вирусной пневмонии – применение антибактериальных средств. Этиотропное лечение не может не соответствовать таким условиям:
• Лечение нужно назначить как можно раньше, до того, как выделен и идентифицирован возбудитель.
• Лечение проводится под бактериологическим и клиническим контролем; определяется возбудитель и его чувствительность к антибиотикам.
• Антибактериальные средства прописываются в оптимальных дозах с интервалами – для обеспечения лечебной концентрации в тканях легкого и в крови.
• Терапия антибактериальными средствами длится до того времени, когда исчезнет интоксикация, нормализуется температура тела (больше 3 дней) и физикальные данные в легких, рассосутся воспалительные инфильтрации в легком (данные рентгенологии). Если есть клинические и рентгенологические остаточные явления пневмонии, это не считается основанием для того, чтобы продолжать антибактериальное лечение. В соответствии с Консенсусом по пневмонии Российского национального конгресса пульмонологов (1995 г.), длительность антибактериального лечения зависит от вида возбудителя заболевания. Лечение неосложненных бактериальных пневмоний проводится 3-4 дня после установления нормальной температуры тела (если нормализовалась лейкоцитарная формула) и 5 дней, если применяется азитромицин (его не назначают, если есть признаки бактериемии). Длительность антибактериальнго лечения микоплазменной и хламидийной пневмоний – 10-14 дней (и 5 дней при использовании азитромицином). В случае легионеллезной пневмонии проводится лечение антилегионеллезными средствами 14 дней (21 день. Если у пациента иммунодефицитное состояние).
• Если эффект от антибиотика отсутствует более 2-3 дней, препарат меняют, а в случае тяжелого течения болезни комбинируют.
• Нельзя допускать бесконтрольность применения антибактериальных препаратов, поскольку это увеличивает вирулентность возбудителей и появляются формы, нечувствительные к лекарству.
• В случае длительного лечения антибиотиками у пациента развивается дефицит витаминов группы В, поскольку нарушается их выработка кишечником, а поэтому нужно исправление витаминного нарушения дополнительным введением нужных витаминов
Кроме того, важно вовремя определить кандидомикоз и дисбактериоз кишечника, возможность которых высока при терапии антибиотиками
• На всем протяжении курса важно держать под контролем иммунный статус, поскольку возможно угнетение иммунной системы в связи с терапией антибиотиками, что может увеличить длительность воспаления
Другие заболевания из группы Болезни органов дыхания:
| Агенезия и Аплазия |
| Актиномикоз |
| Альвеококкоз |
| Альвеолярный протеиноз легких |
| Амебиаз |
| Артериальная легочная гипертония |
| Аскаридоз |
| Аспергиллез |
| Бензиновая пневмония |
| Бластомикоз североамериканский |
| Бронхиальная Астма |
| Бронхиальная астма у ребенка |
| Бронхиальные свищи |
| Бронхогенные кисты легкого |
| Бронхоэктатическая болезнь |
| Врожденная долевая эмфизема |
| Гамартома |
| Гидроторакс |
| Гистоплазмоз |
| Гранулематоз вегенера |
| Гуморальные формы иммунологической недостаточности |
| Добавочное легкое |
| Ехинококкоз |
| Идиопатический Гемосидероз легких |
| Идиопатический фиброзирующий альвеолит |
| Инфильтративный туберкулез легких |
| Кавернозный туберкулез легких |
| Кандидоз |
| Кандидоз легких (легочный кандидоз) |
| Кистонозная Гипоплазия |
| Кокцидиоилоз |
| Комбинированные формы иммунологической недостаточности |
| Кониотуберкулез |
| Криптококкоз |
| Ларингит |
| Легочный эозинофильный инфильтрат |
| Лейомиоматоз |
| Муковисцидоз |
| Мукороз |
| Нокардиоз (атипичный актиномикоз) |
| Обратное расположение легких |
| остеопластическая трахеобронхопатия |
| Острая пневмония |
| Острые респираторные заболевания |
| Острый абсцесс и гангрена легких |
| Острый бронхит |
| Острый милиарный туберкулез легких |
| Острый назофарингит (насморк) |
| Острый обструктивный ларингит (круп) |
| Острый тонзиллит (ангина) |
| Очаговый туберкулез легких |
| Парагонимоз |
| Первичный бронхолегочный амилоидоз |
| Первичный туберкулезный комплекс |
| Плевриты |
| Пневмокониозы |
| Пневмосклероз |
| Пневмоцитоз |
| Подострый диссеминированный туберкулез легких |
| поражение газами промышленного происхождения |
| Поражение легких вследствие побочного действия лекарственных препаратов |
| поражение легких при диффузных болезнях соединительной ткани |
| Поражение легких при болезнях крови |
| Поражение легких при гистиоцитозе |
| Поражение легких при дефеците а 1- антитрипсина |
| поражение легких при лимфогранулематозе |
| Поражение легких при синдроме марфана |
| Поражение легких при синдроме Стивенса-Джононса |
| Поражения легких отравляющими веществами |
| Пороки развития легких |
| Простая Гипоплазия |
| Радиационные поражения легких |
| Рецидивирующий бронхит у детей |
| Саркаидоз органов дыхания |
| Секвестрация легкого |
| Синдром гудпасчера |
| Синдром Маклеода |
| Синдром Мендельсона |
| Синусит |
| Спонтанный пневмоторакс |
| Споротрихоз |
| Стафилококковые деструкции легких у детей |
| Стенозы и трахеи крупных бронхов |
| Стенозы и трахеи крупных бронхов |
| Стрептококковый фарингит |
| Сфеноидальный синусит (сфеноидит) |
| Токсоплазмоз |
| Трахеальный бронх |
| Трахеит |
| Трахеобронхомегалия |
| Тромбоэмболия легочной артерии (ТЭЛА) |
| Туберкулез внутригрудных лимфатических узлов (бронхоадениты) |
| Туберкулез бронхов, трахеи, верхних дыхательных путей |
| Туберкулез гортани |
| Туберкулез легких |
| Туберкулез полости рта, миндалин и языка |
| Туберкулезная интоксикация у детей и подростков |
| Туберкулезный плеврит |
| Туберкулема легких |
| Фарингит |
| Фиброзно-кавернозный туберкулез |
| Фронтит (острый фронтальный синусит) |
| Хроническая пневмония у детей |
| Хронический абсцесс легких |
| Хронический бронхит |
| Хронический гематогенно-диссеминированный туберкулез легких |
| Хроническое легочное сердце |
| Цирротический туберкулез легких |
| Шистосомозы |
| Экзогенный аллергический альвеолит |
| Эмфизема легких |
| Эпиглоттит |
| Этмоидальный синусит (этмоидит) |
В клиниках «Президент-Мед» вы можете
- пройти обследование и лечение по более чем 30 медицинским специализациям, реабилитацию после инсультов, операций, травм,
- сдать различные виды анализов (более 5000 видов анализов и лабораторных исследований),
- пройти функциональную диагностику (УЗИ, эндоскопия: гастроскопия), ЭКГ, установка и расшифровка СМАД и Холтер-ЭКГ и другие,
- пройти медицинскую комиссию за один день, пройти профосмотр (как для организаций, так и для частных лиц), пройти профосмотр (как для организаций, так и для частных лиц),
- получить всевозможные справки – справки в ГИБДД и для допуска к занятиям спортом, для приобретения оружия, в санаторий,
- при наличии показаний – оформить лист временной нетрудоспособности,
- оформить и получить другие виды медицинской документации,
- сделать любые инъекции,
- воспользоваться услугами хирургии одного дня или дневного стационара.
Лечебное питание
Во время острого лихорадочного периода заболевания, если нет отсутствия признаков сердечной недостаточности, нужно предписать пациенту пить примерно 2.5-3 л жидкости: немного подкисленную минеральную воду, кипяченую воду с лимонным соком, клюквенный морс, фруктовый сок, витаминный настой. Вначале заболевания диета предполагает разнообразные, легко усваивающиеся продукты, компоты, фрукты.
В последствие положена диета, которая обеспечивает организм достаточным количеством жиров, белков, витаминов, углеводов – это диетические столы № 10, № 15. Приносит пользу куриный бульон. Исключены алкогольные напитки и курение.
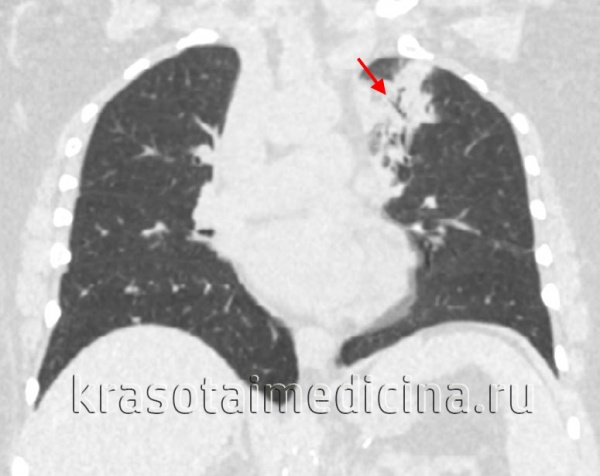
Типичные КТ проявления вирусной пневмонии (в том числе COVID- 19)
Многочисленные уплотнения легочной ткани по типу «матового стекла» преимущественно округлой формы, различной протяженности с/без консолидации, локализуются, большей частью, в периферических, кортикальных отделах, мультилобарные. Поражение чаще носит двусторонний характер (в настоящее время описаны только единичные случаи одностороннего поражения).
Очаги поражения легких при COVID-19
К дополнительным признакам относятся:
- утолщение междолькового интерстиция по типу «булыжной мостовой» (англ. «crazy-paving» sign)
- участки консолидации
- перилобулярные уплотнения
- симптом воздушной бронхограммы
Указанные признаки преимущественно определяются на 5–12 сутки заболевания.
Малотипичные для SARS COVID-19 проявления на КТ ОГК:
- уплотнения легочной ткани по типу «матового стекла» центральной и прикорневой локализации
- единичные солидные узелки
- наличие кавитаций
- плевральный выпот
- лимфоаденопатия
- очаговая диссеминация
- симптом «дерево в почках»
- пневмосклероз/пневмофиброз.
Ковид опаснее бактериальной пневмонии
— Коронавирусная пневмония опаснее других?
— Она, действительно, более опасна, дает достаточно большой процент летальности, который несравнимо больше, чем при легкой пневмонии при гриппе.
— Если вовремя не распознать и не лечить пневмонию, какими последствиями это грозит?
— Если речь идет о бактериальной пневмонии, то нераспознавание ее ведет к ухудшению последующего прогноза для пациента.
Для вирусной пневмонии все немного по-другому, поскольку лечения для такой пневмонии у нас нет. За редким исключением — например, при ковиде есть терапия, которая может помочь человеку справиться с осложнениями.
— Что значит «перенес пневмонию на ногах»? Это опасно?
— Самое страшное, что происходит при пневмонии — это ее острый период. Поэтому то, что пациент пневмонию «перенес на ногах», обнаруживается при проведении компьютерной томографии, но, как правило, ничего страшного в этом нет.
Мой друг – атипичная пневмония
Больших осложнений ждать не стоит. Это значит, что человек болел пневмонией в легкой степени, бессимптомно или малосимптомно. В целом — хорошо, что он ее перенес на ногах, это значит, что организм достаточно сильный, чтобы побороть болезнь.
— Пневмония может привести к осложнениям?
— После бактериальной пневмонии могут быть гнойные осложнения, так называемая эмпиема плевры. Они требуют хирургического дренирования и введения специальных препаратов, разжижающих гной в плевральных полостях.
При пневмонии может быть деструкция или распад легочной ткани, когда чрезмерно сильное воспаление приводит к разрушению легочной ткани, и формируется так называемый абсцесс или гнойник.
Пневмония также может привести к сепсису, к генерализации инфекции с развитием септического шока и поражением внутренних органов.
Еще одно из возможных осложнений — дыхательная недостаточность. Пациенты с нарушением газообмена, падением сатурации чаще всего попадают в реанимацию.
В целом осложнения у пневмонии достаточно серьезные, но они встречаются довольно редко. А если вовремя распознавать и лечить бактериальную пневмонию, то они минимизируются.
У вирусной пневмонии все немного сложнее, потому что она встречается гораздо реже. Про COVID мы знаем, что он часто дает дыхательную недостаточность и «цитокиновый шторм», который похож на сепсис при бактериальной пневмонии.
Лечебный режим
Лечение острой пневмонии проводится в условиях стационара. Обязательно госпитализируют больных с диагнозами: крупозная пневмония, осложненная форма острой пневмонии. Или если отмечено тяжелое клиническое течение с выраженной интоксикацией, тяжелые сопутствующие болезни. Кроме того, если отсутствует получить качественное лечение амбулаторно. Амбулаторно лечится только легко протекающая пневмония и организован правильный уход.
Американская торакальная ассоциация указывает такие показания к госпитализации больных:
- Возраст после 65 лет.
- Сопутствующие болезни: хроническая обструкция бронхов, бронхоэктаз, пневмофиброз, сахарный диабет, хроническая почечная недостаточность, застойная сердечная недостаточность, хронические заболевания печени, предположение аспирации желудочного содержимого, нарушения психики.
- Алкоголизм.
- Состояние после спленэктомии.
- Тяжелое протекание пневмонии (число дыханий в 1 мин. > 30; необходимость ИВЛ; тяжелая дыхательная недостаточность; данные рентгенологии о двусторонней патологии нескольких долей; систолическое АД < 90 мм. рт. ст., диастолическое АД < 60 мм. рт. ст.; t тела выше 38.3 С; объем мочи менее 20 мл/ч, что является признаком почечной недостаточности или преходящей олигурии.
- Симпотомы септицемии.
- Данные лабораторных исследований: лейкоциты < 4х109/л или > 30х109/л или абсолютное число нейтрофилов ниже 1х109/л: РаО2 < 60 мм. рт. ст. или Ра СО2 >50 мм. рт. ст.; креатинин в крови >1.2 мг/дл; гематокрит < 30%, гемоглобин < 90 г/л; выявлен метаболический ацидоз; увеличение протромбинового и тромбопласгинового времени.
Постельный режим показан на протяжении всего периода лихорадки и интоксикации, до преодоления осложнений. Спустя 3 дня после установления нормальной температуры тела и если нет интоксикации, назначают полупостельный, а потом и палатный режим.
Примерные сроки временной нетрудоспособности в случае острой пневмонии прямо зависимы от степени тяжести, осложнений:
- Легкая форма – 20-21 день.
- Среднетяжелая форма – 28-29 дней.
- Тяжелая форма или при осложнениях (при абсцессе, экссудативном плеврите, эмпиеме плевры) – 65-70 дней.
Большая роль для терапии острой пневмонии принадлежит правильному уходу за больным. Нужно обеспечить наличие просторного помещения, хорошего освещения, вентиляции, тщательного ухода за полостью рта, доступа свежего воздуха в палату – это способствует улучшению сна, стимуляции мукоцилиарной функции бронхиального дерева. Полезно применять в палатах аппараты для аэроионизации отрицательными ионами. Такой воздух помогает значительно улучшить дренажную функцию бронхов, снижает бронхоспастические состояния, приводит к ускорению рассасывания очага воспаления.