Неаллергический дерматит
Содержание:
- Лечение
- Лечение аллергического дерматита у взрослых
- Стадии развития аллергии
- Коды болезней по МКБ
- Этиология
- Действующие вещества, относящиеся к коду L24
- Аллергическая крапивница
- Диагностика заболевания
- Наши врачи
- Лечение токсикодермии
- Виды аллергического дерматита МКБ-10
- Аллергический контактный дерматит (L23)
- Общие сведения
- Что можно сделать самому?
- Симптомы аллергического дерматита у взрослых
- Лечение аллергического дерматита
- Виды крапивницы
Лечение
Следует прекратить прием всех медикаментов, кроме жизненно необходимых, которые невозможно заменить препаратами иной группы. Объем медикаментозной терапии зависит от тяжести заболевания, критериями чего являются: — характер высыпаний (локализованный или генерализованный); — тенденция к развитию эритродермии; — поражение слизистых оболочек; — наличие геморрагических высыпаний; — наличие полостных высыпаний; — наличие симптомов общей интоксикации (общая слабость, недомогание, головная боль, головокружение, повышение температуры тела); — вовлечение в процесс внутренних органов; — изменение общего анализа крови (ускорение СОЭ, лейкоцитоз, анемия, тромбоцитопения). Больному назначают щадящую диету, обильное питье, энтеросорбенты (полифепан, лактофильтрум, энтеросгель) (С) в средней терапевтической дозировке 3 раза в сутки в промежутках между приемами пищи или лечебных средств.
Показания к госпитализации — распространенные геморрагические и/или буллезные высыпания; — угроза развития тяжелых форм лекарственной аллергии (отек Квинке, синдром Лайелла или Стивенса-Джонсона); — упорный и распространенный процесс, резистентный к проводимому в амбулаторных условиях лечению; — наличие сопутствующих тяжелых соматических заболеваний, лихорадка, артралгия, низкое артериальное давление, лимфоцитоз с атипическими лимфоцитами.
Схемы лечения
Системная терапия 1. При нормальных показателях артериального давления назначают диуретические средства в том случае, если гидрохлортиазид или фуросемид не были причиной аллергической реакции или не вызовут перекрестную аллергию (С) . В процессе лечения режим дозирования этих средств корректируют индивидуально в зависимости от величины диуретического ответа и динамики состояния пациента. 2. При преобладании пятнистых, уртикарных или папулезных высыпаний назначают антигистаминные препараты: — цетиризина гидрохлорид (С): детям в возрасте старше 6 лет — 5 мг 2 раза в сутки перорально; взрослым — 10 мг 1 раз в сутки перорально в течение 7-10 дней или — лоратадин (С): детям в возрасте от 3 до 12 лет и/или с массой тела менее 30 кг — 5 мг 1 раз в сутки перорально в течение 7-10 дней; взрослым и детям в возрасте старше 12 лет и/или с массой тела более 30 кг — 10 мг 1 раз в сутки перорально в течение 7-10 дней или — хлоропирамин (С): детям в возрасте от 1 года до 6 лет — 8,3 мг 2-3 раза в сутки перорально в течение 7-10 дней, детям в возрасте от 6 до 14 лет — 12,5 мг 2-3 раза в сутки перорально в течение 7-10 дней, взрослым – 25 мг 3-4 раза в сутки перорально в течение 7-10 дней или — клемастин (В): детям в возрасте старше 7 лет — 0,5-1 мг 2 раза в сутки перорально в течение 7 –10 дней, взрослым — 1 мг 2 раза в сутки перорально в течение 7 –10 дней . 3. В качестве детоксикационной терапии показано внутривенное введение 30% раствора тиосульфата натрия по 10 мл (С) . 4. При тяжелых формах заболевания назначают глюкокортикостероидные препараты перорально и/или парентерально (В) . Дозы зависят от тяжести клинических проявлений, но составляют не менее 30–35 мг в сутки в пересчете на преднизолон.
Наружная терапия Применяется в случае буллезной токсидермии — туширование эрозий анилиновыми красителями.
Требования к результатам лечения — отсутствие субъективных ощущений; — нормализация общего состояния; — прекращение появления новых элементов; — разрешение существующих высыпаний.
Тактика при отсутствии эффекта от лечения При преобладании пятнистых, уртикарных или папулезных высыпаний возможна замена антигистаминного препарата. При отсутствии эффекта и в этом случае – назначение системных глюкокортикостероидов перорально и/или парентерально (В) . Дозы зависят от тяжести клинических проявлений, но составляют не менее 30–35 мг в сутки в пересчете на преднизолон.
ПРОФИЛАКТИКА Профилактика рецидивов заболевания заключается в информировании пациента о причине заболевания для исключения этого фактора из рациона питания или из разрешенных к применению фармакологических средств.
Лечение аллергического дерматита у взрослых
Чем лечить аллергический контактный дерматит у взрослых? Прежде всего, необходимо отметить, что лечение аллергического дерматита в большинстве случаев проводится амбулаторно и лишь при обширных поражениях — в дерматологическом стационаре. В основе терапии АКД — прекращение и недопущение в дальнейшем контакта организма со специфическим аллергеном, вызвавшим заболевание.
При выраженном отеке и мокнутии, что зачастую встречается в острой стадии, показано орошение термальной водой, влажно-высыхающие повязки, примочки. При локализованном АКД (критерий— поражение кожи до 20%) основным методом лечения является местная терапия, первой линией которой являются глюкокортикостероды (ГКС) — средние/сильные топические (ТГКС).
При этом, сильные ТГКС назначаются лишь в исключительных случаях, например, при отсутствии эффекта от применения слабых/среднетопических средств. Из лекарственных форм могут использоваться практически все: лосьон, мазь, спрей или крем, которые наносят на пораженные участки кожи 1–2 раза в сутки тонким слоем на протяжении 10-15 дней. Ниже приведена характеристика проникающей способности ТГКС в зависимости от их лекарственной формы.
Как правило, назначаются: Флутиказона пропионат, Клобетазола пропионат, Триамцинолона ацетонид, Момедерм, Бетаметазона валерат, Мометазона фуроат. Их действие базируется на подавлении процесса синтеза медиаторов воспаления, что способствует быстрому восстановлению проницаемости стенок сосудов, уменьшению экссудации, их сужению, купированию раздражения нервных рецепторов. В тяжелых случаях заболевания (если аллергическая сыпь распространенна на площади более 20% кожного покрова с образованием множества пузырей или при распространенном процессе, рекомендуется системный прием глюкокортикостероидных препаратов перорально (Преднизолон в течение 7–10 дней 1 раз в день в дозе 60 мг) с дальнейшим постепенным снижением дозировки до полной его отмены.
При хроническом часто рецидивирующем течении назначаются системные антигистаминные препараты (Цетиризин, Лоратадин, Дифинилгидрамин, Хифенадин, Клемастин и др.), стабилизаторы мембран тучных клеток (Кетотифен), гипосенсибилизирующие препараты (Кальция глюконат) и дезинфицирующие средства. В случаях присоединения бактериальной инфекции и ее распространения на обширную поверхность тела, могут назначаться антибиотики системного действия: Кларитромицин, Азитромицин, Рокситромицин, Эритромицин. При устойчивости к ГКС и длительном, торпидном течении заболевания возможно применение препаратов второй линии — иммуносупрессоров (Азатиоприн, Циклоспорин) или фототерапии («Псорален плюс UVA», PUVA – терапия).
Несколько слов об альтернативных способах лечения, в частности — лечении народными средствами. Необходимо отметить, что лечение аллергического дерматита народными средствами не может приниматься за основу терапии. Использование отдельных средств народной медицины можно рассматривать исключительно в качестве дополнительного средства. Например, для уменьшения симптоматики дерматита и зуда могут использоваться примочки, компрессы, ванночки, ванны из отвара ромашки, череды, коры дуба, листьев березы и березовых почек.
Хорошим подсушивающим действием обладает мазь из белой глины, смешанной с порошкообразным цинком в равных пропорциях и добавлением детской присыпки и оливкового масла. Важен также и правильный уход за кожей, для чего рекомендуется использовать физиогель и крем для чувствительной и сухой кожи.
Доктора
специализация: Дерматолог / Аллерголог / Педиатр
Москович Галина Исааковна
4 отзываЗаписаться
Подобрать врача и записаться на прием
Лекарства
Метилпреднизолона ацепонат
Мометазона Фуроат
Преднизолон
Цетиризин
Лоратадин
Клемастин
Кетотифен
Кларитромицин
Азитромицин
Азатиоприн
Циклоспорин
Кальция глюконат
- Клобетазол пропионат.
- Бетаметазона валерианат.
- Метилпреднизолона ацепонат.
- Мометазона фуроат.
- Бетаметазона дипропионат.
- Флуоцинолона ацетонид.
- Триамцинолона ацетонид.
- Алклометазона дипропионат.
- Преднизолон.
- Гидрокортизона ацетат.
- Цетиризин.
- Лоратадин.
- Дифенгидрамин.
- Хифенадин.
- Клемастин.
- Кетотифен.
- Кларитромицин.
- Азитромицин.
- Рокситромицин.
- Азатиоприн.
- Циклоспорин.
- Кальция глюконат.
Стадии развития аллергии
Медицинская классификация предусматривает 3 стадии аллергических реакций:
- иммунная – это промежуток между контактом с аллергеном и развитием сенсибилизации;
- патохимическая – начинается с повторного контакта, после которого выделяются вещества, характерные для иммунного ответа;
- патофизиологическая – под воздействием веществ, которые были выделены на предыдущем этапе, разрушаются клетки и ткани, либо нарушается их функциональность.
Отдельно выделяется четвертая стадия – клиническая.
В целом иммунный ответ, выраженный в аллергических реакциях, вызывает поражение собственных клеток. Однако и в этом случае организм воспринимает этот факт, как защитную реакцию.
Коды болезней по МКБ
МКБ аббревиатура расшифровывается как международный каталог болезней и проблем со здоровьем. Коды болезней представляют собой своеобразный медицинский язык, который объединяет и упорядочивает все медицинские диагнозы.
Любая проблема больного, указанная в документации посредством соответствующего кода становиться понятной и точно идентифицируется любым врачом в любой стране. Условие одно – страна должна входить во Всемирную Организацию Здравоохранения (ВОЗ).
Цель создания международной классификации болезней:
- Статистический учет проблем со здоровьем, их одинаковое обозначение, при котором исключены слова. Полная замена диагноза на соответствующие коды болезней (буквы и римские +арабские цифры) позволяет избежать путаницы при переводе с одного языка на другой.
- Диагностика болезней и маршрутизация лечения на основе накопленного мирового опыта.
Необходимость создания общемирового каталога болезней, травм, патологических состояний (код по МКБ 10) объясняется общей работой над охраной здоровья населения.
Время от времени (примерно раз в 10 лет) этот нормативный документ пересматривается, дополняется и уточняется. Это происходит под контролем и при непосредственном руководстве ВОЗ.
После пересмотра вводится в действие новый вид МКБ. В настоящее время действует классификация десятого пересмотра – МКБ 10.
Обратите внимание! Коды МКБ 10 содержат не только описание болезней, но и подробное описание необходимого лечения с указанием медицинских препаратов. Аллергический дерматит — виды, лечение
 Аллергический дерматит — виды, лечение
Аллергический дерматит — виды, лечение
Этиология
Действующие вещества, относящиеся к коду L24
Ниже приведён список действующих веществ, относящихся к коду L24 МКБ-10
(наименования фармакологических групп и перечень торговых названий, связанных с этим кодом).
- Действующие вещества
-
Алклометазон
Фармакологические группы: Глюкокортикостероиды, Дерматотропные средства
-
Бетаметазон
Фармакологическая группа: Глюкокортикостероиды
-
Бетаметазон + Гентамицин
Фармакологические группы: Офтальмологические средства в комбинации с другими препаратами, Глюкокортикостероиды в комбинации с другими препаратами
-
Бетаметазон + Мочевина
Фармакологические группы: Дерматотропные средства в комбинации с другими препаратами, Глюкокортикостероиды в комбинации с другими препаратами
-
Бетаметазон + Мупироцин
Фармакологическая группа: Глюкокортикостероиды в комбинации с другими препаратами
-
Бетаметазон + Салициловая кислота
Фармакологическая группа: Глюкокортикостероиды в комбинации с другими препаратами
-
Бетаметазон + Фузидовая кислота
Фармакологическая группа: Глюкокортикостероиды в комбинации с другими препаратами
-
Бетаметазон + Хлоргексидин
Фармакологические группы: Антисептики и дезинфицирующие средства в комбинации с другими препаратами, Глюкокортикостероиды в комбинации с другими препаратами
-
Галометазон
Фармакологическая группа: Глюкокортикостероиды
-
Гидрокортизон + Окситетрациклин
Фармакологические группы: Тетрациклины в комбинации с другими препаратами, Глюкокортикостероиды в комбинации с другими препаратами
-
Гидрокортизона 17-бутират
Фармакологическая группа: Глюкокортикостероиды
-
Гидрокортизона бутират
Фармакологическая группа: Глюкокортикостероиды
-
Десонид
Фармакологические группы: Офтальмологические препараты, Глюкокортикостероиды
-
Дифенгидрамин
Фармакологическая группа: H1-антигистаминные препараты
-
Дифлукортолон
Фармакологическая группа: Глюкокортикостероиды
-
Кетотифен
Фармакологические группы: Офтальмологические препараты, Стабилизаторы мембран тучных клеток
-
Клемастин
Фармакологическая группа: H1-антигистаминные препараты
-
Клиохинол + Флуметазон
Фармакологическая группа: Глюкокортикостероиды в комбинации с другими препаратами
-
Левоцетиризин
Фармакологическая группа: H1-антигистаминные препараты
-
Маточное молочко
Фармакологические группы: Регенеранты и репаранты, Общетонизирующие средства и адаптогены
-
Метилпреднизолона ацепонат
Фармакологическая группа: Глюкокортикостероиды
-
Метилпреднизолона ацепонат + Мочевина
Фармакологическая группа: Глюкокортикостероиды в комбинации с другими препаратами
-
Неомицин + Флуоцинолона ацетонид
Фармакологическая группа: Глюкокортикостероиды в комбинации с другими препаратами
- Перуанский бальзам
-
Пиритион цинка
Фармакологическая группа: Дерматотропные средства
-
Преднизон
Фармакологическая группа: Глюкокортикостероиды
-
Предникарбат
Фармакологическая группа: Глюкокортикостероиды
-
Прометазин
Фармакологическая группа: H1-антигистаминные препараты
-
Ретапамулин
Фармакологические группы: Дерматотропные средства, Прочие антибиотики
-
Ромашки аптечной цветки
Фармакологические группы: Антисептики и дезинфицирующие средства, Прочие ненаркотические анальгетики, включая нестероидные и другие противовоспалительные средства
-
Сульфатиазол серебра
Фармакологические группы: Антисептики и дезинфицирующие средства, Сульфаниламиды
-
Терфенадин
Фармакологическая группа: H1-антигистаминные препараты
-
Фенилбутазон
Фармакологическая группа: НПВС — Бутилпиразолидины
-
Фенирамин
Фармакологическая группа: H1-антигистаминные препараты
-
Флуметазон
Фармакологическая группа: Глюкокортикостероиды
-
Флуокортолон
Фармакологическая группа: Глюкокортикостероиды
-
Флутиказон
Фармакологическая группа: Глюкокортикостероиды
-
Хлоропирамин
Фармакологическая группа: H1-антигистаминные препараты
-
Цетиризин
Фармакологическая группа: H1-антигистаминные препараты
-
Ципрогептадин
Фармакологические группы: H1-антигистаминные препараты, Серотонинергические средства
-
Экстракт из культуры термофильного штамма золотистого стафилококка
Фармакологическая группа: Прочие иммуномодуляторы
Аллергическая крапивница
Диагностика заболевания
Характерные кожные высыпания, их явная связь с провоцирующим фактором сомнений в диагнозе не оставляют. Кожная реакция развивается немедленно после употребления аллергена вовнутрь или его вдыхания, либо максимум в течение 2-х суток. При тщательном расспросе и сопоставлении фактов обычно обнаруживается вещество, которое стало причиной поражения кожи.
Точное определение аллергена возможно только косвенным путем. Кожные тесты при заболевании не проводят, поскольку это может привести к развитию шока. Выполняют те исследования, которые возможны с венозной кровью в пробирке: трансформация лимфоцитов, дегрануляция базофилов, агломерация лейкоцитов и подобные.
Для выявления аллергической природы болезни проводят различные исследования:
- бактериальный посев отделяемого кожных элементов;
- микроскопия мазка (можно обнаружить бледную трепонему – возбудителя сифилиса);
- соскоб кожи (тест на грибы);
- общий анализ крови;
- общий анализ мочи;
- коагулограмма и другие.
По показаниям при подозрении на поражение внутренних органов могут привлекаться специалисты других направлений (, нефрологи, ) и назначаться профильные исследования. Точная диагностика – основа выздоровления.
Наши врачи
Орлова Татьяна Владимировна
Врач — аллерголог-иммунолог, пульмонолог, врач высшей категории
Стаж 37 лет
Записаться на прием
Шундева Оксана Вениаминовна
Врач-аллерголог, врач высшей категории
Стаж 38 лет
Записаться на прием
Лечение токсикодермии
Первый необходимый шаг – исключить контакт с возможным аллергеном. Отменяют ранее назначенные медикаменты или заменяют их аналогичными, прекращают контакт с химическими веществами, употребление подозрительных продуктов питания.
Рекомендована отварная пища на основе нейтральных продуктов – каши, экологически чистый картофель, сухари из белого хлеба. Пища готовится с небольшим количеством соли, специи и усилители вкуса исключаются.
В зависимости от состояния пациента в лечении токсикодермии могут быть задействованы:
- дезинтоксикационные солевые растворы для внутривенного введения;
- слабительные;
- мочегонные;
- энтеросорбенты;
- гепатопротекторы;
- пищеварительные ферменты;
- противогистаминные средства;
- глюкокортикоидные гормоны.
При тяжелом течении токсидермии прибегают к плазмаферезу или гемосорбции, требуется госпитализация.
По показаниям используются наружные средства: анилиновых красителей, антисептических аэрозолей, гормональных кремов и мазей.
Виды аллергического дерматита МКБ-10
Код по МКБ-10 L23 — это специальная международная классификация, она была принята на 10 собрании всемирной организации здравоохранения. Это своего рода нормативный документ, посредством которого обеспечивается единый медицинский подход и международная сопоставимость материалов.
Дерматиты аллергического характера делятся на несколько видов.
- Контактный. Образуется посредством обратной реакции организма на влияние внешних раздражителей. Недуг формируется сразу после того, как на кожные покровы попадает возбудитель.
- Токсико — аллергический. Недомогание развивается при проникновении раздражителя в органы дыхательной системы, ЖКТ или при введении их внутривенно. Проявляется этот тип симптомами сыпи, распространяющейся по всему телу.
- Атопический. Формируется на фоне соединений респираторного заболевания с хроническим кожным поражением. Он встречается у детей и беременных женщин. Симптомы его обусловлены появлением сыпи и раздражений на коже.
- Фиксированный. Относится с наиболее лояльным, так как имеет признаки местного незначительного воспаления покрова. Причиной развития является ответная реакция организма на сульфаниламидные вещества.
Каждый из перечисленных видов недуга имеет свои стадии осложнения. Опасной фазой является острый аллергический дерматит, осложняющийся отечностью гортани. Хронический дерматит,также тяжелая форма, которая практически не подлежит полному излечению.
Аллергический контактный дерматит (L23)
В отличие от большинства «классических» аллергических реакций, запускаемых гуморальным иммунитетом, контактный дерматит – это клеточный иммунный ответ. С момента контакта кожи с аллергеном до очевидных кожных проявлений, пример которых можно увидеть на фото, в среднем проходит 14 суток, поскольку процесс запускается механизмом гиперчувствительности замедленного типа.
На сегодняшний день известны более 3000 аллергенов:
- элементы растительного происхождения;
- металлы и сплавы;
- химические соединения, входящие в состав резины;
- консерванты и вкусовые добавки;
- лекарственные препараты;
- другие вещества, встречающиеся в красителях, косметических продуктах, клее, инсектицидных средствах и др.
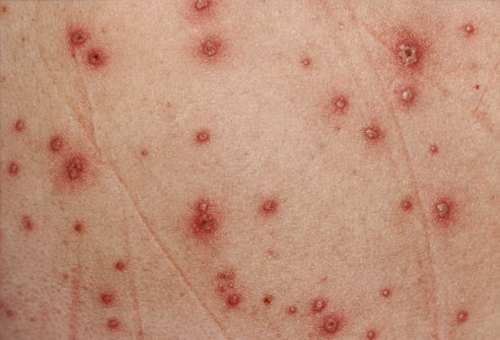
Контактный дерматит проявляется покраснением кожи, локальной сыпью, отечностью, образованием пузырей и интенсивным зудом. Как видно на фото, воспаление кожи имеет локальный характер. Выраженность проявлений зависит от длительности контакта с аллергеном.
Различают острый и хронический дерматит. Острая форма чаще наблюдается при единичном контакте, тогда как хроническая может развиться со временем, если человек будет постоянно контактировать с опасным для организма элементом. Картина хронического дерматита характерна для людей, профессиональная деятельность которых предполагает частый контакт с агрессивными соединениями.
Общие сведения
Аллергические болезни на протяжении длительного периода занимают лидирующие позиции в структуре общей заболеваемости населения. Среди аллергической патологии особая ниша принадлежит аллергическим дерматозам. По литературным данным распространенность аллергического дерматита в человеческой популяции варьирует в пределах 15—25%, при этом чаще страдают лица молодого возраста и дети, в то время как у лиц пожилого возраста вследствие возрастной инволюции иммунной системы аллергические дерматозы развиваются относительно редко. Аллергические дерматозы представлены несколькими видами. К наиболее распространенным относятся:
- Аллергический контактный дерматит развивается при воздействии аллергена непосредственно на слизистую/кожу. Развивается преимущественно на коже в зоне контакта с аллергеном (на лице или на руках или на ногах), однако может выходит за пределы места действия внешнего аллергена. Значительно реже может развиваться диссеминированный/генерализованный характер высыпаний.
- Токсико-аллергический дерматит (аллергены в организм попадают через пищеварительный тракт, дыхательные пути или при инъекциях через кровь).
- Атопический дерматит (хроническое рецидивирующее заболевание, обусловленное генетической предрасположенностью организма человека к определенному виду аллергена).
Код аллергического дерматита по МКБ-10 определяется типом дерматита: L23 Аллергический контактный дерматит; L20 Атопический дерматит; L27 Токсико-аллергический дерматит. В силу специфики этиологии, патогенеза, клиники и лечения каждого из видов аллергического дерматита рассмотреть их в объеме одной статьи не представляется возможным, поэтому рассмотрим лишь аллергический контактный дерматит (АКД), который в большинстве случаев является проявлением клеточно-опосредованной аллергической реакции замедленного (позднего) типа (IV тип реакции гиперчувствительности), возникающей в ответ на контакт со специфическим кожным аллергеном. По сути, АКД является результатом сенсибилизации (повышенной чувствительности) иммунной системы организма к одному/нескольким специфическим аллергенам, что и приводит к возникновению (рецидиву) воспалительной реакции на коже.
Обращаемость к дерматологам пациентов с признаками контактного аллергического дерматита составляет не менее 10% от всех посещений дерматолога. При этом в 4-5% они обусловлены воздействием профессиональных факторов. Контактный аллергический дерматит чаще регистрируется у женщин, что обусловлено более частым их контактом с кожными аллергенами (ювелирные украшения, моющие/косметические средства и др.). Развитие аллергического дерматита может возникать в виде реакции на воздействие любого вещества. При этом ведущее значение имеет не характер раздражителя, а индивидуальная чувствительность человека к нему. Концентрация раздражителя, площадь его воздействия и путь проникновения в организм не имеют определяющего значения.
Что можно сделать самому?
Для восстановления повреждённой кожи рук нужно соблюдать ряд простых правил:
- носить перчатки в холодную погоду;
- для мытья рук использовать тёплую воду и немного мягких моющих средств;
- хорошо смывать мыло и высушивать руки;
- часто (как минимум каждый раз после мытья рук) использовать увлажняющие и смягчающие кожу средства, а также препятствующие обезвоживанию кожи. Это обычно кремы с вазелином, ланолином, глицерином, церамидами, диметиконом, пропиленгликолем, мочевиной и др.
Снимать воспаление рекомендуется с помощью кортикостероидов (в виде крема, лосьона, пены или, что лучше, мази). Если дерматит тяжёлый или хронический, с заметным уплотнением кожи и его нет на лице или в области кожных складок, то применяется клобетазол, дифлукортолон и др. в течение 2–4 недель. В менее тяжёлых случаях используется бетаметазон, дифлукортолон, мометазон, триамцинолон и др. (также в течение 2–4 недель). Когда дерматит есть на лице или в области складок кожи, то применяются более слабые кортикостероиды или кортикостероиды в меньшей дозировке: триамцинолон, бетаметазон, гидрокортизон и др. в течение 1–2 недель.
Крайне желательно не чесать больное место, иначе дополнительное повреждение кожи может создать подходящую среду для бактериальной инфекции.
После случая острого дерматита восстановление занимает около месяца, если в дальнейшем воздействия раздражающего агента не было. При хроническом контактном дерматите симптомы могут не уходить несколько месяцев или лет.
При аллергическом контактном дерматите также самое важное — избегать вещества, которое вызвало заболевание, и снять воспаление. Методы примерно такие же: надевать перчатки, спецодежду, маску и очки, использовать кортикостероиды 1–2 недели (в тяжёлых случаях лучше принимать системные препараты, то есть в таблетках) или ингибиторы кальциневрина (например, крем с пимекролимусом)
Симптомы аллергического дерматита у взрослых
Контактный аллергический дерматит у взрослых проявляется преимущественно на участках кожи, подвергшихся воздействию аллергена, однако клинические проявления могут значительно выходить за зоны воздействия аллергенных агентов. Основные виды аллергической сыпи представлены эритематозными, папулезными или везикулезными элементами, которые могут присутствовать на коже любой части тела (на лице, руках, ногах, туловище).
Как правило, симптомы аллергического дерматита развиваются на фоне эритемы и сопровождаются жжением, зудом, ощущением жара. При этом аллергическая сыпь имеет нерезко выраженный полиморфизм высыпаний в виде везикул, папул, эрозий, чешуек и корочек. Симптомы аллергического дерматита после прекращения контакта с аллергеном быстро и полностью регрессируют, однако в случае повторного контакта с аллергеном отмечаются быстро развивающиеся рецидивы аллергического контактного дерматита.
Как выглядит аллергическая сыпь у взрослых при контактном аллергическом дерматите? Ниже на рисунках представлены характерные симптомы у взрослых при аллергическом контактом дерматите.
Контактный аллергический дерматит на лице
Контактный аллергический дерматит на руках
Контактный аллергический дерматит на ногах
Выраженность симптомов контактного дерматита зависит напрямую от химической активности аллергена и длительности контакта с ним. Изменения на коже при хроническом течении последовательно эволюционируют (от транзиторной эритемы до везикул или выраженного отека с пузырями/язвами и их сочетанием). Зачастую для высыпаний характерна определенная локализация или группировка, что указывает на специфику воздействия антигена.
Например, линейная полоса указывают на воздействие раздражающего или экзогенного аллергена, а кольцевидная полоса эритемы (под поясом браслетом/браслетом от часов) на место в нахождения аллергена. При аэрогенном контакте преимущественно поражаются открытые участки кожи, например, парфюмированными аэрозолями.
При общем воздействии вещества высыпания могут носить распространенный характер по всему кожному покрову. Обычно сыпь манифистирует через 15-48 ч после воздействия аллергена. В случаях хронического аллергенного воздействия на организм при наличии функциональных изменений в деятельности ЦНС, иммунологической и эндокринной систем, а также в случаях неадекватной терапии АКД может трансформироваться в экзему и сопровождаться развитием поливалентной сенсибилизации.
Лечение аллергического дерматита
Самым первым постулатом терапии аллергического дерматита является выявление и полное устранение действия раздражающего фактора.
В терапии дерматита применяются топические глюкокортикостероидные препараты. Это стероидные кремы или мази с разной степенью активности. На местах поверхности тела с нежной кожей предпочтительно применять мази с более низкой степенью активности. Лечение аллергического дерматита длится от 1 до 4 недель. При поражении свыше 20% поверхности тела назначаются системные гормональные стероидные препараты.
При сильном зуде и жжении кожи назначаются антигистаминные лекарственные средства.
При присоединении вторичной бактериальной инфекции к терапии подключают антибиотики для местного применения.
Если при правильном лечении положительный эффект не наступает в ожидаемый срок, то применяют иммуносупрессивные лекарственные средства.
Лечение аллергического дерматита у детей часто начинается с применения антигистаминных препаратов, в тяжелых случаях врач может назначить местную стероидную терапию. В современной дерматологии для лучшего заживления кожи широко применяют мази и кремы для ускорения регенерации тканей.
Во время и после лечения аллергического дерматита у взрослых, должна быть продумана защита кожного покрова от возможного попадания аллергена повторно. Врач может порекомендовать специальные защитные кремы или мази, эмоленты.
Терапию аллергических заболеваний не стоит оставлять без внимания ни у детей, ни у взрослых пациентов. Несмотря на кажущуюся на первый взгляд простоту диагностики и лечения, аллергический дерматит может продолжать напоминать о себе всю жизнь человека. Если у вас появились любые кожные проявления, сопровождающиеся зудом и жжением, то обратитесь к врачу дерматологу
Виды крапивницы
Крапивница подразделяется на две основные категории по типу течения заболевания:
- Хроническая крапивница. Считается, что если крапивница продолжается более шести недель, она имеет хроническую форму.
- Острая крапивница длится несколько часов или дней. Общая продолжительность не превышает шести недель.
Хроническая крапивница в клинической практике чаще всего встречается у женщин, острая форма – у детей и подростков в пубертатном периоде. Аллергологи утверждают, что острая форма крапивницы не нуждается в серьезном лечении, поскольку она проходит самостоятельно при условии ее четкой диагностики. Однако у 10% всех аллергиков отмечается переход острой формы в хроническую, когда терапия может быть довольно продолжительной, тем не менее, спустя 6-8 месяцев наступает стопроцентное полное выздоровление.
Кроме форм крапивница подразделяется на различные виды, среди которых чаще всего диагностируется физическая крапивница (механическая). Этот вид высыпаний связан с воздействием на кожные покровы различных раздражителей:
- Бытовая причина механического характера – сдавливание и трение неудобной одеждой, предметом (крапивница давления, дермографическая крапивница);
- Воздействие солнечного излучения – солнечная крапивница;
- Воздействие воды — аквагенная крапивница;
- Психоэмоциональное воздействие, стресс, усугубляющийся духотой; сухостью воздуха в помещении – холинергическая крапивница;
- Воздействие тепла – тепловая крапивница;
- Воздействие холода – холодовая крапивница.
- Укусы насекомых, контакт кожных покровов с наружными медикаментами – папулезная или контактная крапивница.
Наиболее редкие подвиды – вибрационная (при воздействии постоянной вибрации, например, от производственного, промышленного прибора).
Описание видов крапивницы
- Дермографический подвид крапивницы, который называется уртикарным дермографизмом. Подобная крапивница является одной из форм механической сыпи и провоцируется трением или раздражением кожных покровов. Причиной может быть неудобная одежда, предмет, который человек в силу своей профессии вынужден применять постоянно.
- Солнечная крапивница, которая проявляется как реакция на чрезмерное увлечение загаром или просто вследствие непереносимости ультрафиолетового излучения.
- Очень редкий вид крапивницы – аквагенный, который провоцируется контактом с любой водой, проявляется сильным зудом и эритематозными высыпаниями. 4.
- Холинергический вид, который является следствием чрезмерного потоотделения. Активизация выделения пота в свою очередь провоцируется психоэмоциональным фактором, который вызывает типичную вегетативную реакцию. Температура тела человека может повыситься на несколько градусов без видимых воспалительных причин. Реже холинергическая крапивница появляется после пребывания в очень душном, жарком помещении или из-за физического перенапряжения. Этот вид крапивницы проявляется диффузными множественными высыпаниями по всему телу и довольно часто заканчивается отеком Квинке.
- Холодовая крапивница, которая также считалась до последнего времени редким аллергическим видом. Сегодня каждый десятый аллергик страдает холодовой крапивницей, очевидно, в силу общей аллергонаправленности организма. Спровоцировать холодовую реакцию может не только внешнее воздействие холодного воздуха, но и употребление холодных напитков, продуктов и даже прикосновение к холодному предмету.
- Тепловая крапивница похожа на холодовую, но провоцирует ее контакт с теплым воздухом или употребление горячих блюд и напитков. Такой вид высыпаний встречается крайне редко.
- Мастоцитоз или пигментная крапивница – это аутоиммунное заболевание, при котором в тканях скапливается чрезмерное количество тучных клеток (мастоцитов).
- Папулезная крапивница – контактная форма, провоцируется мелкими насекомыми, которые кусают кожные покровы человека. Сыпь очень характерна и проявляется в виде мельчайших узелков – папул.
Также крапивница имеет неясные, малоизученные виды, к которым относятся нервно-психическая, более схожая с холинергическим видом, есть рецидивирующая крапивница, идиопатическая крапивница – это виды заболевания с невыясненной этиологией.
Источник