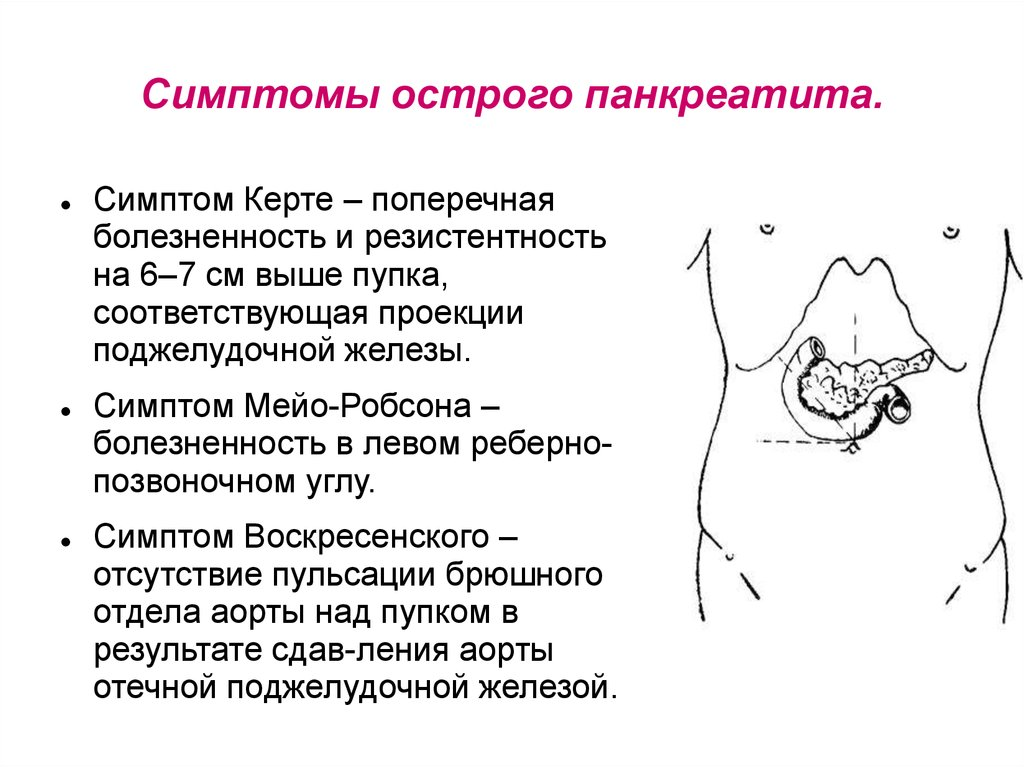
Хронический панкреатит
Содержание:
- Панкреатит у детей
- Симптомы панкреатита
- Вопросы пользователей (6)
- Симптомы хронического панкреатита
- Симптомы
- Кальцинозный (гиперкальциемический) панкреатит
- С острым панкреатитом разобрались. А хронический?
- Осложненные формы
- Список использованной литературы
- Лечебные мероприятия
- Диета – залог быстрого выздоровления
- Причины недуга
- Возможные осложнения
- Профилактика панкреатита
- Кто в группе риска
- Лечение хронического панкреатита
- Синдром диспепсии у больных, страдающих хроническим панкреатитом, включает две основные группы признаков.
- Как не допустить появления болезни и дальнейших обострений после лечения
- Симптомы панкреатита
Панкреатит у детей
У маленьких детей панкреатит является, как правило, следствием врожденных пороков пищеварительной системы или ферментной недостаточности. Также он может быть осложнением эпидемического паротита (свинки). У детей более старшего возраста развитие заболевания может быть связано с нарушением питания (в том числе злоупотребления сладостями и газированными напитками) или вызвано кишечными паразитами.
Дети часто неспособны четко сформулировать жалобы, что и как у них болит. Поэтому при первых признаках заболевания (жалобах ребёнка на боль в животе, тошноте, рвоте, неустойчивом стуле с примесями непереваренной еды) следует сразу же обращаться к врачу. Дети младенческого возраста при панкреатите надрывно плачут, быстро теряют вес. У них вздут животик.
Необходимо своевременно диагностировать заболевание и начать лечение, чтобы предотвратить потерю поджелудочной железы.
Симптомы панкреатита
Основной симптомом панкреатита – сильная боль. Вместе с ней могут наблюдаться тошнота, рвота, незначительное повышение температуры, метеоризм, нарушения стула и некоторые другие симптомы.
Боль в животе
Основным симптомом острого панкреатита является сильная боль, которая начинается, как правило, в левом боку, а затем становится опоясывающейся. Боль не снимается ни спазмолитиками («но-шпа» и аналоги), ни обезболивающими препаратами (анальгетиками). В положении лежа на спине может усиливаться. Приступ боли при панкреатите обычно наблюдается после приёма пищи или алкоголя. При приёме пищи на фоне боли, боль усиливается.
Рвота
Начало острого панкреатита может сопровождаться приступами рвоты. В рвотных массах при панкреатите обычно присутствует желчь. В этот период необходимо полностью отказаться от приёма пищи.
Температура
При приступе панкреатита возможно повышение температуры до 37,5°C.
Метеоризм
Приступ нарушает перистальтику кишечника. Это приводит к вздутию живота.
Расстройство стула
Отсутствие необходимых ферментов не позволяет пище как следует перевариваться, что становится причиной расстройства стула.
Вопросы пользователей (6)
-
Олеся
2018-01-27 08:40:50Подскажите, пожалуйста.
Боль в области спины, низ живота как при месячных, сухость кожи, периодический озноб. Какое заболевание может быть.
Заранее спасибо! -
Екатерина
2016-11-05 02:23:52Здравствуйте, изначально беспокоили острые боли в левом боку под ребрами,была тошнота и даже около недели рвота, запор чередовался с поносом и высокая температура-это было 4 месяца назад.Поход к… -
Анжелика С.
2016-08-30 13:55:14Здравствуйте.У моего мужа хронический панкреатит.Периодически лежит в больнице, прокапывается.Диету соблюдает, пьет омез, панкреатин, дюспаталин, но болине проходят.Слышала, что надо пить… -
Александр
2016-02-12 00:59:40Доброе время суток
У меня в области грудной ложечки тупая боль и бросает в пот и состояние как сейчас потеряю сознание это реально при панкреатите -
Евгений
2015-10-31 19:07:47Опоясывающие боли уже три недели. Пока соблюдаю только диету. Смогу показаться врачу только через 10 дней. Это нормально? -
Геннадий
2015-06-27 12:46:33У меня хронический панкреатит. 7 месяцев назад лечился в больнице. После этого она меня не беспокоили. Диету соблюдаю. Сейчас началось обострение. Пью креон ампициллин линекс ношпу не помогает…
Симптомы хронического панкреатита
Наиболее характерным признаком хронического панкреатита, выявляемым у 92-95% больных, является боль в эпигастральной области, правом и левом подреберье, иррадиирующая в спину, под лопатки, часто опоясывающая. Боль сопровождается тошнотой, иногда рвотой. Как правило, боли появляются после обильной еды, особенно жирной, жареной, часто натощак или через 3-4 часа после еды, что исключает язвенную болезнь. Существует определенный суточный ритм болей: до обеда боли беспокоят мало, после обеда усиливаются (или появляются) и нарастают к вечеру. Нарушения функции кишечника (запор, понос) бывают у 30-40% больных хроническим панкреатитом. Длительное течение болезни сопровождается похудением, что связано с боязнью принимать пищу из-за боли, с нарушением внешнесекреторной функции поджелудочной железы и всасывания питательных веществ в кишечнике. Сахарный диабет чаще (25-40%) встречается у больных хроническим индуративным панкреатитом, редко (2%) — при паренхиматозно-фиброзном и холецисто-панкреатитах. Приблизительно с такой же частотой при хронических панкреатитах встречаются симптомы холестаза, желтухи, также связанной с индуративным процессом. Для хронического панкреатита характерен диспепсический синдром — гиперсаливация (повышенное слюноотделение), отрыжка, тошнота, рвота, отвращение к жирной пище, вздутие живота.
На начальных этапах заболевания, как правило, можно наблюдать только болевой синдром. Развернутая же картина болезни выявляется чаще позднее и продолжается 5-10 лет. Основные проявления: боль, признаки внешнесекреторной недостаточности, элементы инкреторной недостаточности (понижение или повышение уровня сахара в крови). Признаки внешнесекреторной недостаточности выходят на первый план. Запущенные формы хронического панкреатита чреваты развитием многочисленных осложнений: повышение давления в просвете главного панкреатического протока, кисты поджелудочной железы, холестаз (застой желчи), портальная гипертензия, инфекционные осложнения и др.
Основные причины развития хронического панкреатита — злоупотребление алкоголем, регулярное употребление жирной и жареной пищи, осложнение язвенной болезни и других заболеваний желудочно-кишечного тракта.
Симптомы
- Боль в животе возникает внезапно, чаще вечером или в ночное время, после погрешностей в питании (употребление алкоголя, жареных или жирных блюд). Как правило, очень сильная, локализуется в средней или левой части живота выше пупка, может отдавать вдоль нижнего края ребер, в поясницу и плечи. Часто имеет опоясывающий характер, создает ощущение сдавливающего пояса.
- Рвота практически всегда появляется одновременно с болью. Она многократная, провоцируется приемом пищи или воды и не приносит облегчения.
- Повышение температуры тела — чаще до субфебрильных цифр; лихорадка выше 38-39 градусов может свидетельствовать о массивном поражении или присоединении инфекции. Примерно со второй недели заболевания у пациентов может появляться так называемая резорбтивная лихорадка — повышение температуры, связанное с развитием воспаления в поврежденных участках поджелудочной железы.
- Появление синюшных и фиолетовых пятен на коже лица и туловища.
- Вздутие живота, более выраженное в его верхних отделах.
- Желтушность кожи и глаз может быть признаком закупорки желчевыводящих путей.
Кальцинозный (гиперкальциемический) панкреатит
Кальцинозный панкреатит встречается очень редко. Наиболее частыми причинами гиперкальциемии (около 90%) являются гиперпаратиреоз и злокачественные новообразования. Согласно исследованиям, гиперпаратиреоз вызывает около 0,4% случаев ОП.
Считается, что кальций, накопленный в протоке поджелудочной железы, активирует трипсиноген в паренхиме поджелудочной железы. Низкая частота панкреатита среди пациентов с хронической гиперкальциемией предполагает, что также влияют на ОП другие факторы (внезапное повышение уровня кальция в сыворотке).
У пациентов с гиперпаратиреозом и связанной с ним гиперкальциемией панкреатит развивается в 10-20 раз чаще, чем у населения в целом. Наиболее частыми причинами гиперпаратиреоза являются:
- аденома паращитовидной железы (80%);
- гиперплазия всех 4 паращитовидных желез (15–20%);
- рак щитовидной железы (2%).
Аденома паращитовидной железы
Важнейшие принципы лечения – это коррекция гиперкальциемии и устранение первопричины. У пациентов с бессимптомной гиперкальциемией легкой степени (концентрация кальция 3,5 ммоль / л) начальное лечение составляет от 200 до 300 мл / ч изотонического раствора хлорида натрия из расчета диуреза от 100 до 150 мл за 1 час.
Для немедленного краткосрочного лечения пациентов, у которых развиваются симптомы (летаргия, ступор) назначают кальцитонин, а для длительного лечения добавляют бисфосфонат внутривенно. Если бисфосфонаты противопоказаны, можно использовать золедроновую кислоту или деносумаб.
С острым панкреатитом разобрались. А хронический?
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани
Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Список использованной литературы
- 2019 WSES guidelines for the management of severe acute pancreatitis. A. Leppäniemi, M. Tolonen, A. Tarasconi, H. Segovia-Lohse, E. Gamberini, A. W. Kirkpatrick, C. G. Ball, N. Parry, M. Sartelli, D. Wolbrink, H. van Goor, G. Baiocchi, L. Ansaloni, W. Biffl, F. Coccolini, S. Di Saverio, Y. Kluger, E. Moore and F. Catena. World Journal of Emergency Surgery (2019) 14:27.
- American College of Gastroenterology Guideline: Management of Acute Pancreatitis. S. Tenner, J. Baillie, J. DeWitt, S. S. Vege. American Journal of Gastroenterology: [September 2013 — Volume 108 — Issue 9. — P. 1400–1415.
- Клиническая хирургия: национальное руководство: в 3 т. / под ред. В. С. Савельева, А. И. Кириенко. – М. : ГЭОТАР-Медиа, 2009. – Т. II – С. 196 – 228.
- Клинические рекомендации: острый панкреатит. ID: KP326, год утверждения 2015 (Министерство здравоохранения Российской Федерации).
Лечебные мероприятия
Лечение при панкреатите проводится с учетом этиопатогенеза, вида и симптоматических проявлений заболевания. При тяжелом состоянии пациента, сильнейших болях показана обязательная госпитализация в стационар.
Лечение при панкреатите без применения хирургии:
- лекарственное блокирование боли;
- голодание в течение 3-5 дней (для естественного снижения секреции ПЖ);
- антиферментативная терапия для потери протеолитическими ферментами активности;
- нормализация баланса жидкости и электролитов;
- противомикробная терапия (при присоединении инфекции);
- заместительная терапия;
- профилактика развития осложнений.
Диета – залог быстрого выздоровления
Успех терапии во многом зависит от соблюдения диеты. Врач корректирует рацион, снижая количество углеводов, жиров и повышая процентное соотношение белка. Количество приемов пищи – 5-6 в день. Рекомендован курс витаминов.
На стадии обострения первые двое суток необходимо отказаться от любой пищи. Допускается обильное питье минералки, отвара шиповника или, за неимением предыдущих, – обычной воды.
После того, как период обострения миновал, следует:
- употреблять только натуральную домашнюю еду, ведь химикаты в магазинных полуфабрикатах могут раздражать слизистую органов ЖКТ;
- не кушать копчености, жирную, пряную и острую пищу;
- пить назначенные гастроэнтерологом растворимые витаминные комплексы;
- готовить на пару, лучше всего перебить кушанье в блендере или перетереть его через сито;
- отказаться от горячей еды (допустима только теплая кулинария).
Когда симптомы фазы обострения пройдут, перейдите на супы, нежирные виды мяса, рыбу, каши, обезжиренный творог и овощи. Пейте натуральные соки, а из сладкого кушайте варение, мед и пудинги.
Причины недуга
Преимущественно причинами, приводящими к заболеванию, является формирование камней в желчном пузыре и некроз тканей, связанный с чрезмерным потреблением спиртосодержащих напитков. Как показывает статистика, 40% пациентов, которые попадают в больницу с обострением, употребляли накануне алкоголь.
Причины:
- алкоголизм;
- употребление жирной, копченой, острой пищи;
- проблемы с оттоком желчи, в частности образовавшиеся камни в пузыре;
- сосудистые заболевания;
- язва, гастрит, опухоль в желудке;
- генетическая предрасположенность;
- осложнения после ОРЗ, гриппа или ОРВИ;
- инфекции, в частности гепатит вирусного характера и паротит;
- травмы живота;
- прием антибиотиков тетрациклиновой группы, цитостатиков и сульфаниламидов.
При подтверждении диагноза лечение панкреатита в Москве должно пройти незамедлительно. Запуская болезнь, вы обрекаете себя на развитие хронической формы, которая может перейти в сахарный диабет и онкологию с местом локализации в поджелудочной железе.
Наши врачи
Возможные осложнения
- Синдром системного воспалительного ответа и полиорганная недостаточность развивается на фоне массивного выхода панкреатических ферментов в кровь, интоксикации и поражения внутренних органов. Это основная причина летального исхода в ранней стадии острого панкреатита.
- Псевдокиста поджелудочной железы — скопление сока поджелудочной железы, ограниченное стенками близлежащих органов. Сопровождается риском разрыва стенок и кровотечением, а также инфицированием.
- Абсцесс и флегмона — очаги гнойного воспаления в брюшной полости.
- Кровотечение в брюшную полость или в желудочно-кишечный тракт происходит из-за повреждения стенок сосудов соком поджелудочной железы или при гнойных процессах.
- Перитонит, в том числе гнойный, — воспаление брюшины без присоединения инфекции или с таковым.
- Сепсис, септический шок и полиорганная недостаточность — распространение инфекции с кровотоком во все органы и ткани с нарушением их функции.
- Свищи — патологические ходы из поджелудочной железы, например, в двенадцатиперстную кишку. Закрываются с течением времени самостоятельно, либо же может требоваться оперативное лечение.
Профилактика панкреатита
Можно ли предупредить панкреатит? Причины возникновения, известные нам, позволяют проводить эффективную профилактику заболевания.
Профилактика панкреатита включает в себя отказ от вредных привычек. Алкоголь, курение, неправильное питание, ожирение рано или поздно могут вызвать заболевание. Кроме того, таким способом можно предупредить и желчнокаменную болезнь, которая является самой частой причиной острого панкреатита. Алкогольный панкреатит можно предотвратить, если отказаться от зависимости и обратится за помощью. Почти ¾ больных злоупотребляют спиртными напитками.
Здоровое и сбалансированное питание является хорошим методом профилактики панкреатита. Любители жирного и жареного страдают этой патологией намного чаще.
Так как желчнокаменная болезнь является самой частой причиной острого панкреатита, предупредить заболевание можно, удалив желчный пузырь. В противном случае риск панкреатита будет только увеличиваться со временем.
Кто в группе риска
- Злоупотребляющие алкоголем;
- курильщики;
- перенесшие острый панкреатит;
- люди, которым проводились эндоскопические вмешательства на желчных и панкреатических протоках (эндоскопическая ретроградная холагиопанкреатография (ЭРХПГ), манипуляции на сфинктере Одди (клапан на выходе общего протока поджелудочной и печени в 12-перстную кишку), установка различных стентов (кольца, удерживающие просвет сосудов или протоков);
- страдающие заболеваниями двенадцатиперстной кишки (язвенная болезнь, а также образующиеся после нее рубцы);
- страдающие заболеваниями желчевыводящих путей (камни желчного пузыря и протоков, дискинезия желчевыводящих путей);
- люди с неоднократными случаями панкреатита у близких родственников;
- люди с заболеваниями паращитовидных желез (гиперпаратиреоз) и другими состояниями, сопровождающимися повышением уровня кальция в крови;
- люди с хроническими заболеваниями почек;
- страдающие аутоиммунными заболеваниями, в частности синдромом Шегрена, воспалительными заболеваниями кишечника (неспецифический язвенный колит, болезнь Крона).
Лечение хронического панкреатита
- Консервативное лечение заключается в приеме медикаментозных препаратов, соблюдении диеты, симптоматическом лечении. Препаратов, специфически влияющих на развитие хронического панкреатита, практически нет, поэтому основные усилия, как правило, направлены на смягчение болей, коррекцию внешне- и внутрисекреторной недостаточности поджелудочной железы, а также на устранение причин развития панкреатита путем купирования воспалительного процесса в желчных путях, борьбы с алкогольной зависимостью пациента.
- Хирургическое лечение хронического панкреатита показано при его осложнениях. Для ликвидации осложнений выполняются прямые операции на поджелудочной железе. Арсенал их разнообразен, учитывает различные варианты поражения железы, но все они делятся на две большие группы: операции, направленные на дренирование главного панкреатического протока, и операции, направленные на резекцию фиброзных тканей самой поджелудочной железы.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
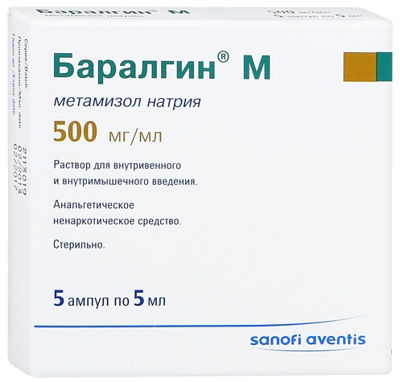


- Баралгин (анальгетическое, противовоспалительное средство). Режим дозирования: в/м, в/в, по 5 мл 1-2 раза в день.
- Амитриптилин (седативное, антидепрессивное средство). Режим дозирования: внутрь, не разжевывая, сразу после еды по 10-75 мг/сут., дробно в течение суток.
- Мебеверин (миотропное, спазмолитическое средство). Режим дозирования: внутрь, в дозе 200 мг 2 раза в день (утром и вечером) в течение двух недель и более.
- Домперидон (противорвотное средство). Режим дозирования: внутрь, за 15-20 мин. до еды по 10 мг 3-4 раза в день.
- Омепразол (ингибирующее протонный насос и противоязвенное средство). Режим дози-рования: внутрь, запивая небольшим количеством воды в дозе 20 мг 2 раза в день в течение 2-3 нед.
- Панкреатин (полиферментный препарат). Режим дозирования: внутрь, рекомендуемая суточная доза составляет 100000 ЕД FIP (по 2 капсулы 5 раз в день).
Синдром диспепсии у больных, страдающих хроническим панкреатитом, включает две основные группы признаков.
Одна из них связана с дискинезией нисходящего отдела 12-перстной кишки, которая протекает по типу дуоденостаза. Для этого вида дискинезий особенно характерны рефлюксные явления: тошнота, отрыжка, изжога. Рвота, как правило, наблюдается в период обострения.
Вторая группа признаков связана с внешнесекреторной недостаточностью железы. Неполноценная секреция ферментов и бикарбонатов приводит к нарушению внутриполостного гидролиза в тонкой кишке, что клинически проявляется поносом. Стул становится многократным (2-6 раз в сутки и более), каловые массы неоформленные, глинистой окраски, с неприятным запахом, содержат кусочки непереваренной пищи. В случае применения диеты и ферментных препаратов понос нередко сменяется запором.
Клинические проявления нарушений внутрисекреторной функции поджелудочной железы относятся к числу относительно поздних симптомов хронического панкреатита. Статистика показывает, что нарушение толерантности к глюкозе возникает примерно в 50% случаев, а явный сахарный диабет наблюдается у 30% таких больных. Как и внешнесекреторные нарушения, развитие сахарного диабета появляется у больных со значительными повреждениями структуры ПЖ.
В поздней стадии хронического панкреатита боль уменьшается, и спустя много лет может даже исчезнуть, но при этом нарастают симптомы, обусловленные внешнесекреторной недостаточностью.
Осложнения хронического панкреатита
Это кровотечения из желудка и кишечника, так как часто панкреатит приводит к эрозиям и язвам в слизистой этих органов. Желтуха наблюдается у 8% больных. Причиной её является сдавление дистального отдела холедоха. Часто формируются камни в протоках, возникает стенозирующий папиллит, также токсический гепатит. Возможно развитие портальной гипертензии и асцит, так как в ряде случаев сдавливается и тромбируется воротная и селезеночные вены. Если хронический панкреатит существует длительно, есть риск развития карциномы ПЖ.
Как не допустить появления болезни и дальнейших обострений после лечения
Основная профилактика панкреатита заключается в отказе от злоупотребления спиртосодержащими и энергетическими напитками, курения
Также, важно вовремя лечить болезни пищеварительной системы, следование правилам ЗОЖ и откорректировать гастрономические привычки. Для этого нужно:
- вовремя обращаться за врачебной помощью — не игнорировать проблемы органов ЖКТ;
- приучить себя к дробному питанию;
- не переедать и употреблять пищу только в теплом виде;
- полностью исключить из своего рациона жирные, жареные и острые блюда, даже в небольшом количестве;
- употреблять меньше молочных продуктов;
- не употреблять алкоголь (в любом количестве, если есть наследственность или уже установленный диагноз), сладкие напитки (независимо от содержания в них газа);
- исключить из питания наваристые бульоны, консервированные продукты, майонез, фруктовые нектары, соления, кофе и шоколад;
- отказаться от продуктов быстрого приготовления, полуфабрикатов, а также продуктов, которые повышают газообразование;
- исключить из своей жизни стрессовые ситуации.
Помните, панкреатит — не приговор, если ответственно относиться к своему здоровью и обращаться за помощью к настоящим специалистам, а не заниматься самолечением по рецептам бабушек.
Симптомы панкреатита
Клиника панкреатита имеет характерные особенности, позволяющие предположить заболевание даже без специальных методов диагностики.
Симптомы острого панкреатита
Острый панкреатит возникает внезапно, чаще после приема алкоголя или приступа печеночной колики. Желчные камни могут закупоривать проток поджелудочной железы, нарушать отток ее секрета, что приводит к сильному воспалению. Состояние сопровождается выраженной интоксикацией и следующими симптомами:
- Тошнота, рвота «фонтаном». Рвота повторная, мучительная, не приносит облегчения.
- Боль в верхней части живота, которая может быть очень интенсивной. Она имеет опоясывающий характер, отдает в спину или грудную клетку, усиливается в положении лежа. Прием пищи, особенно жирной, усиливает болевые ощущения.
- Напряжение мышц живота.
- Повышение температуры тела. Обычно это происходит при развитии осложнений.
- Учащенное сердцебиение, снижение артериального давления.
Подозрение на острый панкреатит у взрослых требует обязательной госпитализации для подтверждения диагноза и своевременного лечения.
Симптомы хронического панкреатита
При хроническом панкреатите симптомы гораздо менее выражены, чем при остром. Поэтому люди далеко не сразу обращаются к врачу с жалобами. В среднем от момента появления первых симптомов до поставленного диагноза проходит 81 (!) месяц.
Панкреатит: причины и проявления
Симптомы, которые должны насторожить:
- Снижение массы тела.
- Боль в верхней части живота, которая может беспокоить как постоянно, так и приступами. Усиливается после приема жирной или острой пищи.
- Жидкий, маслянистый стул со зловонным запахом.
- Нарушения пищеварения в виде вздутия живота, метеоризма, урчания в животе.
Обострение хронического панкреатита также может сопровождаться тошнотой, рвотой, усилением болей в животе с иррадиацией в спину. Боли при хроническом панкреатите могут наблюдаться после приема пищи или не зависеть от этого фактора. Как правило, неприятные ощущения длятся несколько часов.
Диарея при панкреатите часто является единственными симптомом. Из-за нарушения переваривания жиров каловые массы могут иметь характерный жирный блеск. Причины этого явления в недостаточности функции поджелудочной железы, которая вырабатывает недостаточно ферментов.
Нарушение пищеварения приводит к дефициту питательных веществ и микроэлементов, в результате чего человек может сильно потерять в весе.