Острый панкреатит
Содержание:
- Патогенез заболевания
- Как лечить хронический панкреатит
- Наследственный панкреатит
- Токсический (лекарственный) панкреатит
- Осложненные формы
- Эпидемиология
- Причины АНС
- Проблемы с пищеварением, возникающие при остеохондрозе и межпозвоночной грыже
- Преимущества помповой инсулинотерапии
- Почему возникает болезнь?
- Синдром диспепсии у больных, страдающих хроническим панкреатитом, включает две основные группы признаков.
- Что такое панкреатит
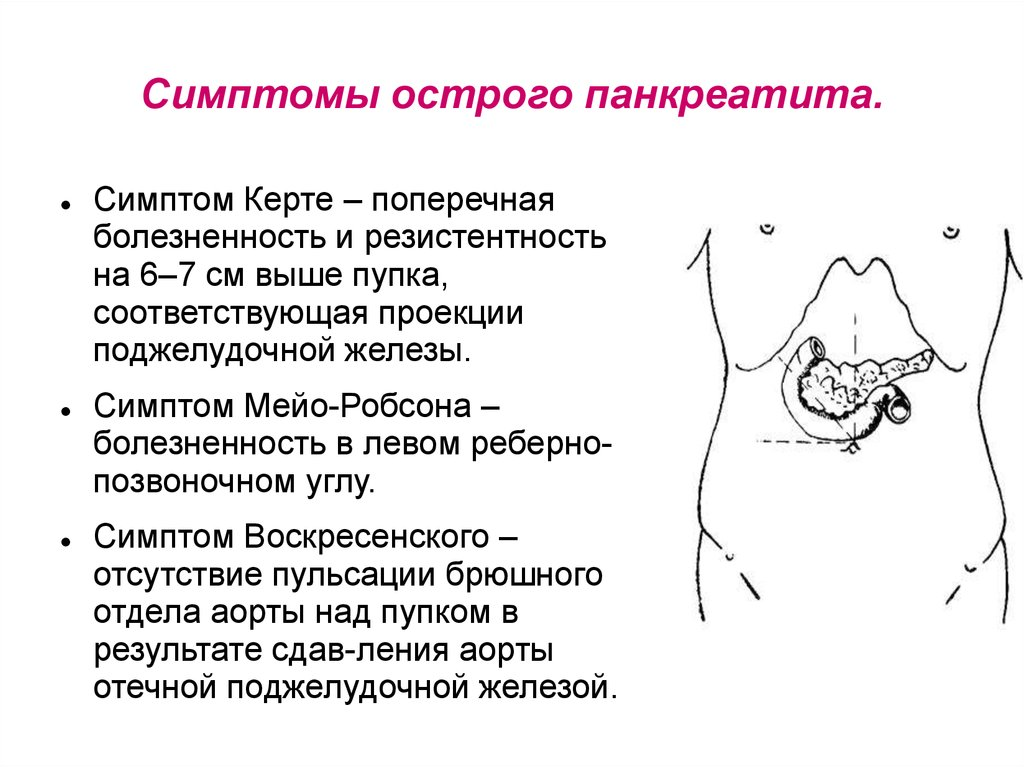
- Симптомы
- Меры профилактики
- Диагностика панической атаки
- Надежная защита
- 4.Лечение
Патогенез заболевания
Воспалительные явления в ПЖ постепенно приводят к дегенеративным изменениям ее структуры, склерозу тканей и облитерации протоковой системы. Этот процесс обычно протекает волнообразно. Обострение сменяется ремиссией, вместо железистой ткани, которая вырабатывает ферменты, появляется соединительная. Постепенно ферментов становится недостаточно, в первую очередь снижается, экзокринная функция ПЖ (выработка ферментов пищеварения), а затем эндокринная функция (снижение выработки инсулина).
Симптомы панкреатической ферментативной недостаточности появляются при поражении нормальной ткани ПЖ на 90%.
Триада симптомов хронического панкреатита
- кальцификация поджелудочной железы;
- сахарный диабет;
- стеаторея характерны для далеко зашедшей стадии заболевания. Стеаторея появляется, когда продукция липазы поджелудочной железой падает ниже 16% ее нормального уровня.
Нарушение обработки и всасывания пищевых веществ при хроническом панкреатите приводит к плохому усвоению белков, жиров и витаминов. В результате могут развиться истощение, астения, нарушения метаболизма костной ткани, свертывающей системы крови.
Как лечить хронический панкреатит
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Главное при лечении хронического панкреатита — убрать причину заболевания.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
Наследственный панкреатит
Генетический панкреатит может проявляться как острый, рецидивирующий, семейный или вызванный в детстве панкреатит неизвестного происхождения, который позже становится хроническим. Частота генетически индуцированного панкреатита неизвестна. Некоторые случаи остаются неустановленными. Идиопатический панкреатит встречается чаще всего, особенно у молодых людей.
Аутосомно-доминантный наследственный панкреатит вызывается мутациями в гене PRSS1. Мутации в гене CFTR связаны с рецессивным наследственным панкреатитом. Мутации проникновения SPINK1 могут действовать как фактор, изменяющий заболевание, наряду с другими генетическими факторами и факторами окружающей среды.
Пациенты с PRSS1 или SPINK1 генными мутациями (наследственный панкреатит) повышают риск экзокринной дисфункции поджелудочной железы, диабета и рака поджелудочной железы. Согласно исследованиям, риск рака поджелудочной железы составляет от 7 до 20%. Курение увеличивает риск рака поджелудочной железы в 2 раза.
Американский колледж гастроэнтерологов согласен с тем, что пациенты с наследственным панкреатитом должны ежегодно обследоваться на предмет рака поджелудочной железы с помощью магнитно-резонансной томографии (МРТ) или эндосоноскопии с 50 лет.
Принципы лечения наследственного панкреатита такие же, как и при панкреатите другой этиологии. Имеет решающее значение отказ от вредных привычек (алкоголь, курение), поскольку они значительно увеличивают риск обострений, осложнений и прогрессирования до терминальной стадии панкреатита. Более молодым пациентам с рецидивирующим тяжелым ОП или ХП может быть выполнена панкреатэктомия с аутотрансплантацией островков поджелудочной железы.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Токсический (лекарственный) панкреатит
Панкреатит, вызванный лекарственными препаратами, встречается менее чем в 5% случаев. Прогноз для этого панкреатита в целом хороший, а смертность низкая. Патогенетический механизм лекарственного панкреатита включает:
- иммунологические реакции (6-меркаптопурин, аминосалицилаты, сульфаниламиды);
- прямые токсические эффекты (диуретики, сульфаниламиды);
- накопление токсических метаболитов (вальпроевая кислота, диданозин, пентамидин, тетрациклин), ишемия (диуретики, эстрогены);
- повышенная вязкость панкреатического сока (диуретики и стероиды).
Продемонстрировать взаимодействие между панкреатитом и лекарством обычно сложно. Панкреатит может развиться в течение нескольких недель после начала лечения. Возможны сыпь и эозинофилия. Между тем, у пациентов, принимающих вальпроевую кислоту, пентамидин или диданозин панкреатит развивается только через много месяцев из-за хронического накопления метаболита препарата.
При возобновлении лечения пациенты должны находиться под тщательным наблюдением. Если симптомы повторяются, прием препарата следует прекратить.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Эпидемиология
Согласно последним исследованиям, ежегодно заболевают панкреатитом каждые 34 человека из 100 тысяч, и из-за увеличения распространенности основных этиологических факторов риска – ожирения, алкоголизма, курения, камнеобразования болезнь диагностируется у более молодых людей. Также такая статистика связана с улучшением диагностики, и выявлением менее распространенных причин панкреатита.
Независимый фактор риска ОП – курение. Эта привычка усугубляет вызванное алкоголем повреждение поджелудочной железы.
Фактор риска панкреатита – курение
У большинства пациентов выявляется панкреатит легкой степени, в 20-30% случаев возникает тяжелая форма панкреатита. Смертность от тяжелой формы панкреатита составляет около 15%.
Причины АНС
Психическое истощение, по сути являющееся астено-невротическим синдромом, имеет разные причины:
- хронические заболевания и черепно-мозговые травмы;
- интоксикации;
- социальные факторы;
- неправильный образ жизни.
Хронические болезни
- гипотиреоз (патология щитовидной железы);
- гипотония (пониженное давление);
- сахарный диабет и др.
К нарушениям психики приводят скрытые процессы головного мозга, возникшие вследствие травм или имеющие наследственный характер:
- высокое черепно-мозговое давление;
- нарушения кровообращения;
- опухоли.
На развитие синдрома у детей может повлиять гипоксия, перенесенная при рождении, неразвитость нервной системы, наследственность.
Интоксикация организма
У взрослых астено-невротический синдром наблюдается при постоянной интоксикации никотином. Распространенное заблуждение – это «успокоительный» эффект сигарет. Некоторые взрослые люди хватаются за них в стрессовых ситуациях или когда расстроены неудачами. Но вредная привычка еще больше расшатывает нервную систему. Никотин сжигает все витамины, обезвоживает организм. Поэтому практически все курильщики страдают астено-невротическим синдромом.
Социальные факторы
Источником истощения психики служит и неуемное стремление построить карьеру. При нерациональных умственных нагрузках человеку грозит хроническое переутомление, бессонница и нервные заболевания.
У детей социальными причинами АНС являются конфликты в школе или с друзьями. Родители должны вовремя распознать астено-невротический синдром у ребенка и сообща справляться с конфликтной ситуацией.
Нередко взрослые не понимают, что на самом деле гнетет их ребенка, который вдруг стал капризным и раздражительным. Они упрекают детей в несобранности или плохой успеваемости в школе, чем еще больше провоцируют развитие синдрома, который трудно лечить в запущенной стадии.
Неправильный образ жизни
Бешеный ритм современности уже сам по себе является стрессом для организма. Его необходимо компенсировать здоровым образом жизни и строгим режимом дня:
- вовремя ложиться спать;
- принимать пищу в одинаковое время и не раз в день;
- не допускать истощение организма авитаминозом;
- не забывать делать перерывы в работе;
- уделять время спорту.
Физическое и умственное переутомление – быстрый путь к астено-невротическому синдрому. И если человек вовремя не распознает первые симптомы АНС, недуг может иметь очень серьезный характер.
Проблемы с пищеварением, возникающие при остеохондрозе и межпозвоночной грыже
При поражении любого из отделов позвоночного столба происходит нарушение иннервации и кровоснабжения зависящих от него органов желудочно-кишечного тракта. При остеохондрозе развиваются воспалительные и деструктивные процессы в позвонках, ведущие к ущемлению и даже параличу нервных окончаний на соответствующем участке спинного мозга, спазму сосудов, снабжающих кровью тот или иной орган, связанный с данным отделом.
Влияние ущемления нервов в позвоночнике на сбои в работе ЖКТ достаточно хорошо изучено. Нервные волокна, соединяющие спинной мозг с органами пищеварения, выходят из позвонков грудного отдела. Более того, врачи знают, к каким последствиям ведёт ущемление нерва при деструкции каждого конкретного позвонка. Так, например:
- Если нерв защемляется на участке между 5 и 8 грудным позвонком, больной испытывает боль и общую тяжесть во всей брюшной полости. Симптомы могут быть похожи на острое отравление.
- На отрезке между 7 и 9 грудными позвонками защемление нервных окончаний будет отдаваться болью в правом подреберье – именно так может болеть печень.
- При поражении нервных окончаний в 8-9 грудных позвонках появляются боли в области двенадцатиперстной кишки.
- В случае правостороннего защемления нервов в области 9 грудного позвонка пациент будет жаловаться на сильную боль в желудке.
Поскольку деструкция межпозвоночных дисков и грыжа чаще всего возникают вследствие травм и таких заболеваний как остеохондроз и сколиоз, то здесь начинают работать аналогичные механизмы воздействия данной патологии на систему пищеварения – происходит ущемление нервных окончаний и нарушается снабжение кровью соответствующих участков, что приводит к болям, а затем и реальным сбоям в работе органов ЖКТ.
Сложность ситуации заключается в том, что симптомы при заболеваниях пищеварительной системы выглядят на первый взгляд очень похоже, и это может вести к постановке неправильного диагноза. Совершенно логично, что больной с острыми болями в желудке обращается за помощью к гастроэнтерологу, как правило, не подозревая, что виной всему проблемы с позвоночником, и ему нужна консультация невролога. К счастью, опытный врач достаточно быстро может определить источник проблем и назначить правильное лечение. Более того, запущенные заболевания позвоночника из-за паралича нервных окончаний и плохого кровоснабжения сопряженного с больным позвонком участка со временем действительно приводят к патологии органов брюшной полости, и лечить приходится и то, и другое.
Тем не менее отличить последствия остеохондроза от органических нарушений системы пищеварения можно, если знать некоторые правила:
- Боли и дискомфорт при поражении органов желудочно-кишечного тракта в подавляющем большинстве случаев связаны с приёмом пищи. Как правило, они возникают после еды либо на голодный желудок. Чаще всего они сопровождаются нарушением процесса пищеварения в целом – тошнотой, рвотой, диареей. Они могут сниматься после приёма средств от болезней ЖКТ.
- Если причина в позвоночнике, болевой синдром развивается независимо от приёма пищи, как правило, не сопровождается расстройством пищеварения и не снимается соответствующими препаратами. В то же время его возникновение очевидно связано с движением. Обычно болезненные ощущения появляются при поворотах, растяжках, резких движениях, при долгом пребывании в неудобном положении, например, при многочасовом сидении за компьютером.
Впрочем, если не принимать мер, то боли в животе и при остеохондрозе начнут сопровождаться тошнотой и расстройством пищеварения. Это будет свидетельствовать о развитии осложнения в виде синдрома раздраженного кишечника, колита или гастрита.
Преимущества помповой инсулинотерапии
• Во время лечения путем многократных инъекций не ясно, какое конкретно количество инсулина идет на восполнение основной дневной нормы, а какое – на нейтрализацию воздействия питательных веществ после еды. С применением помповой инсулинотерапии ситуация становится полностью контролируемой: устанавливается строго определенная дневная доза инсулина (базальный режим), а по мере надобности вводится дополнительная (болюсный режим) — необходимая после приема пищи.
• Совершая физические упражнения, можно перепрограммировать базальный режим таким образом, чтобы уровень глюкозы не понижался (т.е. снизить базальную дозу инсулина). Аналогично можно поступить и во время болезни: только в этом случае следует перепрограммировать базальный режим так, чтобы увеличить подачу инсулина, — тогда уровень глюкозы не будет повышаться. Как уже говорилось, также можно программировать и болюсный режим, изменяя дозу инсулина в зависимости от того, какую пищу пациент ест.
• Кроме того, в помповой терапии используется только инсулин короткого действия, так что нет необходимости придерживаться строгого графика приема пищи и инсулина, в отличие от пациентов, лечащихся путем многократных инъекций инсулина длительного действия.
В настоящее время существует интегрированная система инсулиновой помпы с постоянным мониторингом гликемии Paradigm Real Time (522/722), которая сама контролирует сахар крови (до 288 измерений в сутки), отображает эти значения и направление их изменений на экране помпы в режиме реального времени и подаёт сигналы, предупреждающие пациента о приближении опасного уровня гликемии (низкого или высокого)
Это крайне важно, так как позволяет предотвратить эти осложнения, моментально изменив режим инсулинотерапии или отключив на время подачу инсулина.
Функция Bolus Wizard (Помощник Болюса), встроенная в помпы последнего поколения, высчитывает и подсказывает пациенту, сколько необходимо ввести инсулина с учётом множества параметров, влияющих на изменение сахара, а отображение сахарной кривой позволяет планировать своё питание и физическую нагрузку с максимальной точностью, избегая выраженных колебаний уровня сахара крови. Физиологическое поступление инсулина с помощью помпы помогает снизить на 30% дозы инсулина, подбирать идеально рассчитанную дозу и способ введения для любого набора продуктов и физической нагрузки, снизить частоту инъекций
«Помощник болюса» учитывает индивидуальные параметры:
1. количество хлебных единиц или граммов углеводов, которое планирует употребить пациент;
2. текущий показатель глюкозы крови;
3. углеводные (хлебные) единицы;
4. углеводные (пищевые) коэффициенты;
5. индивидуальную чувствительность к инсулину (число единиц глюкозы крови, на которые этот показатель снижается под воздействием 1 Ед инсулина);
6. индивидуальный целевой диапазон показателей глюкозы крови;
7. время активности инсулина (часы).
А самое главное – применение помповой инсулинотерапии снижает вероятность неконтролируемых повышений и снижений уровня сахара крови, что позволит избежать осложнений и обеспечит пациентам с диабетом действительно высокое качество жизни каждый день и на всю жизнь.
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в 12-перстную кишку в «недозревшем» виде. В 12-перстной кишке и тонком кишечнике они дозревают, входят в полную силу и активно переваривают жиры и белки.
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в 12-перстную кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Синдром диспепсии у больных, страдающих хроническим панкреатитом, включает две основные группы признаков.
Одна из них связана с дискинезией нисходящего отдела 12-перстной кишки, которая протекает по типу дуоденостаза. Для этого вида дискинезий особенно характерны рефлюксные явления: тошнота, отрыжка, изжога. Рвота, как правило, наблюдается в период обострения.
Вторая группа признаков связана с внешнесекреторной недостаточностью железы. Неполноценная секреция ферментов и бикарбонатов приводит к нарушению внутриполостного гидролиза в тонкой кишке, что клинически проявляется поносом. Стул становится многократным (2-6 раз в сутки и более), каловые массы неоформленные, глинистой окраски, с неприятным запахом, содержат кусочки непереваренной пищи. В случае применения диеты и ферментных препаратов понос нередко сменяется запором.
Клинические проявления нарушений внутрисекреторной функции поджелудочной железы относятся к числу относительно поздних симптомов хронического панкреатита. Статистика показывает, что нарушение толерантности к глюкозе возникает примерно в 50% случаев, а явный сахарный диабет наблюдается у 30% таких больных. Как и внешнесекреторные нарушения, развитие сахарного диабета появляется у больных со значительными повреждениями структуры ПЖ.
В поздней стадии хронического панкреатита боль уменьшается, и спустя много лет может даже исчезнуть, но при этом нарастают симптомы, обусловленные внешнесекреторной недостаточностью.
Осложнения хронического панкреатита
Это кровотечения из желудка и кишечника, так как часто панкреатит приводит к эрозиям и язвам в слизистой этих органов. Желтуха наблюдается у 8% больных. Причиной её является сдавление дистального отдела холедоха. Часто формируются камни в протоках, возникает стенозирующий папиллит, также токсический гепатит. Возможно развитие портальной гипертензии и асцит, так как в ряде случаев сдавливается и тромбируется воротная и селезеночные вены. Если хронический панкреатит существует длительно, есть риск развития карциномы ПЖ.
Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота, рвота. Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура, озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха). Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает зеленовато-синий оттенок.
- Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления. Из-за неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса.
- Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея. Из-за нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Мальдигестия и мальабсорбция
Из-за того что панкреатические ферменты не поступают в пищеварительный тракт, развиваются синдромы мальдигестии и мальабсорбции.
Первый связан с нарушением переваривания пищи, а второй — с нарушением всасывания в тонком кишечнике.
При остром панкреатите они проявляются такими симптомами, как:
- обильный, жидкий, зловонный стул,
- сильная, постоянная жажда,
- дрожь в теле,
- холодный пот,
- психическое возбуждение,
- зуд, сухость кожи,
- анемия,
- кровоточивость десен,
- ухудшение зрения,
- судороги,
- боль в костях.
Меры профилактики
Чтобы недуг в дальнейшем не напомнил о себе (особенно, если развилась хроническая форма), нужно соблюдать правильный образ жизни. Вам необходимо:
- употреблять спиртосодержащие напитки только по праздникам;
- не переедать и отказаться от жирной и копченой пищи;
- укреплять иммунитет;
- регулярно наблюдаться у доктора с целью диагностики желчнокаменной болезни.
Соблюдение мер профилактики будет препятствовать прогрессу хронического недуга и позволит избежать возможных негативных осложнений.
Первоисточник медцентр «Клиника ABC
Запишитесь на прием по телефону+7 (495) 021-12-26
или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Диагностика панической атаки
Исследование пациентов при паническом пароксизме ярко демонстрирует наличие большинства симптомов вегетативной дисфункции. Вегетативные нарушения также могут быть обнаружены в период между атаками. При этом неврологические исследования не дают никакой информации, серьезных отклонений среди пациентов по неврологической линии не выявляется.
После перенесения панической атаки пациенты должны проходить патопсихологическое обследование, нейропсихологическое обследование, исследование структуры личности и иные психологические обследования.
После панических атак могут назначаться различные процедуры, список которых напрямую зависит от клинических проявлений заболевания. Наиболее часто пациенты подвержены следующим исследованиям: ЭКГ, рентген легких, УЗИ сердца, суточный мониторинг АД и ЭКГ, МРТ головного мозга, УЗИ брюшной полости, анализ желудочного сока, ФГДС и так далее. Могут потребоваться дополнительные консультации специалистов смежных отраслей медицины: пульмонологии, кардиологии, эндокринологии, психиатрии и др.
Надежная защита
Современные медицинские технологии сильно повышают качество диагностики женского здоровья. Надежда Рожкова уверена, что женщины должны о них знать, «тогда они не будут бояться идти к врачу, поскольку появится уверенность, что врач не покалечит, а сохранит красоту и здоровье». В лечении тоже есть перемены, позволяющие лечить заболевания молочных желез даже в амбулаторных условиях. «Для лечения кист теперь достаточно сделать УЗИ и склерозирование кисты под контролем ультразвука. В 98 % случаев это позволяет избежать сложной операции, поскольку стенки кисты спадаются и киста исчезает, — объясняет Надежда Рожкова. — Есть жалоба на выделения из сосков — тут же, в кабинете, можно оценить состояние протоков с помощью дуктографии — рентгенологического исследования млечных протоков молочной железы с введением в них контрастного вещества
Это важно, поскольку 70–80 % рака развивается из протоков. А своевременное обследование молочных желез позволяет справиться с проблемой, сохранить красоту груди»
4.Лечение
Терапия панкреонекроза требует стационарных условий, – тем более, что во многих случаях пациенты госпитализируются в неотложном порядке с приступом острого панкреатита и синдромом «острого живота». Далее все зависит от причин и динамики процесса, степени поражения и локализации. В некоторых случаях для купирования острой симптоматики достаточно медикаментозного блокирования саморазрушительной активности поджелудочной железы, однако чаще (особенно в экстренных случаях) ситуация развивается по реанимационному протоколу и требует вмешательства комплексной хирургической бригады. Прогноз, как показано выше, не всегда благоприятен: некоторые варианты панкреонекроза фатальны или, по крайней мере, смертельно опасны. В случае преодоления критической фазы необходимо длительное лечение с рядом жестких ограничений, касающихся, прежде всего, диеты.